ステージⅠの筋層非浸潤性膀胱がん リスク分類に応じた再発防止目的での治療選択

2018.5 取材・文:町口 充
膀胱がんの治療に関する最新情報は、「膀胱がんを知る」をご参照ください。
筋層非浸潤性膀胱がんは、膀胱の粘膜下層までに留まり、筋層には入り込んでいない膀胱がんを指します。筋層非浸潤性膀胱がんは、以前は表在性膀胱がんとも言われ、比較的おとなしいがんが多く、病巣部分を内視鏡的に切除した後に、膀胱内に抗がん剤またはBCGを注入する治療を行います。ただし、膀胱内にいくつもがんが発生(多発)することや、通常組織との見きわめが難しい上皮内がんというタイプのがん発生することもあります。筋層非浸潤性膀胱がんのなかには、進行して転移を起こすタイプのものもあり、リスクを考慮した治療戦略が大切です。
膀胱がんの症状と種類
膀胱は骨盤内にあり、腎臓で作られ尿管を通して流れ込んでくる尿を一時的にためるための袋状の臓器です。内腔側の表面から順に、粘膜上皮(尿路上皮)、粘膜下層という粘膜で覆われ、さらに筋層(筋肉の層)と続いて、外側は脂肪の層で包まれています(図1参照)。膀胱がんは、この尿路上皮ががん化したもので、まれに扁平上皮がんや腺がんの場合もありますが、90%以上が尿路上皮がんという種類です。膀胱がんの原因としては喫煙が最も重要です。
膀胱がんの症状は、痛みを伴わない赤色や茶色の血尿が一般的で肉眼で見られる自覚症状として最も多い症状の1つです。ときには血のかたまりがでることもあります。排尿するときの痛みや頻尿など頻繁に尿意を感じるなど膀胱炎と同じような症状が出ることもあります。膀胱炎は抗生剤で治療できますが、抗生剤でなかなか治らない膀胱刺激症状を認めるときは膀胱がんも考える必要があります。また、膀胱がんが進行し広がると尿の流れが妨げられるために、尿管や腎盂が拡張し水腎症を起こします。こうした状態になると背中に痛みを感じることもあります。定期的に検診を受けたり、症状があれば医療機関を受診したりして、早期発見・早期治療が大切です。
膀胱がんは、筋層非浸潤性がん、筋層浸潤性がん、転移性がんに分類されます。がんが粘膜下層に留まっていて筋層に達していないものを筋層非浸潤性膀胱がんと呼びます。筋層非浸潤性膀胱がんでは、比較的低侵襲な治療(内視鏡的切除や膀胱内注入療法)が行われ、きちんと治療すれば転移を来す頻度は低いです。それに対して、がんが粘膜下層を越えて筋層にまで浸潤したものを筋層浸潤性膀胱がんと呼びます。筋層浸潤性膀胱がんでは、膀胱壁を貫き壁の外側へ浸潤したり、転移を来す危険性があるため、筋層非浸潤性膀胱がんとは治療法も大きく異なってきます。つまり、膀胱がんの場合、筋層への浸潤の違いによって治療方法と予後の大きな分かれ目となります。
転移性がんは、リンパ節や肝臓、肺、骨、副腎、脳など他の臓器に転移した状態をいいます。転移の検査法は、CT検査や骨シンチグラフィが用いられ、転移があった場合は、全身治療である抗がん剤が基本となるが、病状によっては放射線療法、膀胱全摘術、転移巣切除術、尿路変向術などが選択されます。
図1 膀胱がんの深達度と筋層非浸潤性がん・筋層浸潤性がん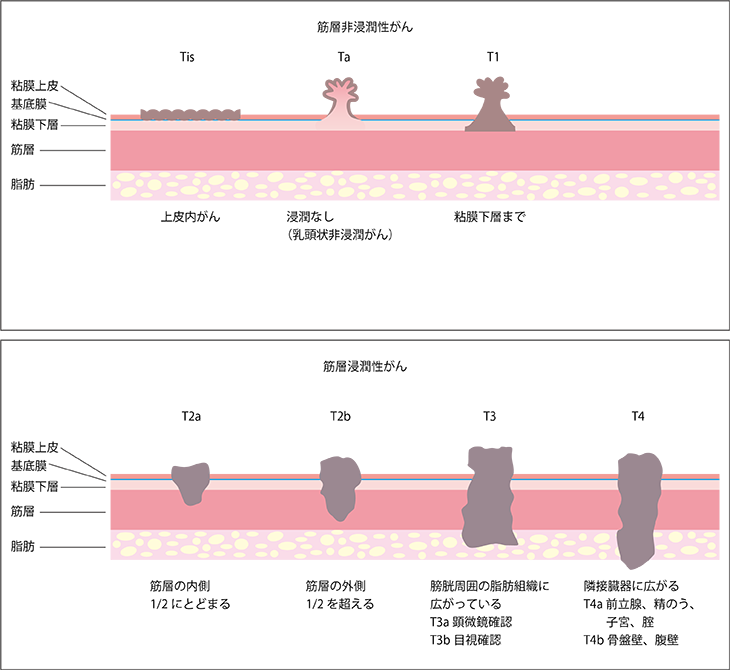
早期の筋層非浸潤性膀胱がんの基本は、経尿道的膀胱腫瘍切除術(TURBT)
筋層非浸潤性膀胱がんは膀胱がん全体の約7割を占めます。リンパ節転移や他臓器への遠隔転移もない早期のがんであるため、膀胱は摘出せず、原発のがんのみを切除するのが一般的です(図2参照)。
がんが筋層に達していない筋層非浸潤性膀胱がんの治療では、「経尿道的膀胱腫瘍切除術(TURBT)」という内視鏡を使った方法が可能です。尿道から膀胱鏡という専用の内視鏡を挿入し、高周波の電気メスで病巣部分を切除します。手術時間は1時間程度で、2~4日の入院が必要です。
ただし、膀胱を温存する治療であるために、将来的に膀胱内に再発することがあります。また、筋層の近くにまでがんが達している場合(深達度:T1 )は、筋層への浸潤や転移を起こしやすくなります。実際、TURBTの後に追加の治療をしない場合は、6~7割の人が2~5年の間に膀胱内の再発を起こすという報告があります。したがって、TURBT後は、膀胱内再発や浸潤・転移を防ぐために、追加治療を行います。追加治療の内容は、TURBTで採取した組織による病理診断と各種の画像診断の結果から、再発や進展のリスク因子をはかり、リスク分類(表2参照)に従って決定します。
図2 膀胱がん治療のアルゴリズム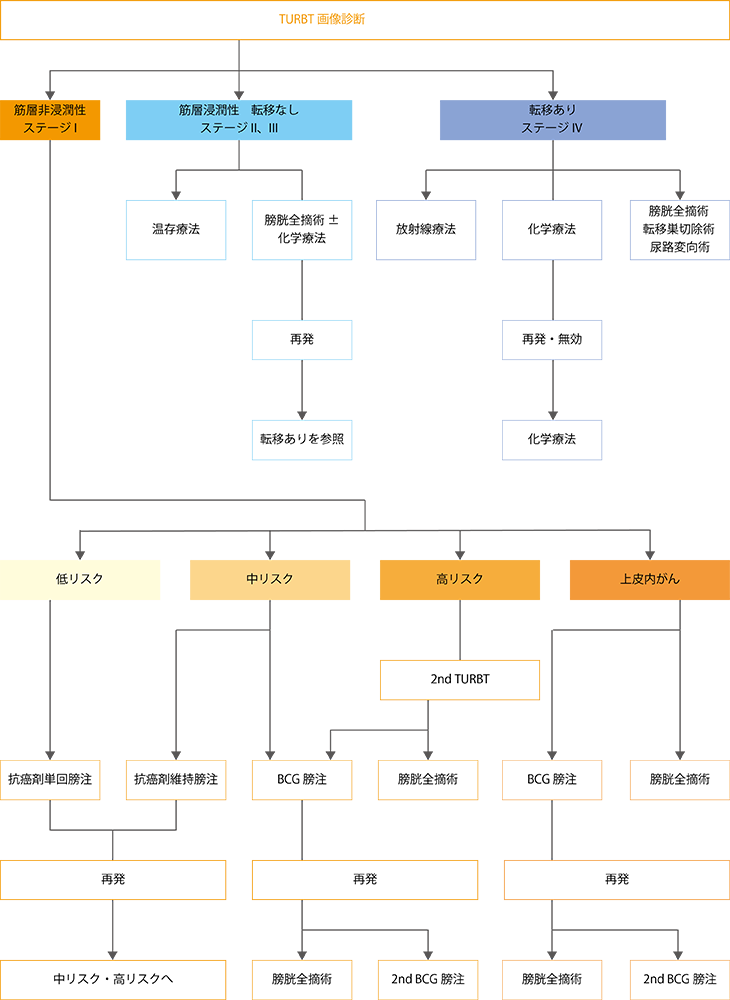
表2 筋層非浸潤性膀胱がんのリスク分類
| 低リスク | 単発、初発、3cm未満、Ta、ローグレード、上皮内がん併発なしのすべてを満たす |
| 中リスク | Ta-1、ローグレード、上皮内がん併発なし、多発性あるいは大きさが3cm以上 |
| 高リスク | T1、ハイグレード、上皮内がん(上皮内がん併発も含む)、多発、再発のいずれかを含む |
出典:日本泌尿器学会,編:膀胱がん診療ガイドライン2015年版,医学図書出版,2015.
リスク分類で重要ながんの深達度とグレード
リスク分類に用いられる因子は、がんの深達度(ステージを決めるTNM分類のT)、グレード(異型度)、上皮内がん併発の有無、がんの数や大きさなどです。
深達度
膀胱がんの病期(ステージ)分類は、がんの深達度(T)、リンパ節転移の有無(N)、他臓器への遠隔転移の有無(M)の3つの指標をもとに決められます。
筋層非浸潤性膀胱がんの深達度(T)は、Ta(イソギンチャクのように乳頭状に隆起しているが粘膜上皮のみにとどまっている)、T1(筋層には浸潤していないが粘膜下層まで達している)、Tis(上皮の表面を横に広がっており、上皮内がん〔CIS〕と呼ばれる)の3つがあります。リンパ節転移(N)と遠隔転移(M)は、どちらもない症例(N0、M0)で病期としてはステージ0~Iと判定されます。
深達度Ta、T1、Tisのうち、Taは基底膜(粘膜上皮と粘膜下層の間の膜)を越えていない状態なので、ほぼ転移する頻度は低いです。T1は基底膜を越えて筋層に近い粘膜下層まで食い込んでいるタイプなので一旦治療しても将来的に筋層に浸潤して再発する可能性が高く、また、見つかった時点ですでにリンパ節などに転移しているケースもまれにあるため、注意が必要です。
一方、上皮の表面に横に広がっているTisは、がんがどこまで広がっているか見分けにくく切除が難しいため、取り残しが起きやすいという問題があります。また、Taのがんよりも浸潤がんへ進行する可能性が高く、注意が必要です。
グレード
リスクをはかる要因としてもう1つ大切なのがグレードの判別です。グレードとは要するに、がんの増えやすさ、広がりやすさを示す悪性度のことで、「がんの顔つきがよい」「顔つきが悪い」などと表現されることもあります。細胞の形が正常な細胞とどのくらい異なっているかという組織学的異型度を調べて判断します。
従来はグレード1、2、3の3段階で示されていましたが、現在はハイグレード、ローグレードの2段階で示されることが多いようです。ハイグレードのほうが悪性度は高く、早期に浸潤や転移を起こしやすいとされています。
低・中・高リスク、それぞれに分類されるのはどのようながんか
筋層非浸潤性膀胱がんのリスク分類は、低リスク群、中リスク群、高リスク群に分けられます。膀胱内再発を起こしにくく浸潤や転移もしにくいのが低リスク群で、その逆が高リスク群です。
低リスク群に分類されるのは、初発のがんで、がんが1つしかない単発であり、がんの大きさが3cm未満、深達度はTa、ローグレード、上皮内がんを併発していない、という条件をすべて満たす場合です。
初発とはがんが初めて見つかって治療を受けるがんのことなので、再発した場合のがんは、すべて中リスク以上となります。高リスク群は、深達度がT1、ハイグレード、上皮内がんの併発のいずれかを含む場合です。Ta、ローグレードでも多発および再発している場合は高リスクに分類されます。中リスク群は、低リスク群と高リスク群以外です。
膀胱がんの大きな特徴として、多発しやすいという点があります。さらに、1症例のなかに、Ta、T1、Tisのがんが同時に存在することも多いです。複数のがんが混在している場合は、最もリスクの高いがんでリスク分類は決まります。たとえばTaのローグレード(中リスク群)とT1のハイグレードのがん(高リスク群)があれば、リスクの高いほうのT1のハイグレードを基準にして、高リスク群に分類されます。
低リスク群では、抗がん剤を膀胱に注入する治療を術後に1回行う
TURBTでがんを切除した後に行う再発予防の追加治療として、低リスク群の標準治療として推奨されるのが、抗がん剤を膀胱内に1回だけ注入する治療(抗がん剤単回膀注療法)です。一般に手術終了後24時間以内に抗がん剤の注入を行います。使われる薬は、アドリアマイシン(製品名:アドリアシン)系の抗がん剤かマイトマイシン(製品名:マイトマイシンC)です。
具体的には、カテーテルを尿道から膀胱の中に入れて生理食塩水に溶かした抗がん剤を注入します。静脈点滴や内服薬のように血液を通して全身に影響する治療とは異なり、膀胱内に入れるため膀胱粘膜という局所にだけ作用します。そのため、全身性の副作用の心配はあまりなく、薬剤量も多く使える利点があります。
中リスク群では、抗がん剤の膀注療法かBCGの膀注療法
中リスク群の場合に推奨されるのは、膀胱内再発を抑制する目的で抗がん剤を膀胱内に一定期間注入する方法(抗がん剤維持膀注療法)か、あるいはBCGを膀胱内に注入する方法(BCG膀注療法)です。中リスク群では、TURBT後に追加の治療をしない場合の再発率は6~7割ぐらいあります。それに対して、抗がん剤維持膀注療法を行うと再発率は1割程度改善し5~6割となります。一方、BCG膀注療法を行うと8割以上が再発しないとの報告があり、明らかに効果はBCG膀注療法のほうが優れます。ただし、BCG膀注療法を行っても約2割の人は再発します。再発した場合に、もう1度BCG膀注療法をするか、内視鏡による切除を行うか、あるいは膀胱全摘するかは、再発したときのリスク分類や年齢、全身の状態などによって変わってきます。
抗がん剤維持膀注療法で使用する抗がん剤は、低リスクの抗がん剤単回膀注療法のものと同じです。アドリアマイシン系抗がん剤かマイトマイシンを週に1回、膀胱内に注入し、これを6~10週ぐらい続けます。BCG膀注療法で使用するBCGは、結核の予防接種でも使われるワクチンです。一種の免疫療法であり、がんを殺す効果や再発予防効果が高いことが証明されています。生理食塩水に溶かして、抗がん剤の投与方法と同様、尿道から膀胱に挿入したカテーテルを通じて膀胱内に注入し、一定時間たった後に尿と一緒に排泄します。これを週1回、6~8週ぐらい続けます。
抗がん剤維持膀注療法とBCG膀注療法を比べると、BCG膀注療法のほうが有効ではあるものの、副作用も強いといわれています。BCGの副作用としては膀胱炎や排尿障害、血尿やなどの膀胱局所の症状が主ですが、全身の倦怠感、発熱や関節痛などの全身性の症状を引き起こすこともあります。このため、BCG膀注療法のほうが、スケジュール通り治療を行う完遂率が低いという問題があります。日本のガイドライン上、中リスクに対してはどちらを選んでもよいことになっており、施設によって選択の傾向が異なります。欧米のガイドラインではBCG膀注療法が中リスク群筋層非浸潤性膀胱がんの標準治療となっています。ちなみに当院では、原則としてBCGを行いますが、副作用が心配でBCG膀注を受けたくないという患者さんには抗がん剤を用いるケースもあります。
高リスク群や上皮内がんは膀胱全摘も考慮
高リスク群や上皮内がんの場合は、抗がん剤膀注療法での効果は期待できないため、BCG膀注療法か膀胱全摘かの選択になります。
高リスク群に対してもBCG膀注療法は再発の抑制効果があることが確認されているため、可能な限りBCG膀注療法が行われます。毎週1回の注入を6週間繰り返し、その後、3か月ごとに、2~3回BCGを注入する維持療法を行うことがあります。ただし、BCG維持膀注療法の具体的なスケジュールは定まっておらず、施設によってやり方は異なりますが、各国の診療ガイドラインでは少なくとも1年間行うことを推奨しています。
しかし、BCG膀注療法はBCGを膀胱内に注入する治療法であるため、内腔に接している粘膜には有効であるものの、粘膜下層にまでがんが及んでいるT1ではやはり効き目が弱いという問題があります。このため、がんが浸潤していくリスクの高い症例、たとえばT1でなおかつTURBT施行後も粘膜下にがんが残っていると想定される場合などでは、BCG膀注療法ではなく、膀胱全摘が勧められるケースもあります。
上皮内がんは、粘膜の表面に横に広がっていてがんの範囲が不明であることが多く、内視鏡では切除しきれないことがあるため、BCG膀注療法が第1選択の治療です。これによる奏効率は70~80%と高いものの、その後、10~20%が筋層浸潤性がんに移行するといわれています。そのため、1~3年間、BCG膀注の維持療法が追加されることもあります。
BCGの治療後に再発した場合、推奨されるのは膀胱全摘です。しかし、高齢などの理由で膀胱全摘が困難であったり、再発までの期間が1年以上を経ている症例では、再びBCG膀注療法が行われる場合があります。
より正確な診断と取り残しを防ぐ新検査法、「蛍光膀胱鏡」と「ウロビジョン」
このように筋層非浸潤膀胱がんの診断・治療には、リスク分類に応じた治療選択が重要であり、正確ながんの位置や広がりを調べるうえで欠かせないのがTURBTです。しかし、その技術は施設によって差があり、がんの組織を取り損ねると、治療効果はもとより正確な診断ができないことになります。特に上皮内がんは、がんの範囲を特定するのが難しく、TURBT後に膀胱内再発が高い割合で起こり、ときに浸潤性がんに進行していく場合があります。その原因の1つに上げられているのが、がんの取り残しです。
それを防いで、がんの範囲を正確に把握し再発のリスクを減らす方法として登場したのが、5-アミノレブリン酸(ALA(アラ)、製品名:アラグリオ)による蛍光膀胱鏡を用いた光線力学診断ができる検査です。ALAは2017年に承認され、この検査が保険適用で行えるようになりました。ALAは光感受性物質で、これを内服した3時間後に膀胱鏡で特定の波長の光を当てると、がんのある場所が光って見えます。それにより、膀胱がんをより高い精度で検出することができます。
もう1つ、再発膀胱がんの診断補助のための遺伝子検査として「ウロビジョンDNA FISHプローブキット」という尿中の膀胱細胞の遺伝子を調べる検査キットがあります。一般には膀胱がんをTURBTで切除した後に、尿細胞診による病理検査で尿中のがん細胞の有無により、がんの取り残しがあったかどうかを調べます。これまで、尿細胞診は特異度は高いものの検出感度が低いことが知られていました。一方、近年の研究で、ウロビジョンはがんの検出感度が高い特徴が明らかにされています。偽陽性率が高いことが問題とされていましたが、近年の研究で偽陽性者では将来がんが再発する頻度が高いことがわかり、予後予測に有用といわれています。ウロビジョンはまだ発売されていませんが、臨床の現場で使えるようになれば術後再発の予測および真に膀胱内注入療法を必要とする患者さんの同定につながると期待されています。
※編集部注:「ウロビジョン DNA FISHプローブキット」が、膀胱がん再発の診断補助を使用目的に、2019年1月1日に保険適用
プロフィール
西山博之(にしやま・ひろゆき)
1998年 英国インペリアル癌研究基金研究員
2005年 京都大学医学研究科泌尿器科講師
2009年 京都大学医学研究科泌尿器科准教授
2011年 筑波大学医学研究系腎泌尿器外科教授
2018年 筑波大学附属病院副病院長

