腎臓がんの検査・診断とステージ別治療戦略 4cm以下なら部分切除、ステージIVでも手術を考慮することが多い

2018.5 取材・文:柄川昭彦
腎臓がんの治療に関する最新情報は、「腎臓がんを知る」をご参照ください。
腎臓がんの検査では、造影CT検査がとても重要です。多くの場合、この検査でがんかどうかも判断できます。判断がつかない場合は針生検が行われます。全体の70~80%を占めるステージIでは、手術が行われます。小さながんなら部分切除を行い、腎臓の機能をなるべく温存します。ステージIIでも、ステージIIIでも手術が行われます。ステージIVでも手術が可能なら手術が選択され、手術ができない場合に薬物療法が行われます。
腎臓がんの症状、検査、診断
腎臓がんは、かつては症状があらわれてから発見されるケースが多く、血尿、背中や腰の痛み、腹部のしこり、足のむくみ、食欲不振、体重の減少、吐き気、便秘、腹痛などさまざまな症状があります。このうち、血尿、腹痛、腹部腫瘤が3大症状とされていました。しかし現在では、症状を自覚してから、がんが発見されるのは約3割で、残りの7割ほどは症状があらわれる前に発見されています。健康診断で見つかることが多く、他の病気の検査を受けて偶然見つかるケースも少なくありません。統計では、10万人に約36人(男性25人、女性11人)といわれ、やや男性に多く、50歳ころから増加しはじめ、高齢になるほど高くなる傾向にあります。
腎臓がんの検査は画像検査が中心です。まず超音波検査を行い、それで異常が見られる場合に、詳しく調べるためにCT検査が行われます。腎臓だけでなく、肺、肝臓、リンパ節への転移の有無も調べます。
診断には、造影剤を用いた造影CT検査が特に有用です。この検査によって、多くの場合、腎臓の腫瘍が良性か悪性かの診断もつきます。腎臓がんには、細胞の種類によっていくつかのタイプがありますが、約8割を占めている淡明細胞がんであれば、造影CT検査でほぼわかります。
造影CT検査で良性か悪性かの判断がつかない場合には、体の外から腎臓に針を刺して組織を採取する生検を行います。かつては、がん細胞がまき散らされる播種や出血の心配があるため、針生検は行われませんでした。しかし、播種の危険性は0.1%以下、出血して治療が必要となるのも1%程度とわかり、現在では、画像検査で良性悪性の診断がつかない場合には、針生検が行われています。この針生検による判別により、手術で切除した腫瘍が、良性腫瘍だったという事態を防いでいます。
さまざまな検査の結果に応じて、腎臓がんの進展度が判断され、ステージI~IVに分類されます(表1、表2参照)。
ステージIは、がんが腎臓にとどまり、直径が7cm以下の場合です。さらに原発腫瘍(T)が4 cm以下ならT1a、4cmを超えて7cm以下ならT1bです。
ステージIIは、がんが腎臓にとどまり、直径が7cmを超える場合です。10cm以下ならT2 a、10cmを超えていればT2bです。
ステージIIIは、がんが腎臓内にとどまらず、腎静脈、周囲の脂肪組織、下大静脈、右心房などに及んでいるが、腎臓を覆う最も外側の膜(ゲロタ筋膜)は超えていないものか、あるいは腎臓に近いリンパ節に1つだけ転移があるものです。
ステージIVは、がんが最も外側の膜を超えて他の臓器に広がっているか、リンパ節転移が2個以上あるか、離れた臓器に転移がある場合です。
ステージIが腎臓がんの患者さんの70~80%程度を占めています。ステージIIは5%程度で、ステージIIIとステージIVが10%ずつくらいです。
表1 腎臓がんの進展度(TNM分類)
| T1a | 腎細胞がんの直径が4cm以下で腎臓にとどまる |
| T1b | 腎細胞がんの直径が4cmを超え、7cm以下で腎臓にとどまる |
| T2a | 腎細胞がんの直径が7cmを超え、10cm以下で腎臓にとどまる |
| T2b | 腎細胞がんの直径が10cmを超えて腎臓にとどまる |
| T3a | 腎細胞がんが腎静脈または周囲の脂肪組織に及ぶがゲロタ筋膜※を超えない |
| T3b | 腎細胞がんが横隔膜より下の大静脈内に広がっている |
| T3c | 腎細胞がんが横隔膜より上の大静脈内に広がる、または大静脈壁まで及ぶ |
| T4 | 腎細胞がんがゲロタ筋膜※を超えて広がる(同じ側の副腎まで及ぶ場合を含む) |
| N0 | 所属リンパ節への転移なし |
| N1 | 所属リンパ節に1個転移あり |
| N2 | 所属リンパ節に2個以上転移あり |
| M0 | 別臓器に転移なし |
| M1 | 別臓器に転移あり |
※ゲロタ筋膜:腎臓を覆っている一番外側の膜
出典:日本泌尿器科学会・日本病理学会・日本医学放射線学会,編:泌尿器科・病理・放射線科 腎癌取扱い規約第4版.2011年,金原出版より作成
表2 腎臓がんのステージ分類
| 別の臓器やリンパ節に転移がない | 別の臓器に転移はないが、所属リンパ節に1個転移がある | 別の臓器に転移があるか、所属リンパ節に2個以上転移がある | ||
| N0 | N1 | N2 | N0~N2 | |
| M0 | M0 | M0 | M1 | |
| T1 | Ⅰ | Ⅲ | Ⅳ | Ⅳ |
| T2 | Ⅱ | Ⅲ | Ⅳ | Ⅳ |
| T3 | Ⅲ | Ⅲ | Ⅳ | Ⅳ |
| T4 | Ⅳ | Ⅳ | Ⅳ | Ⅳ |
出典:日本泌尿器科学会・日本病理学会・日本医学放射線学会,編:泌尿器科・病理・放射線科 腎癌取扱い規約第4版.2011年,金原出版より改変
腎臓がんのステージIの治療戦略――手術と経過観察
腎臓は腹部に左右1つずつあり、主な働きは、血液を腎実質でろ過して尿を作り、腎盂という部位にいったんためられ、尿管を通って膀胱へ送ります。このほかにも、血圧のコントロールや造血に関係するホルモンの生成も行っているため、なるべく機能を残すための治療が大切です。
腎臓がんのステージIに対する治療は、手術が基本ですが、経過観察が勧められることもあります(図1参照)。その多くは患者さんが高齢で、がんが非常に小さい場合です。患者さんが75~80歳以上で、腎臓がんが4cm以下の場合、その患者さんが腎臓がんで死亡する可能性は10%以下でしかありません。腎臓がんがあっても、ほとんどの人が他の原因で亡くなられることが多くあります。そこで、手術の合併症などのリスクも考え、手術せずに経過を観察するという方法も選択できるようになりました。
ただし、経過観察をしている間に、可能性は高くないとしても、がんがステージIIIやステージIVへと進行することはあります。また、がんを治療しないでいることが精神的な負担になる場合もあります。
ステージIでは、通常は手術が行われます。がんが4cm以下のT1aでは、腫瘍だけを取り除く「腎部分切除」が標準治療となっています。4cm以下でも、がんのできている部位によっては、部分切除が困難なこともありますが、ほとんどは部分切除が可能です。T1aの治療にあたって、片方の腎臓をすべて取り除く「腎摘除」と言われた場合には、部分切除ができないなんらかの可能性がある場合もあるので、なぜ「腎摘除」なのか疑問をもたれた場合は、その理由を確認してみてください。ご自身が納得した治療を受けるにあたり、セカンドオピニオンを検討されてみてもいいかもしれません。
がんが4cmを超えて7cm以下のT1bでは、部分切除が可能なら部分切除を行いますが、できないケースもあります。その場合には、腎摘除が行われます。
部分切除が推奨されるのは、その後の腎機能を考えてのことです。手術後に腎機能が低下して慢性腎臓病(腎機能が正常の60%未満)になる確率は、腎部分切除では約10%ですが、腎摘除では50%ほどになります。慢性腎臓病があると、動脈硬化が進行しやすく、脳血管障害や心筋梗塞などを起こしやすくなることもわかっています。
そういったリスクを回避するためにも、可能な場合には腎部分切除が勧められています。ステージIで手術を受けた場合の10年生存率は97%ですから、手術後の生活に配慮することはとても大切です。
部分切除した場合、1%程度の確率で、腎臓の残った部分にがんが出てくることがあります。その場合、出てきた部分だけ切除することができますし、数が多ければ腎摘除を行うこともできます。出てきてから対処しても問題はありません。
ステージIの部分切除の手術には、開腹手術、腹腔鏡下手術、ロボット支援下手術があります。最近は技術の発達により、腹腔鏡下手術かロボット支援手術が行われることが多くなっています。
腎臓がんのロボット支援下手術で保険が適用されるのは腎部分切除に対してであるため、腎摘除は腹腔鏡下手術か開腹手術で行われます。通常は腹腔鏡下手術で行われますが、場合によっては開腹手術が選択されることがあります。たとえばT1bで、がんが腎臓の中心部にあるような場合には、腎部分切除が難しいこともあり、その場合は腎摘除のほうが隔日に切除できる可能性が高いこともあります。
図1 腎臓がんI期~III期の治療選択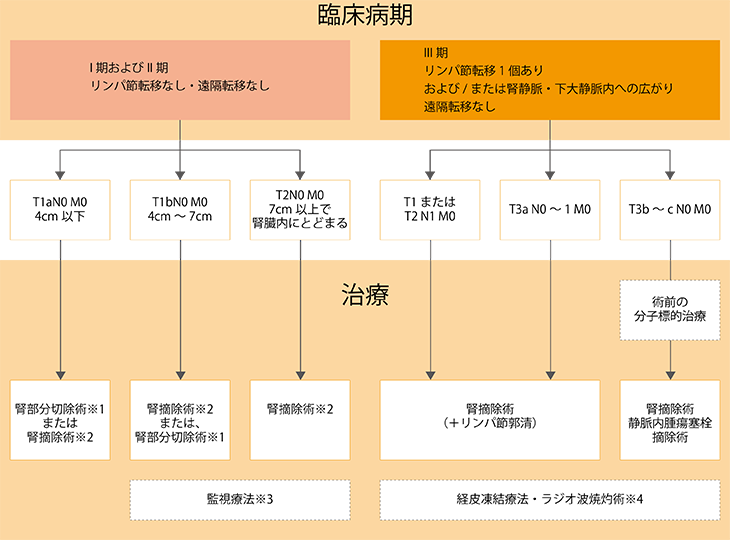
※1:ロボット支援下手術、腹腔鏡下手術、または、開腹手術
※2:腹腔鏡下手術、または開腹手術
※3:早期のがん(がんが腎臓内にとどまっている・がんが小さい)で、高齢者や合併症をもつ場合に選択されることがある
※4:がんが小さければ、高齢者や、重篤な合併症をもつ場合、手術を希望しない場合などに選択されることがある
出典:日本泌尿器科学会,編:腎癌診療ガイドライン2017年版,メディカルレビュー社より改変
腎臓がんのステージIIの治療戦略――腎摘除術
腎臓がんが7cmを超える大きさになると、部分切除は難しくなるため、腎摘除が標準治療となります。腎摘除では、腎臓の周りの脂肪も一緒に取り除きます。かつて脂肪を残す手術が行われた時代がありましたが、再発率が高かったことから、現在は脂肪も取り除くようになっています。腎臓の上にある副腎は、転移が疑われない限りは残します。かつては副腎も一緒に取り除いていましたが、副腎に転移があるのは4%程度にとどまることがわかり、通常は残すことになっています。がんの位置が非常に副腎に近いような場合には、副腎も切除します。
腎摘除は通常、開腹手術ではなく、腹腔鏡下手術で行われます。がんが大きく、腹腔鏡下手術が難しい場合には開腹手術が行われます。
開腹手術で切開する部位には、いろいろな方法があります。当学では、おなかの真ん中を縦に切る正中切開という方法で行います。正中切開の長所は、筋肉を切らないため術後の痛みが軽く、切開部位の筋力低下も起こらない点です。
腎臓がんステージIIIの治療戦略――腎摘除、および血管手術やリンパ節郭清
腎臓がんのステージIIIでは、腎摘除が標準治療です。可能であれば腹腔鏡下手術が行われますが、それが難しければ開腹手術が行われます。
がんが腎臓から下大静脈に入り込んでいる場合には、血管の手術も必要になります。血流を止めて血管を切開し、腫瘍を引き抜いてから血管を縫い合わせる手術です。通常の腎摘除術の手術死亡率は0.1%以下で、非常に安全な手術です。しかし、下大静脈に入り込んでいるケースでは、手術死亡率が5~7%となります。
T3bはがんが横隔膜より下の下大静脈に広がったもの、T3cは横隔膜より上の下大静脈にまで広がったものです。T3cの中には、がんが心臓の中にまで達していることがまれにあります。このような場合には、心臓血管外科の協力を得て、人工心肺を使った手術が行われることもあります。
がんがリンパ節に転移していると考えられる場合には、腎臓の近くのリンパ節を切除するリンパ節郭清も行います。
腎臓がんのステージIVの治療戦略――手術と薬物療法の選択
腎臓がんのステージIVでも、可能であれば手術をします(図2参照)。手術できない場合には薬物療法になります。薬物療法が進歩し、治療成績が向上していますが、薬物療法で根治する可能性は1%程度とされています。腎臓がんでは基本的には、治癒の可能性がある治療は手術であり、根治を目指すために可能な限り手術を行います。
転移がなくても、がんが周囲の臓器に浸潤していればステージIVになります。このような場合、可能であれば手術が行われます。腎摘除に加え、浸潤している部分も一緒に切除します。浸潤しやすい周囲の臓器とは、副腎、肝臓、大腸などです。もちろん、ステージIVで手術しても再発率は高くなりますが、それでも根治する可能性はあります。
2個以上のリンパ節転移や離れた臓器への転移があるのも、ステージIVです。この場合にも、可能ならば手術を行います。たとえば肺に小さな転移があるような場合には、腎摘除に加えて、転移巣を切除する手術を行うことがあります。
ステージIVで手術できない場合や、原発巣は手術で取れたが転移巣が残ったような場合には、薬物療法を行います。
転移がある場合には、リスク分類を行い、治療方針を決める際の参考にします。いくつかの分類方法がありますが、よく使われているのはMSKCC(スローンケタリング記念がんセンター)のリスク分類です(表3参照)。5項目のうち当てはまる項目が0項目なら「低リスク(予後良好)」、1~2項目なら「中リスク」、3項目以上なら「高リスク(予後不良)」と分類されます。低リスクはごく少数で、ほとんどが中リスクか高リスクになります。
たとえば低リスクや中リスクなら手術を選択する状態でも、高リスクでは積極的には手術を行わないこともあります。高リスクの場合は進行が速く、手術をしても患者さんの苦痛を増やすだけの結果に終わることがあるからです。また、高リスクの場合には、薬物療法での薬の選択に影響することがあります。転移がある患者さんに適した治療法を選択するため、リスク分類は非常に重要です。
腎臓がんの発生原因は、喫煙と肥満です。そのため腎臓がんの予防では、禁煙と肥満にならないようにバランスのいい食事や運動などが効果的とする日本人を対象とした研究報告もあります。前述の通り、自覚症状があってから発見されるのは3割程度で、残り7割の人は、症状がない段階で発見されています。定期健診を受ける、気に症状があればなるべく早く医療機関を受診して検診を受けるなど、早期発見し早期に適切な治療を行うことが大切です。
図2 腎臓がんIV期の治療選択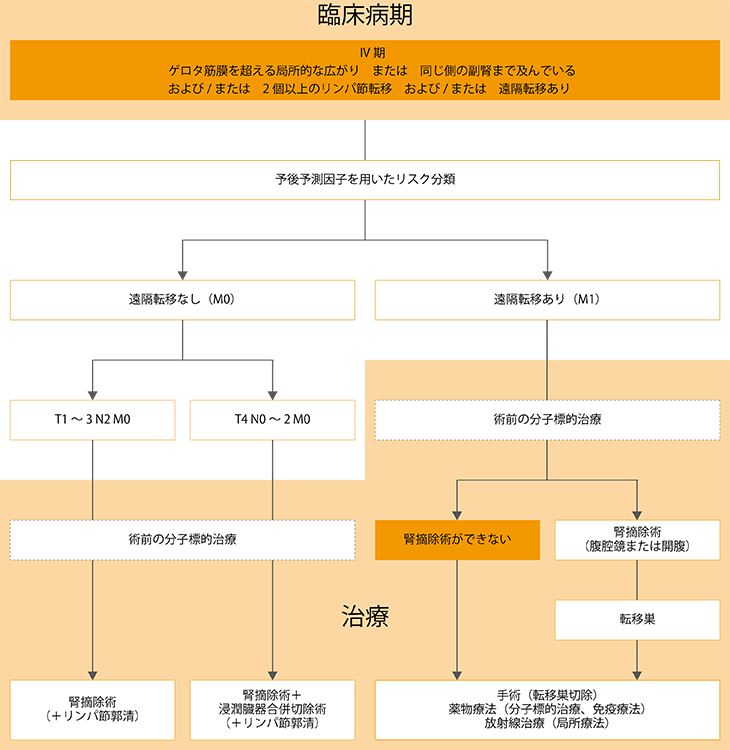
出典:日本泌尿器科学会,編:腎癌診療ガイドライン2017年版.メディカルレビュー社より改変
表3 転移性腎臓がんの予後予測
| MSKCCリスク分類 | ||
|---|---|---|
| ●5リスク因子 | ・全身状態低下(Performance status) | |
| ・貧血 | ||
| ・高Ca血症 | ||
| ・LDH高値 | ||
| ・診断から治療開始まで1年未満 | ||
| ●予測分類 | 陽性因子数 | |
| 0 | 低リスク(予後良好) | |
| 1~2 | 中リスク | |
| 3以上 | 高リスク(予後不良) | |
プロフィール
近藤恒徳(こんどう・つねのり)
1994年 米国クリーブランドクリニック泌尿器科留学
2008年 東京女子医科大学泌尿器科講師
2013年 東京女子医科大学泌尿器科准教授
2017年 東京女子医科大学東医療センター泌尿器科教授

