前立腺がん患者さんが体幹部定位放射線療法(SBRT)を選択する理由とは
前立腺がんは、男性が罹患するがんとしては2番目に多い、日本国内でもメジャーながんです。これまで前立腺がんの治療法は、手術が第一選択でした。しかし、近年では技術の進歩により、前立腺に多くの放射線を安全に照射する「強度変調放射線治療(IMRT)」や小線源治療など、新たな治療法が開発されました。さらにIMRTは進化し、強度変調回転放射線治療(VMAT)と呼ばれる技術に発展。合計5回と非常に少ない回数で治療が完結する「体幹部定位放射線治療(SBRT)」も2016年に限局性前立腺がんで保険適応となりました。今回はこのSBRTについて、大船中央病院 放射線治療センターの鶴貝 雄一郎先生にお話しをうかがいました。
前立腺がんの治療に関する最新情報は、「前立腺がんを知る」をご参照ください。
リスクに応じて前立腺がんを5つに分類、治療法の選択
前立腺がんとはどのような病気なのでしょうか?
前立腺は膀胱の下にあるクルミ大の臓器で、精液を保護する分泌液を産生する機能があります。そこに発生したがんが前立腺がんで、特徴としては他の臓器に発生するがんに比べ、総じて進行がゆっくりしています。ただ、甘く見るのは禁物です。患者さんによっては時に急速に進行し、リンパ節や骨への転移、時には肺や肝臓に転移します。そしてその結果、死に至ることもあります。
前立腺がんの症状はどのようなものでしょうか?
そもそも転移が起きていても当初は無症状で、患者さんが自覚できるような症状が起こるのはかなり進行した状態です。自覚症状としては、頻回に排尿したくなる頻尿や排尿しにくい排尿困難、血尿などです。また、骨転移が増大すれば、痛みで夜に眠れない、その他にも麻痺、貧血などの症状がでるようになります。
検査はどのように行われるのでしょうか?
現在は、まず前立腺がんになると上昇する前立腺特異抗原(PSA)の量を血液検査で調べます。この検査は各市町村や企業で実施されている検診項目に含まれていることが多くなっています。
この検査で疑いがあれば直接針を刺して組織を採って調べる前立腺生検を行います。これでがんが見つかれば前立腺がんと診断されます。PSA上昇をきっかけに治療の必要のないごく早期のがんが発見されることもそれなりにあるため、検診でPSAを測定することは過剰診療につながるとの考えも一部でありますが、悪性度の高い前立腺がん患者さんを早期に治療する機会になるため、総じて考えると検診としてのPSA検査は意義があると考えています。
前立腺がんの分類はどのように行われるのでしょうか?
がんではがん細胞の広がりやリンパ節や他の臓器への転移の有無に応じて、ステージ1~4の進行度分類が使用されることが多いのですが、前立腺がんでは全米総合がんセンターネットワーク(NCCN)の進行度分類が用いられることが一般的です。この分類では、がん細胞の広がりやリンパ節や他の臓器への転移の有無に加え、PSA検査の値、前立腺生検で判明したがん細胞の悪性度を組み合わせてリスクを分類しています。(表1)このリスク分類では低リスクから高リスクの3段階で評価されます。
| 骨盤リンパ節転移や 多臓器転移がない患者さん |
リスク分類 | ||
|---|---|---|---|
| T分類※ | グリソンスコア# | PSA*値 | |
| T1c~T2aかつ | 6かつ | 10未満 | 低リスク |
| T2b~T2cまたは | 7または | 10~20 | 中間リスク |
| T3a~T4または | 8~10または | 20以上 | 高リスク |
| T分類、グリソンスコア、PSA値にかかわらず、骨盤リンパ節転移はあるが遠隔転移はない患者さん | 骨盤リンパ節転移がある患者さん | ||
| T分類、グリソンスコア、PSA値、骨盤リンパ節転移の有無にかかわらず 遠隔転移がある患者さん |
遠隔転移がある患者さん | ||
※ T分類:触診と画像から判断される、前立腺局所における前立腺がんの広がり
# グリソンスコア:生検で得られた病理組織上の前立腺がん細胞の悪性度
* PSA:正常の前立腺細胞と前立腺がん細胞から生産される物質。前立腺がんの発見や治療効果判定に用いられる。
δ 遠隔転移:骨盤リンパ節以外の臓器への転移
リスク分類ごとにどのような治療が行われるのでしょうか?
前述のように前立腺がんそのものの進行がゆっくりとしたものも少なくないこともあり、低リスクから中間リスクまでの場合、今後どの程度の余命が期待されるかという期待余命によってはPSA値測定や生検を定期的に行いながら、当座は無治療で経過観察を行うこともあります。ただし、これは生涯治療をしなくて良いという意味ではありません。海外では低リスクで当初無治療経過観察を選択した患者さんでも、その後の経過観察でがんの進行が認められたため、半数以上の患者さんは最終的に治療を行ったと報告されています。
転移のない前立腺がんへの治療は、いずれのリスクでも手術、放射線療法どちらも選択肢になり、治療成績にあまり違いはありません。放射線療法には身体の外から放射線を照射する外部放射線療法と放射線性物質を内包した小さなカプセルを前立腺に埋め込む小線源療法があります。複数の治療法を組み合わせることもあります。手術では、がんの進行度や手術の所見によっては術後に外部放射線療法やホルモン療法を追加します。放射線治療でも外部放射線療法と小線源治療を組み合わせる場合やホルモン療法を追加することがあるなど、選択しうる治療法が多岐に渡る状況です。患者さんそれぞれにとって最適な治療方針を選ぶためには、泌尿器科医と放射線治療医の両方から十分話を聞くことが大切です。
転移がある患者さんに対してはホルモン療法が基本ですが、転移があっても外部放射線療法を追加する意義がある「オリゴメタスタシス」と呼ばれる病気の状態もあると最近言われるようになりました。しかし、新しい概念のため、転移があっても外部放射線療法を追加する意義がある患者さんを具体的にどう定義するのか、細かい部分で専門家の間で議論がある状況です。慎重に適応を判断して治療経験を積み重ねることで、有効性を検証することも現在の課題の1つです。
手術も放射線も可能な前立腺がんの場合、治療方針はどう決める?
前立腺がんで放射線治療を行う患者さんはどのような方が多いのでしょう?
転移のない前立腺がんでは70歳代以降の患者さんが大半で、90歳を超えるご高齢の方や脳梗塞、パーキンソン病などの持病をお持ちの患者さんも放射線治療を受けられています。治療開始前に身体のだるさや食欲低下で日常生活に支障がでないか心配される患者さんも時々いらっしゃいますが、そういった方々も治療期間中もゴルフやテニスなどの趣味も含めて普段の生活を続けることができて、喜ばれることをよく経験します。一方で70歳未満の比較的若い患者さんでも、手術による合併症を懸念されたり仕事を優先したい場合は、放射線治療を選択されます。
低リスクから高リスクまでは、手術と放射線治療のどちらも選択できるようですが?
手術と放射線治療のどちらでも治癒率に違いはありません。一方で、両者で異なるのは治療期間や治療に伴う一時的な合併症の種類です。そのため、治療方針の決定に際しては、患者さんの意向も重要になります。患者さんがどのような価値観やライフスタイルを持っているのかによって、同じがんの進行度でも適切な治療方針は変わります。
ただし、手術と放射線治療それぞれで医学的に治療をしにくい状況というのはあります。例えば、過去に骨盤内手術の経験がある場合、手術は避けられる傾向にあります。また、心筋梗塞や脳卒中などの心血管疾患などのリスクから、血液が固まりにくくなるお薬を服用している患者さんや全身麻酔に危険を伴う患者さんでは手術は不向きです。放射線治療では、過去に前立腺に一定量以上の放射線が照射されている場合や、あおむけで安静な姿勢が保てない患者さんなどは治療適応とできません。
手術と放射線治療にはどのような種類があるのでしょうか?
まず手術には、通常の開腹手術、腹腔鏡手術、腹腔鏡手術の1種でもあるDa Vinci(ダビンチ)を用いたロボット手術があります。放射線治療では、最新の治療として知られる高精度放射線治療として、強度変調(回転)放射線治療(IMRT/VMAT)と小線源療法があります。
IMRT/VMATは、不整形のがん病巣の形に合わせて放射線をできるだけ集中させて照射する治療技術で、副作用を抑えつつ治療効果を向上させることが期待できます。この技術を活用した最も一般的に行われている治療法が「通常分割法」で、1回当たりに少ない放射線照射量を平日毎日、約2か月続けて照射する治療法です。また、近年IMRT/VMATの照射技術を用いて、1回当たりの放射線照射量を多くする代わりに合計5回の照射で治療を完遂させる、「定位体幹部放射線療法(SBRT)」、いわゆるピンポイント放射線治療も保険適応になりました。
手術と放射線治療それぞれのメリット、デメリットを教えて下さい
手術のメリットは、まず前立腺肥大に伴う排尿困難も解消できることがあげられます。力まないと排尿できない、残尿感が強いなど排尿困難で日常生活に支障がある患者さんでは適した治療です。
逆にデメリットは、手術後、時にパッドが必要な尿失禁が持続すること、勃起機能が障害される確率が高いことです。勃起機能を維持するため、勃起神経温存術という手術方法もありますが、この方法でも勃起不全発生率は放射線治療と比べて高めです。
ただし、手術直後の合併症はあるものの、勃起不全を除けば、放射線治療とは違い、治療後数年後になって初めて合併症が出現することはありません。
放射線治療全般のメリットは、多くの場合、外来通院で治療が可能な点が挙げられます。また、痛みなどはなく、体力が低下している高齢者でも倦怠感を感じない、勃起機能も当面温存されやすいことなどです。
逆に放射線治療のデメリットは、頻度は低いものの治療の約10年後まで血尿や尿路痛などの排尿障害や血便などの排便障害が一時的に起こりうることです。これらの症状は治療を要することなく数か月から1年超で消失することが多いですが、まれに重症化することもあるため、治療医としても治療、経過観察期間を通して注意しています。また、1%未満の頻度ですが、数十年後に放射線を照射した付近の膀胱、直腸、筋肉・骨などに放射線治療に伴うがんが発生することがあります。
SBRTと他の放射線治療の違いは?SBRTを選択する理由は?
近年では放射線治療の中でもSBRTが注目されているようですが?
高精度放射線治療の中で最も多く行われている治療法はIMRT/VMATによる通常分割法で、治癒率は手術と同程度と高いうえに安全性も高い、良い治療法です。しかし約2か月間平日毎日通院する必要があるため、そもそも治療を受けること自体を諦めざるをえない患者さんがいることが問題点でした。治療効果と安全性を保ちながら患者さんが通いやすいようにと、2003年頃にアメリカで開始されたのがSBRTで、治療回数が5回と大幅に短縮した治療法です。理論的には治療効果と安全性ともに有望で、科学技術が進歩したおかげで高精度に前立腺に照射することができるようになったため、生まれた治療法です。
日本では、これまでSBRTは早期肺がん、肝臓がん、転移性肺がん、転移性肝臓がんで保険適応が認められていましたが、2016年から限局性前立腺がんも保険適応となりました。私が勤める大船中央病院では、2016年春の保険収載と同時に前立腺がんでのSBRTを開始しました。
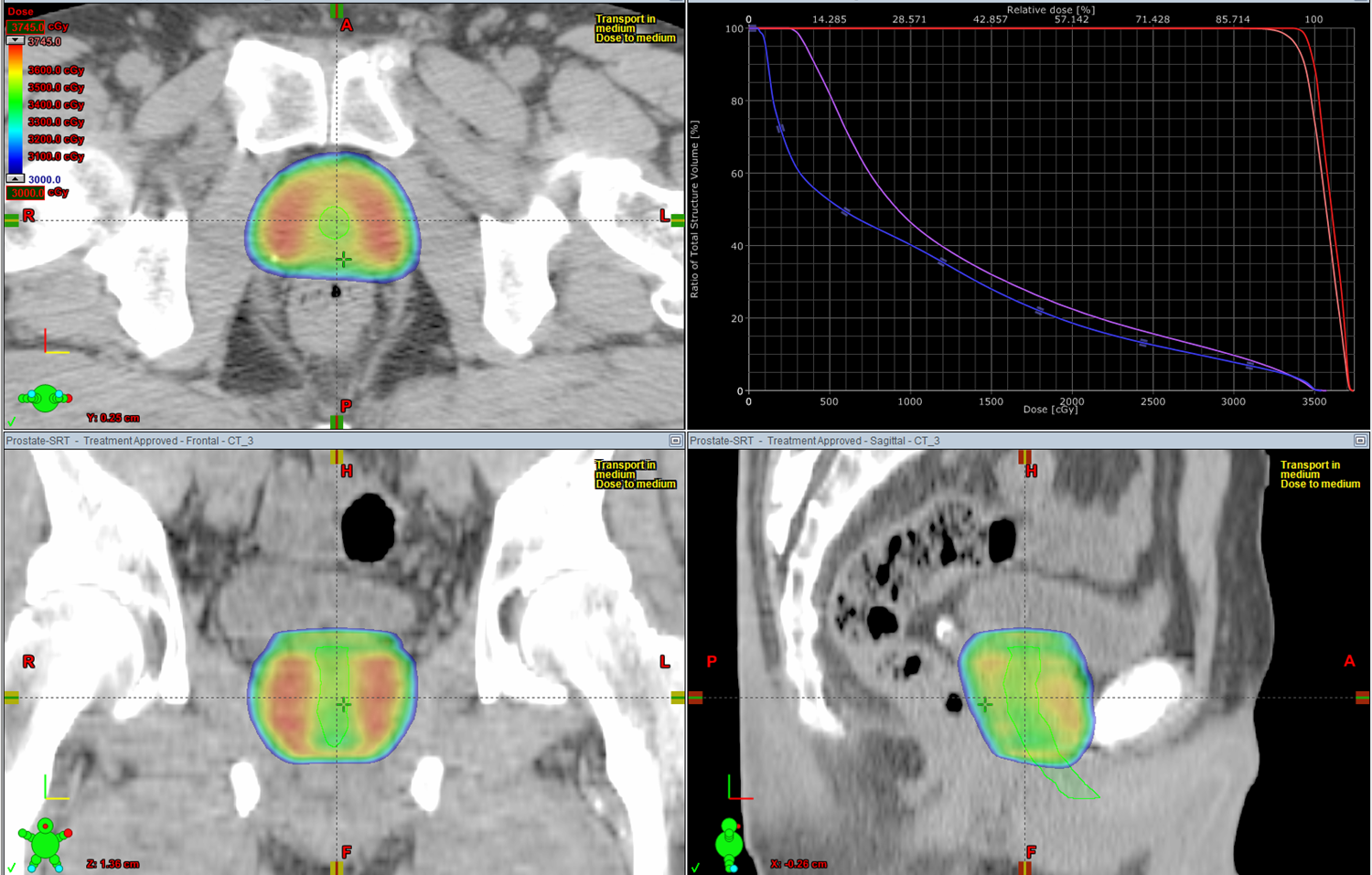
他の放射線治療とSBRTの違いなどを教えて下さい
上述のように治療スケジュールの点でSBRTは他の放射線治療に比べて格段に患者さんの負担が少ないことが、最大の特徴です。最も一般的な放射線治療である通常分割法は、1回当たりの治療時間は約10分ですが、治療期間としては1日1回週5回、合計39~41回(約2か月)とやや長期に渡ります。小線源療法は、低リスクと中間リスクの一部の患者さんの場合はおおむね3泊4日の入院1回のみですが、中間リスクの一部と高リスクの患者さんの場合は、小線源治療を行ったうえに、その1~2か月後に5週間(平日毎日)の外部放射線療法も必要です。それに対してSBRTは1回当たりの治療時間は約20分、計5回で治療が終了します。また通常分割法と同様に、SBRTは外来通院での治療が可能です。
副作用の点では、通常分割法と小線源治療の両方の特徴を持っています。治療中から治療後しばらくの間は、いずれの放射線治療でもいったん頻尿や排尿困難感などの排尿障害が出現します。SBRTでの排尿症状は通常分割法と同じ程度で比較的軽いことが多いです。一方で、治療後半年以上経過してから一時的に排尿障害が再燃することが時にある点は小線源治療に似ています。排便障害の頻度や重症度も3種類の放射線治療法でもほぼ同じです。
患者さんはどのような理由からSBRTを選ぶのでしょうか?
手術は避けたいものの通常分割法での2か月間の通院治療が難しい患者さんや、高齢で手術が不向きな患者さんなどです。ほとんどの方は、外来かつ短期間の治療ですむという利便性を重視されています。2か月の通院が難しいという理由も、家族の介護のため、脳梗塞などの後遺症による身体の不自由さ、仕事で出張が多く多忙などさまざまです。大船中央病院の場合、SBRTを含めて医学的に治療適応となる治療法を複数提示して、患者さんと相談して治療法を決定します。結果的に転移のない前立腺がん患者さん全体の約6割がSBRTを選択されています。
SBRTを選択した場合、治療にはどのような手順を踏むのでしょうか?
SBRTによる決定後、放射線治療計画用にCTとMRIで画像を撮影します。施設によっては事前に治療時の位置照合のために金マーカーの留置や前立腺と直腸の距離を広げるためのSpace OARハイドロゲルというものを挿入することもあります。前立腺と直腸の間を広げるのは、前立腺に当てた放射線の影響が直腸におよんで、後々排便障害が生じる可能性を低くするためです。
そのうえで、私たち放射線治療医は放射線治療計画用のコンピュータを用いて患者さんごとに最適な放射線の当て方を決めます。実際の治療は既にお話ししたように1日1回、計5回。治療日は施設や患者の状態により連日~週1回程度までさまざまです。ちなみに、大船中央病院では、正常臓器に当たる放射線量をあげないようにしつつ、前立腺生検やMRIでがんが指摘された部位のみ局所的に放射線量を増加して治療効果向上を図る「simultaneous integrated boost」という高度な照射技術を採用しています。治療後も定期的な経過観察で治療効果と合併症チェックします。
先ほど手術や放射線療法が不向きなケースのお話がありましたが、SBRTにもそのようなケースはあるのでしょうか?
前立腺肥大や治療前から排尿障害が高度、排尿障害がでやすい前立腺の形と言われる中葉肥大のある患者さんでは、SBRTや小線源治療は通常分割法よりも排尿障害が強くなりやすい傾向があります。排尿障害が非常に強くて、排尿しようと思っても出せなくなった場合には一時的に尿の排出を改善するために尿道にカテーテルを留置しなければならないこともあります。とりわけ小線源治療は、こうした患者さんで排尿障害が起きやすいため推奨されません。SBRTでは、通常よりも高い注意を払いながら行うというのが現実です。
どのリスクの前立腺がんでもSBRTは行えるのでしょうか?
低リスクから中間リスクの前立腺がんであれば、長期的にみても手術や他の放射線治療である通常分割法や小線源療法と同等の治癒率が得られることがわかっています。このため日本よりも早くSBRTでの前立腺がん治療が始まったアメリカでは、低リスクから中間リスクの前立腺がんでは、主要な治療選択肢の1つとして、診療ガイドラインで位置づけられています。高リスク前立腺がんに対しては、海外では2008年頃からSBRTが行われるようになり、アメリカでの調査では、SBRTを選択する高リスク前立腺がん患者さんの割合はまだ少ないながら年々徐々に増えています。高リスク前立腺がんに対するSBRTの5年を超える長期成績は、アメリカを中心に近年ようやく報告が散見されるようになり、数字上は他の高精度放射線治療の治療成績と同等です。しかし、症例数が少ないため、長期的な治療成績としてはまだ未確定な状況で、治療適応を慎重に判断する必要があります。
特殊な条件がなければ、転移のない前立腺がんでは、どの治療も効果も安全性も同じで選択に悩むことになりそうですが?
転移のない前立腺がんの場合は、患者さん自身のライフスタイルや価値観、社会状況、許容できる合併症の種類に応じて決めることが可能です。私たちは、最新のエビデンスやこれまでの経験から、患者さんのがんの状態や各治療法の得失を率直にお伝えし、患者さんと相談しながら治療法を決めるshared decision makingを行っています。時には患者さんの求めに応じて、私自身の考え・お勧めをお話して、共に治療方針を決定していきます。
2019.1 取材・文 村上和巳
鶴貝雄一郎(つるがいゆういちろう)先生

2003年3月 鳥取大学医学部 卒業
2003年5月~2005年3月 鳥取大学医学部付属病院 放射線科
2005年4月~2007年3月 松江赤十字病院 放射線科
2007年4月~2009年3月 がん研究会有明病院 放射線治療科
2009年4月~2015年3月 東京警察病院 放射線科(現在非常勤)
2015年4月~現職 大船中央病院 放射線治療センター
2016年4月~2018年3月 東海大学医学部医学科客員研究員
2018年4月~現職 東海大学医学部医学科客員講師

