早期発見、早期治療が進む子宮頸がん 病期ごとに、より低侵襲な手術や放射線治療が選択肢に

2018.3 取材・文:平出浩
子宮頸がんの治療に関する最新情報は、「子宮頸がんを知る」をご参照ください。
子宮頸がんの多くは、子宮頸部へのHPV(ヒトパピローマウイルス)感染が関与して発症します。ただし、HPV自体はありふれたウイルスであり、感染していても子宮頸がんを発症するとはかぎりません。感染例の一部が、前がん病変を経て、さらにがんになるものがあると考えられています。
子宮頸がんは、検診による早期発見、早期治療が進んでいます。近年では、HPV検査も実施され、進行した子宮頸がんは減少傾向にあり、多くの患者さんが早期のうちに治療を受けられています。
ここでは、子宮頸がんについて、前がん病変を含めた病期(ステージ、進行期)分類や組織型、治療について解説します。
子宮頸がんの病期は手術前に決定
病期分類は、がんの大きさやがんが粘膜内にどの程度入り込んでいるかなどによって定められています。
子宮頸がんでは、基本的に手術前に病期が決まり、手術によってその病期が変わることはありません。子宮頸がんの治療では、手術をしないで、放射線や抗がん剤を用いて根治を目指すことも多いからです。
子宮頸がんの病期は、I期、II期、III期、IV期の4つに大別されています。それぞれの病期はさらに細分化されています。たとえば、I期はIA期とIB期に分けられ、IA期はさらにIA1期とIA2期に、IB期はIB1期とIB2期に分けられています(表1)。
表1:子宮頸がんの病期分類
| I期 | 浸潤がんが子宮頸部に限局 |
| IA期 | 組織学的にのみ診断できる微小浸潤がん |
| IA1期 | 間質浸潤の深さが3mm以内で、広がりが7mmを超えない |
| IA2期 | 間質浸潤の深さが3mmを超えるが5mm以内で、広がりが7mmを超えない |
| IB期 | IA期を超える、または肉眼的に明らかな浸潤がん |
| IB1期 | 4cm以内 |
| IB2期 | 4cmを超える |
| II期 | がんが子宮頸部を超えて広がっているが、骨盤壁または腟壁下1/3に達しない |
| IIA期 | 腟壁に広がっているが、子宮頸部の周囲の組織には広がっていない |
| IIA1期 | 腟壁浸潤のみで、病巣が4cm以内 |
| IIA2期 | 膣内浸潤のみで、病巣が4cmを超える |
| IIB期 | 子宮頸部の周囲の組織に広がっている |
| III期 | がんが骨盤壁もしくは腟壁下1/3まで浸潤 |
| IIIA期 | 腟壁下1/3以上の浸潤を認めるが、子宮の周囲の組織への浸潤は骨盤壁に達しない |
| IIIB期 | 子宮の周囲の組織への浸潤が骨盤壁に達する。もしくは明らかな水腎症や無機能腎を認める |
| IV期 | 周辺臓器・遠隔への転移 |
| IVA期 | 膀胱または直腸の粘膜への直接浸潤 |
| IVB期 | 小骨盤腔を超えた遠隔転移 |
(出典:日本産婦人科学会ほか編「子宮頸癌取扱い規約 病理編 (第4版)」、金原出版、2017より作成)
「上皮内腫瘍」は、放っておくと、「がんになりうる病変」
かつての子宮頸がん病期分類では「前がん病変」としての「0期」がんがありました。現在は0期を用いず、放っておくと、がんになりうる病変を「子宮頸部上皮内腫瘍」(CIN)と呼んでいます。
この上皮内の病変は、CIN1(軽度)、CIN2(中等度)、CIN3(高度)の3つに分けられています(表2)。
前がん病変として、積極的な治療を必要とするのは、CIN3からです(CIN3の次の段階は子宮頸がんIA1期)。CIN1とCIN2は必ずがんになる段階ではないので原則として治療はせず、経過観察が可能です。
欧米では、もう少し早い時期であるCIN2から治療を始めます。したがって、経過観察でよいCIN1を軽度上皮内病変(LSIL)、治療を必要とするCIN2、CIN3を高度上皮内病変(HSIL)として、2つに分ける分類も最近用いられるようになりました。
表2:CIN(子宮頸部上皮内腫瘍)の分類
| CIN1 | CIN2 | CIN3 | IA1期 | |
| LSIL | HSIL | |||
| 軽度異形成 | 中等度異形成 | 高度異形成 | 上皮内がん | 微小浸潤がん |
| 経過観察← | →治療の対象 | |||
前がん病変では、定期検査による経過観察が大切
CIN1、CIN2と診断されると、診療ガイドラインでは、3~6か月ごとの定期検査を受けることを推奨しています。
痛みや出血などの自覚症状がなく、必ずがんになる段階ではないという医師からの説明を楽観的に考えて、この定期的な検査を受けない患者さんがいますが、これは危険な自己判断です。
たとえば、CIN1と診断された1年後に病院に行ったら、CIN2やCIN3に進んでいたということもあります。あるいは、CIN3をそのままにしていて、3年後に子宮頸がんになっていたということもあります。
ですから、CINの診断を受けたら自己判断をせず、医師の指示どおりに、定期検査を受けることが大切です。
近年は当院でもCIN2で治療を行うケースが増えています。たとえば、HPVが16型や18型など、がんに進展する可能性が高い型の場合、患者さんと十分に話し合ったうえで、レーザー蒸散術を行うこともあります。
レーザー蒸散術は上皮内病変を高温で焼き切る手術です。当院では短期間入院してもらっていますが、施設によっては日帰り手術も可能です。手術後の妊娠に影響することも通常はありません。
2つのタイプの子宮頸がん 扁平上皮がんと腺がんは組織型が違うが治療法は同じ
子宮頸がんには、扁平上皮がんと腺がんの2つのタイプがあります。
この2つの違いは、がんのできた細胞の組織型によるもので、がん組織を顕微鏡で観察することにより、確認できます。
上皮の組織型は、臓器によってある程度特徴があります。
子宮頸部は、腟から子宮体部につながる部位です。腟も子宮頸部も組織型は扁平上皮ですが、子宮頸部から体部へ向かう途中で腺上皮に変わっていきます。子宮頸部は扁平上皮で構成されているため、子宮頸がんは扁平上皮がんが多いのです。子宮頸がんの割合は、扁平上皮がんが約80%で、腺がんが約20%です。
一般的には、子宮頸がんでは扁平上皮がんよりも腺がんのほうが転移や再発しやすく、予後もよくない傾向があります。ただし、扁平上皮がんと腺がんで異なる治療法を選択することは基本的にありません。
病期IIBの子宮頸がんの治療法は手術から放射線に移りつつある
子宮頸がんの治療法は、従来は手術できる場合は手術を行い、手術できない場合は放射線治療を行うのが基本でしたが、放射線治療、抗がん剤治療の進歩とともにこの方針は変わりつつあります。
たとえば、IIB期の患者さんに対しては、従来は広汎子宮全摘術を行い、その後、放射線治療を実施するのが一般的でした。子宮頸癌治療ガイドラインでは、いまでもIIB期の子宮頸がんに対して、「手術」が推奨されています(図1)。実際、「手術できるのであれば手術したほうがよい」と考える医師も少なくありません。しかし、この治療では、手術と放射線治療の2つの後遺症が出てしまい、患者さんの負担は大きく、治療期間も長くなります。
そのため、最近では、IIB期の子宮頸がんに対しては、手術を行わず、放射線治療と抗がん剤治療(同時化学放射線療法)で治療する傾向にあります。
欧米の治療ガイドラインでは、すでにIIB期の子宮頸がんには手術は行わず、同時化学放射線療法が第1選択になっています。
図1:子宮頸がんの臨床病期と治療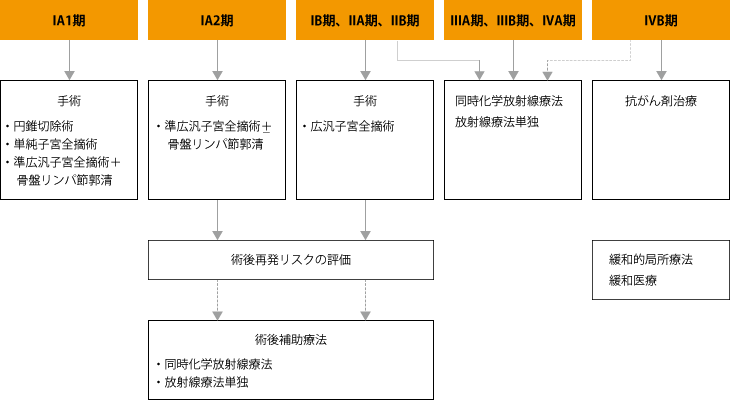
(出典:日本婦人科腫瘍学会編「子宮頸癌治療ガイドライン 2017年版」、金原出版、2017より作成)
同じIA期でも、IA1期とIA2期では異なる治療法
同じI期でもIA期とIB期ではがんの状態も治療法も異なります。
まずIA期とIB期について説明すると、IA期は肉眼ではよくわからない程度の小さながんで、IB期は肉眼でわかるが、子宮頸部に限局しているがんです。「では、肉眼でわかるのはどれくらいの大きさからなのか?」という議論がなされ、結局、「がんの深さが5mmまで、広がり(幅、長径)が7mmまで」がIA期になりました。
ただし、リンパ節に転移の心配のない初期の子宮頸がんは深さが3mmまでというデータがあります。そのため、さらにIA期を2つに分類し、深さが3mm以内であるがんをIA1期とし、IA2期とは異なる治療法にしてあるのです。
子宮頸がんの病期は、基本的には手術前に決めますが、IA1期であるかどうかの確定診断は、手術で採取した子宮頸部組織の病理検査をしなければわかりません。
たとえば、CIN3かIA期であろうという手術前の診断のもと、円錐切除術を行って採取した組織を病理検査し、CIN3なのか、がんの深さが3mm以内か、3mmを超えるかを確認します。その結果で、IA1期かIA2期かを確定します。CIN3やIA1期であれば、妊娠を希望する場合は円錐切除術のみで慎重に経過を見ることが可能です。
より切除範囲を少なくできる準広汎子宮全摘術の適応は
IA1期、IA2期の治療法に「準広汎子宮全摘術」があります。これは「広汎子宮全摘術」とどのように異なるのでしょうか。
広汎子宮全摘術は、子宮と腟の一部、卵巣・卵管を含めた広い範囲、さらに、リンパ節を切除する手術です(図2)。この手術は出血量が多く、足のむくみや排尿障害などの後遺症が起こる可能性があります。
切除範囲をできるだけ小さくするために、行なわれるようになったのが準広汎子宮全摘術です。
この手術は子宮だけを切除する単純子宮全摘術よりは大きく切除し、広汎子宮全摘術よりは小さく切除する手術法です。つまり、単純子宮全摘術と広汎子宮全摘術の中間に位置づけられる手術で、主にIA2期で適応になることが多いです。
単純子宮全摘術や準広汎子宮全摘術などが適応になる早期の子宮頸がんであれば、2018年4月から、子宮頸がんに対する鏡視下手術が承認されたこともあり、腹腔鏡下手術を行うことも検討されるようになりました。
図2:子宮頸がんの手術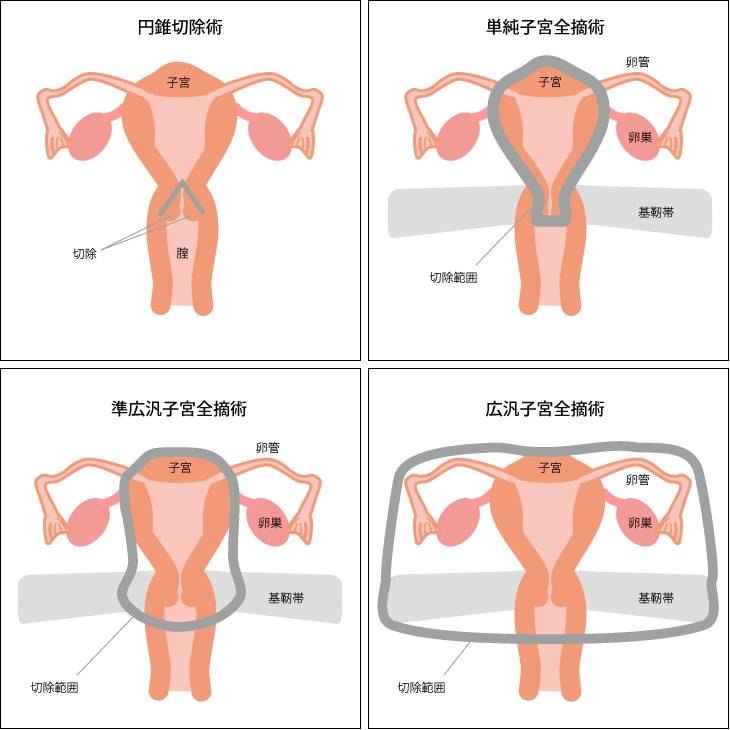
進行・再発がんの治療に新たなに加わった化学療法のレジメン
子宮頸がんに対して化学療法は効果がほとんどないといわれていました。しかし最近は、IV期などの進行がんや再発がんに対して、抗がん剤治療を行います。
特に再発がんには「シスプラチン+パクリタキセル(製品名:タキソールなど)」が有効であることがわかりました。ただし、シスプラチンは副作用が強いため、その後、シスプラチンの代わりにカルボプラチンが使用されるようになり、今は「カルボプラチン+パクリタキセル」が再発子宮頸がんに対する標準治療になっています。
進行、または再発の子宮頸がんの患者さんには、上記の抗がん剤に分子標的薬のベバシズマブ(製品名:アバスチン)を加えることにより再発するまでの期間と生存期間が延びる効果が確認できたので、進行・再発子宮頸がんの治療法の選択肢の1つになりました。
子宮頸がんは早期発見、早期治療が進歩しているがんです。定期的に検診を受けることが、まずは何より大切です。
プロフィール
角田肇(つのだ・はじめ)
1989年 茨城西南医療センター病院産婦人科科長
1991年 筑波大学臨床医学系産婦人科講師
2001年 筑波大学臨床医学系産婦人科助教授
2006年 NTT東日本関東病院産婦人科部長

