肝臓がんの「肝移植(生体肝移植)」治療の進め方は?治療後の経過は?

- 江川裕人(えがわ・ひろと)先生
- 東京女子医科大学 消化器外科学教室教授
1957年鳥取県生まれ。82年京都大学医学部卒業。香川県坂出回生病院などで外科研修を経て、京都大学大学院で研究後、92~94年までカリフォルニアパシフィックメディカルセンター移植外科留学。2002年、京都大学大学院医学研究科移植免疫医学講座准教授。09年、朝日大学歯学部附属村上記念病院外科教授。11年より現職。日本外科学会指導医、日本消化器外科学会指導医、肝胆膵外科高度技術指導医、肝臓専門医、日本がん治療認定機構認定医ほか。
本記事は、株式会社法研が2012年12月25日に発行した「名医が語る最新・最良の治療 肝臓がん」より許諾を得て転載しています。
肝臓がんの治療に関する最新情報は、「肝臓がんを知る」をご参照ください。
健康な人から肝臓の一部を移植する
肝臓を全摘し、そこに健康な人の肝臓部分を移植します。
7割近く切除しても、約半年でもとのように再生する肝臓ならではの治療法です。
肝移植は、肝臓を提供するドナーが必要になる
肝臓は、私たちの体にある臓器のうち、唯一、再生する能力をもっています。一般的には、正常な肝臓であれば肝臓の7割を切除しても、残りの肝臓で再生がおこり、ほぼ半年でもとの状態に近い肝臓になります(100%の再生はありません)。これは切り離した肝臓でも同様で、肝臓の一部を移植すれば再生がおこります。この肝臓の特性を利用して行うのが、肝移植です。肝臓がんのほか、先天性胆道閉鎖症や進行性肝内胆汁うっ滞症、原発(げんぱつ)性胆汁性肝硬変、肝硬変、劇症肝炎などの重い肝臓病で移植が行われています。
肝移植には2種類あり、「生体肝移植」と、「脳死肝移植」があります。
生体肝移植とは、健康な人の肝臓の一部分を、肝臓の悪い患者さんに移し植える医療です。脳死肝移植は、脳死した人の肝臓すべて(または一部)を肝臓の悪い患者さんに移植します。どちらの場合でも、患者さんは悪い肝臓を全摘します。
肝臓を提供する人のことをドナー(生体ドナー、脳死ドナー)、肝臓をもらう患者さんのことをレシピエントといいます。肝移植は、ドナーがいてはじめて成立する治療です。

20年以上前に始まり、現在は6,000件を超える
世界で初めて生体肝移植が成功したのは、1989年7月、オーストラリアのブリスベンでのことです。このときのレシピエントは、先天性胆道閉鎖症の日本人の子どもでした。お母さんの肝臓を移植したのです。それから4カ月後の同年11月、わが国でも島根医科大学の永末直文(ながすえなおふみ)医師の移植チームによって、生体肝移植を成功させています。
翌年、臓器移植に対する法的な取り決めである「臓器移植法」(正式名は「臓器の移植に関する法律」)が成立(最終改正は2010年7月)、ここ10年ほどは毎年、400~500件の生体肝移植が行われており、2010年末までに、6,096件の生体肝移植が実施されています(日本肝移植研究会の報告より)。
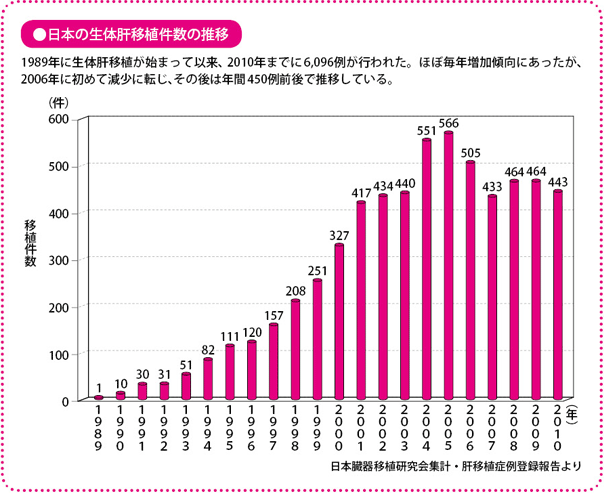
実施施設、手術の適応は厳しく条件づけられている
現在、わが国では、肝移植に対して厳しい施設基準が設けられていて、実施できる医療機関は限定されています。具体的には、肝切除が年間20例以上あること、肝切除をする常勤医師数が5人以上で、このうち少なくとも一人は肝移植の経験があること、およびガイドラインを遵守(じゅんしゅ)していること、などが基準になっています。
生体肝移植は現在、健康保険の適用となっていますが、それも一定の条件の範囲内にとどまります。
肝臓がんの生体肝移植の場合、日本肝癌(がん)研究会編集の『肝癌診療ガイドライン(2009年版)』によると、まず、肝機能が悪い人に対象を絞っています。さらに次のような条件下で移植が認められています。
・肝硬変を合併する場合で、脈管侵襲(みゃっかんしんしゅう)(血管内に肝臓がんが広がった状態)、遠隔転移(肺や骨など、肝臓以外にがんができた状態)がない
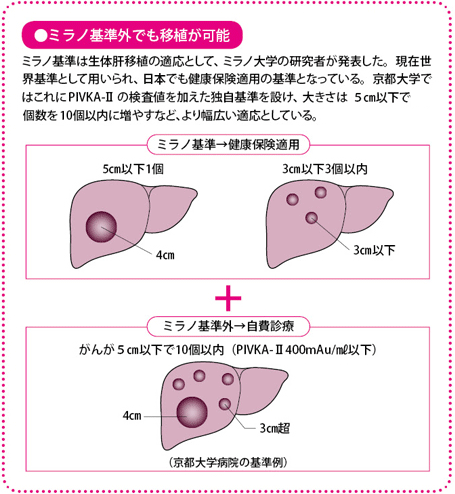
・5cm以下で1個、または3cm以下で3個以内
これは「ミラノ基準」と呼ばれているもので、いわば世界的なコンセンサスを得た基準といえます。日本でもこれが健康保険適用の基準となっています。ミラノ基準内であれば、移植後の再発が少ないというデータに基づくものです。
肝臓がんでは、移植をする前にがんに対する治療が行われて、その治療が行われてから3カ月以上が過ぎ、移植をする1カ月以内の画像診断によって、前述の条件を満たしていればよいことになっています。つまり、5cmを超えたがんであっても、治療を行って5cm以下1個になれば、ミラノ基準内となるので肝移植を行うことができるということです。
また、施設によっては独自の基準をもち、ミラノ基準を超えた条件でも移植を行っています。たとえば、京都大学病院では、3cm超5cm以下で10個以内のがんを移植の対象としています。その場合は、健康保険の適用にはならないので、全額自費となります。
| ・肝機能が悪い(肝障害度A・Bを含むC) |
| ・がんが5cm以下で1個、または3cm以下で3個以内 |
| ・脈管侵襲(みゃっかんしんしゅう)、遠隔転移がない |
※上記の基準に当てはまるがん以外でも移植を行う施設がある(その場合は自費診療)
●日本ではなぜ脳死肝移植が少ないのか
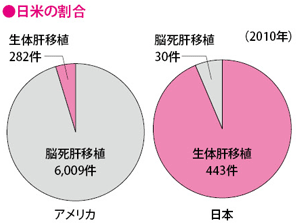
わが国では肝移植の多くが生体肝移植によるもので、2010年の報告では、生体肝移植が443件行われたのに対し脳死肝移植が30件と、移植に占める脳死肝移植の割合はわずか6%台。アメリカやオーストラリアでは90%以上、韓国などアジア諸国でも30%程度ですから、それらと比べても日本の脳死肝移植の割合が低いことがわかります。
わが国で脳死肝移植が圧倒的に少ない理由には、提供者の数が少ないということが挙げられます。日本臓器移植ネットワークによると、登録してから実際に肝移植を受けるまで、平均で2年ほどかかります。肝臓がんは進行性の病気なので、そこまで待つことは厳しく、結果的に生体肝移植を行わざるをえないという状況になっています。
日本で脳死肝移植の普及がゆるやかなのは、「脳死は死か」という根幹の部分でコンセンサスが得られていないからですが、2010年7月の「臓器移植法」の改定やさまざまなPR活動によって理解が深まり、全国的に脳死肝移植の数が増えてきています。これがより多くの肝臓がんの患者さんの生命を救うことにつながることを期待しています。
移植は命の贈り物。絶対に無駄にできない
いずれにしても、生体肝移植は、健康な肝臓をもつドナーからの、臓器提供という”命の贈り物”によって成り立つ、極めて特殊な医療です。したがって、ほかの肝臓病に対する移植とは違って、全身に広がる可能性のある肝臓がんについては、基本的に1年以内に手術しなければ死亡する人が、まず対象となります。健康な人の体を傷つけることでいただく、貴重な贈り物を無にするようなこと、たとえば、肝移植後に再発、全身に転移するような可能性のある症例はできるだけ避けなければなりません。また、後述するように提供する側であるドナーの倫理的・医学的条件も細かく定められています。
こうしたさまざまな条件をつけるのは、ドナーもレシピエントも手術後元気で退院でき、健康な人と変わりなく過ごせると見込めることが、最も大切だからです。このことは、患者さんやそのご家族と、十分話し合って理解をいただいています。
当院も含め、わが国では、移植の成功率が6~7割以上の見込みがなければ、治療は見送るというのが、一つのコンセンサスになっています。
| ●肝移植のメリット・デメリット | |
|---|---|
| メリット | ・根治性が高まる ・再発の可能性が低い ・肝機能が悪い進行がんでも手術後の生存率が高まる |
| デメリット |
・合併症のリスクがある ・免疫抑制薬を生涯服用 ・ドナーとなる親族の負担 |
根治性の高い治療だが、生涯にわたる薬の服用が必要
生体肝移植の利点は、肝硬変や肝炎のない健康な肝臓を取り戻せる、いわゆる根治性というところにあります。
肝切除やラジオ波焼灼(しょうしゃく)療法などの肝臓がん治療では、がんを肝臓から取り除くことはできますが、肝機能が悪化している肝臓は残ります。がんになりやすい肝臓自体を治し、根治するまでには至りません。
それに対し、生体肝移植は病気になっている肝臓をすべて切除し、新たに健康な肝臓を移し植えるわけですから、その後、がんになる可能性はゼロではありませんが、通常の肝臓がん治療よりはかなり低くなります。再発をするたびに治療をする、といった必要もなくなります。
また、肝機能が悪くて肝切除や局所療法などができず、「何もしなければ、あと半年」といわれるような進行した肝臓がんでも、肝移植を受ければ、約6割の人が10年以上も元気に過ごすことができます。
一方、問題点としては、手術自体がかなり高度な技術を要し、合併症のリスクも決して低くないこと、また、治療後は拒絶反応を抑えるため、免疫抑制薬を生涯ずっと飲み続けなければならないこと、などがあります。
ドナーとレシピエント双方の安全を確保する
次に、生体肝移植に必要なドナーについて説明します。
肝臓がんの患者さんに対しては、誰もが肝臓を提供できるドナーになれるわけではありません。当院の場合、ドナーになれるのは3親等以内の家族(両親、成人した子ども、兄弟、おじ、おば、甥(おい)、姪(めい))と配偶者です。これは施設によって基準が違います。(ちなみに日本移植学会は6親等以内の親族、配偶者などになっています)。
もちろん本人以外の誰かから強制されたのではなく、自分の意思でドナーになってもいいと思った人に限られます。
またドナーの意思があっても、身体的な適応基準を満たすことが重要です。それは、既往症や感染症がなく健康であること、エイズウイルス、肝炎ウイルスに感染していない、20歳以上65歳未満である、などです。また肝臓の状態もよく、脂肪肝になっていない人のほうが適しています。事前の検査でこうした条件に合致した人だけが、ドナーになれます。
これらの条件は、肝臓を一部切除したあとにおこる合併症のリスクを減らし、ドナー自身とレシピエント(患者)の両者を守るためでもあります。
血液型については、ABO式で一致あるいは適合していることが望ましいとされますが、最近は技術の進歩により、不適合型でも移植できるようになりました。
※施設により異なる場合がある
| (1)20歳以上65歳未満で、3親等以内の親族あるいは配偶者であること(60歳以下が望ましい) |
| (2)自発的意思で提供を希望していること |
| (3)手術に伴うリスクを十分に理解していること |
| (4)健康でウイルス感染等がなく、肝臓の状態もよい |
| (5)血液型は問わない |
東京女子医科大学消化器外科の場合
生体肝移植を成功させる鍵は移植する肝臓の大きさ
次に考えなければならないのは、ドナーからどのくらいの大きさの肝臓を移植するか、ということです。
これは生体肝移植を成功させる、最も大きな要素となります。
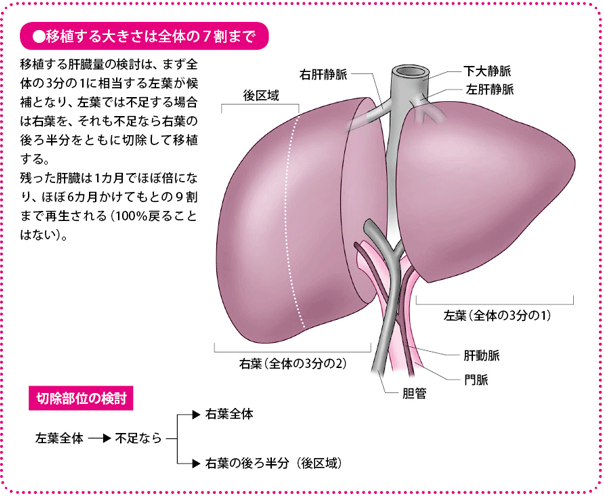
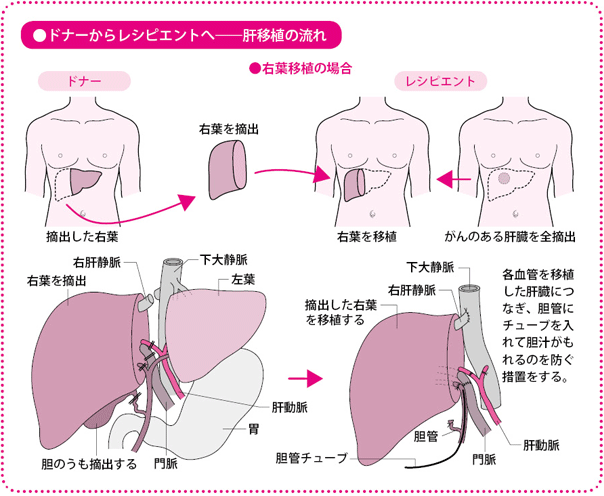
肝臓は大きく左葉(さよう)と右葉(うよう)に分かれていますが、右葉をさらに半分にすると、それぞれの大きさの割合は大体1対1対1になります。通常はまず、全体の3分の1に当たる左葉の移植を考え、それで足りなければ、3分の2に当たる右葉全体か、右葉の後ろ半分(後区域といいます)でいけるかどうかを考えます。正常な肝臓なら7割切除しても再生しますので、摘出する量が3分の2までならば、ドナーの肝臓の再生は可能で、理論的には生体肝移植ができることになります。
肝臓の大きさから考えると、大人から子どもに移植する場合は、さほど大きな問題になりません。
これに対し、大人から大人に移植する場合は、厳密に計算して移植する量を割り出さなければなりません。移植する肝臓の「大きさ」は、あらかじめ決まった計算式によって導き出します。計算式には「GRWR」と「標準肝重量」の2種類があり、どちらを用いるかは施設により異なります。
ドナーもレシピエントも肝機能を維持できるのが原則
移植した肝臓がレシピエントにとって小さすぎると、肝臓の機能が追いつかず、せっかく移植しても肝不全をおこすリスクが高まります。理想をいえば、レシピエントに移植する肝臓の大きさは大きければ大きいほどよく、大きさに余裕をもって移植すればいいのでしょうが、ドナーの体に与える負担を考えると、それはできません。
また、肝臓を提供するドナーも、切りとったあとの肝臓(残肝率)が、肝臓全体の30%の重さ以上でなければ、やはり肝不全をおこすリスクが高まります。生体肝移植では、移植に十分な大きさがとれないときは行わないというのが原則です。
治療の進め方は?
ドナーとレシピエント、およびその家族に入念な説明を行い、同意を得たうえで手術の準備に入ります。手術後はICUで見守り、拒絶反応と感染を抑えます。
近しい第三者を交え念入りにインフォームドコンセントを行う
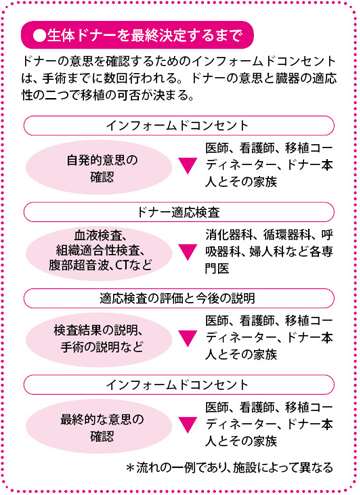
生体肝移植はドナーの善意があって、はじめて成り立つ医療です。生体肝移植では家族・親族がドナー候補となりますから、不安やためらいなどを率直に話し合うのはなかなか難しい環境にあります。
そこで、ドナーに対するインフォームドコンセントでは、ドナーになる人が状況をよく理解したうえで本当に意思があるのかといったことを、家族と違った立場から医師や看護師、移植コーディネーター(日本臓器移植ネットワークに所属し、移植医療の普及啓発や医療機関と連携してドナー情報などを提供する)がくり返し確認します。当然ながら、手術の説明や、手術をすることでおこるリスクについても、理解が得られるまでお話しします。その場合、ドナー一人ではなく、家族にも同席してもらいます。近しい第三者から客観的な意見を聞くことも大切だからです。
もちろん、ドナーだけでなくレシピエントに対しても同様に、丁寧な説明が行われます。
さらに、ドナーとレピシエントが手術について理解しているか、臓器提供の意思が自発的かについて、精神科医による確認が行われます。
同意が得られたら、双方の検査を行う
ドナーとレシピエントおよびその家族など、関係者全員の同意が得られ、ある程度の説明が終わったら、移植の準備に入ります。入院をするまでは、レシピエントはエコーやCT、腫瘍(しゅよう)マーカーの状態を定期的にチェックして、がんの状態や肝機能をはじめ全身状態をみていきます。
ドナーも肝臓の検査を行い、移植に適した状態かどうかを確認します。健康であれば、かぜなどをひかないように注意して、あとは普段どおりの生活を送ってもらいます。かぜをひくと移植ができず、手術の日程が遅れるので注意が必要です。
移植チームは、レシピエントとドナーのCT画像をもとに、どの部分の肝臓を切除して、移植するのか、その治療計画を立てていきます。
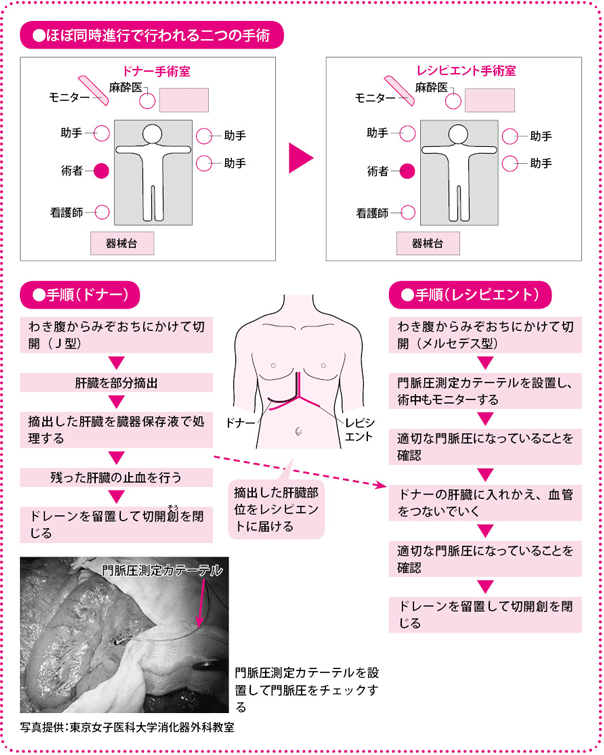
ドナーとレシピエント同時に手術を始める
移植手術は、当院の消化器外科の場合には、13~16人の肝臓チームが総動員であたります。ドナー側とレシピエント側に分かれ、同時に手術を進めていきます。おなかを切開して、肝臓を取り出すところまでは、ドナーもレシピエントも同様の流れです。
ドナーの肝臓が一部、切除されたら、それを別の手術室で待機しているレシピエントに移植します。ドナーはそのまま止血処理をして、おなかを閉じます。
一方、レシピエントのほうは、もらった肝臓の血管を1本1本再建して(つなげて)、血液の流れを確認します。運ばれてきた肝臓は少しうっ血していて赤黒い色をしていますが、血管を再建して血流が戻ると、きれいな赤い肝臓の色に戻ります。場合によっては、股(また)のつけ根や首から静脈を採ってきて、それを肝臓の血管につなぐこともあります。細い肝動脈の再建は形成外科医にお願いしています。
移植にかかる時間は、状況によりさまざまですが、8時間から24時間ほどになります。手術が終わったら、ドナーもレシピエントもICU(集中治療室)で全身管理を行います。
人工呼吸器がはずれ回復するまではICUで24時間管理
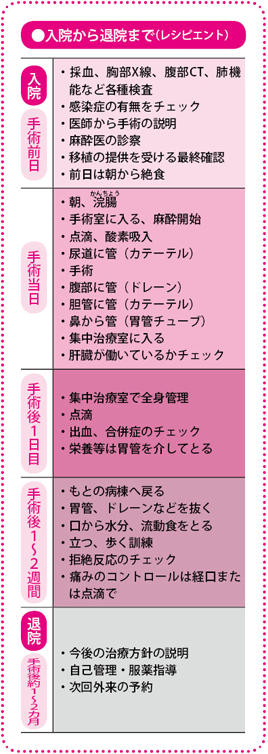
レシピエントの術後は、人工呼吸器がはずれて、一般病棟に移ってもよい状態に回復するまで、ICUで安静を保ちます。施設によっては、ICUを出たあと、個室に入り、その後一般病棟に移ることもあります。一般病棟に戻る目安はおよそ2週間です。
人工呼吸器と胃管が抜けたら、体調の戻り方が早い人であれば、3日目から水分をとることができます。ただし水は国産のペットボトルの水か、煮沸した水、お茶に限ります。細菌が繁殖するおそれがあるので、栓をあけて時間がたったペットボトルの水は飲めません。食事は腸が動いてからになります。
ICUにいる間は、血液検査とモニター、ドレーンからの排液などの状態から、血圧、感染症、拒絶反応の有無などを24時間体制で管理していきます。肝臓の血流が減ると予後不良になるため、ドップラー超音波装置で朝夕、血流をチェックします。
免疫抑制薬で移植後の免疫反応を抑える
免疫抑制薬は、タクロリムス水和物(商品名プログラフなど)、シクロスポリン(商品名ネオーラルなど)のほか、いくつかのステロイド薬を用います。経口剤と注射剤を併用します。口から薬をのめないときは、水に溶いた薬を鼻に入れた管から流し込みます。最初に使う量はあらかじめ決まっていますが、その後は、薬の血中濃度を測りながら、調整していきます。
一般病棟に移ったら、自由に歩き回ってかまいません。むしろ積極的に歩いて体力や筋力を戻していくことが大切です。ただし、マスクの着用は必要です。
入院期間は30~60日 その後は1週間ごとに診察
退院は移植後30~60日の間で、レシピエントの全身状態によって変わってきます。退院の目安となるのは、合併症がないこと、拒絶反応がないこと、感染症がないこと、免疫抑制薬の量が安定することです。
退院後2カ月間は1週間に一度、受診して診察を受けます。そこで拒絶反応や感染症がないか、また免疫抑制薬が適切な量かどうかをチェックします。エコーで肝臓の状態も調べます。
拒絶反応には、移植後早い時期におこる急性拒絶反応のほかに、ある程度、落ち着いてから何らかのきっかけで生じる慢性の拒絶反応がありますので、退院してからもしっかりフォローアップしていくことが大事になります。
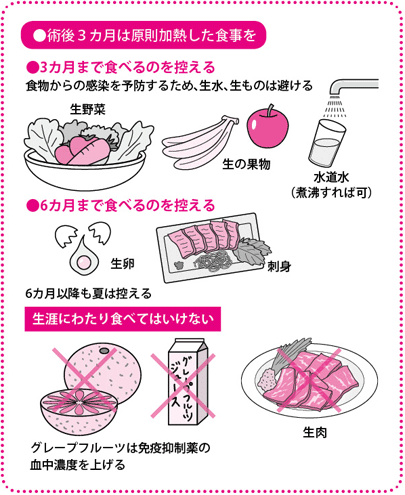
日常生活での注意としては、初めのうちは生水、生野菜、刺身など、火を通していないものの飲食は禁止です。免疫抑制薬の服用を守ったうえで、手洗いやうがいを励行(れいこう)するなど、一般的な感染対策は必要です。
ドナーは1週間~10日間入院、3カ月間は飲酒を控える
ドナーは翌日にはICUから一般病棟に移り、合併症がなければ、術後1週間~10日間で退院できます。食事は翌日から普通にとれます。
退院後3カ月間は、お酒は控えるなど、節制が必要です。1年経過すれば、定期的に病院に来てもらう必要はありませんが、発熱などがあったら受診してもらいます。
術後は感染と拒絶反応の両方に注意が必要

肝移植では、術後の注意深い対策のほうがより重要といえます。
移植された肝臓は、レシピエントにとっては異物です。したがって、そのままだと移植した肝臓を排除しようと免疫細胞が攻撃してしまいます。これが拒絶反応です。少なくとも移植した肝臓を自分のものと免疫細胞がみなすようになるまでは、免疫抑制薬によって拒絶反応を抑えます。
ところが、免疫を下げることによって、感染という新たな問題が出てきます。ウイルスや細菌に感染すると感染症が重症化しやすいのです。
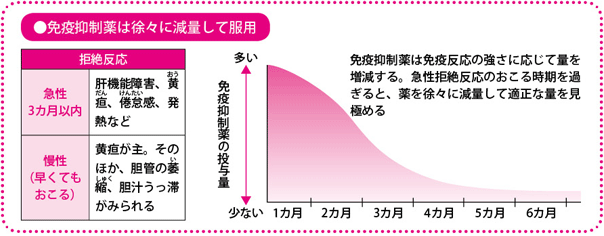
つまり移植後は、拒絶反応と感染症という二つの相反する状況から、患者さんを守っていかなければならないのです。これが移植医療にとっていちばんの難関です。通常は免疫抑制薬を十分な量を使って、まず拒絶反応を抑えることに重点を置き、感染対策としてはICUなどでウイルスや細菌を寄せつけないという環境を整えます。その後、通常の生活に向けて徐々に薬の量を減らしていきます。
術後は、免疫反応のピークを過ぎる3週間前後までが要注意期間といえます。免疫反応は次第にその波が落ち着いてくるような経過をたどります。
ただし、免疫反応は落ち着いたあとも、何らかのきっかけで再び強まることがあります。そのため、薬の分量を減らしながらも、生涯にわたって免疫抑制薬はのみ続けなければなりません。
治療後の経過は?
肝臓がんで生体肝移植を受けた人はこれまで1,200人余り。その6割が10年後も元気に暮らしています。感染症などの合併症に注意すれば、寿命をまっとうすることも可能です。
10年後の生存率が60% しかも元気で生活を楽しめる

日本肝移植研究会が行った肝移植症例登録報告の統計では、2010年までに6,096人に対して生体肝移植を行っています。このうち肝臓がんの患者さんは1,225人です。このデータの成績をみると、C型肝炎が背景にある肝臓がんの患者さんで、移植後の5年生存率は67%、10年生存率は59.7%、B型肝炎の場合では、74.1%と64.0%でした。
私が京大病院にいたときのデータでは、10年後の生存率が70%近く、20年でも50%を超えています。肝臓がんでは肝機能の問題が予後に大きくかかわってきます。その肝臓が健康なものにかわったわけですから、それだけ寿命がのびるのは、ごく自然なことだと思います。
移植後は生涯にわたって薬をのみ続けなければなりませんし、一部、生活上の制約があります。また、定期的な検診は欠かせません。しかし、それを除けば元気に運動したり、旅行に行ったりと、QOL(生活の質)を落とすことなく生活を楽しむことができます。そこが生体肝移植の最大の利点だと思います。
移植後の感染症が死亡原因の6割以上
肝移植でいちばんの問題は、感染症と拒絶反応です。全国平均では移植後1年以内の生存率が8割で、死亡率が2割ですが、その死因の6割以上が敗血症や肺炎などの感染症です。それ以外の合併症については、動脈や門脈に血栓ができたり、胆汁がもれたりすることがあります。
ドナーについては、腸閉塞(へいそく)や血栓ができることによる肺塞栓(そくせん)などがおこることがありますが、その割合は高くありません。

