膵臓がんのステージ分類と検査、治療戦略とは

2018.4 取材・文:平出浩
膵臓がんの治療に関する最新情報は、「膵臓がんを知る」をご参照ください。
膵臓がんは、早期発見が特に難しいがんの1つです。進行してから見つかることが多いですが、手術でがんを切除できれば、根治も見込めるため、早期に発見するためのよりよい検査法の確立が求められています。一方で、膵臓がん治療では、ほぼすべての患者さんが化学療法を行いますが、近年では従来より効果的な治療法が開発され、その科学的根拠も蓄積されてきました。がんの進展による機能不全や症状を改善するための治療法も確立してきており、QOLがなるべく高い状態で患者さんが長く過ごすための治療戦略が進んでいます。
膵臓がんの発見時で最も多いのがステージIV
膵臓は胃の後ろ側にある、長さ20cmほどの左右に細長い臓器です。腹部の深いところにあるため、がんができても見つけにくい傾向があります。さらに、膵臓がんは多くの場合、進行してからでないと症状がほとんど出ないため、早期発見が難しくなっています。膵臓がんが大きくなり胆管に浸潤して閉塞すると胆汁が十二指腸へ排出されないため、黄疸の症状が起こり膵臓がんに気づくこともあります。さらに進行した状態では、肝臓などの他の臓器に転移して発見されることが珍しくありません。膵臓がんが転移を起しやすい場所はリンパ節、肝臓、腹膜の3か所で、次いで肺が挙げられます。
膵臓がんのステージ(病期)は、ステージ0、IA、IB、IIA、IIB、III、IVの7段階に分けられます。膵臓がんのステージ分類には、日本膵臓学会が定めたものと、世界的に使われているUICC(国際対がん連合)によるものとがあります(表1)。これら2つはかなり共通していますが、日本膵臓学会の分類ではステージIIBとされるものの一部が、UICCの分類ではステージIIIにあたるなど、若干の違いがあります。国内で診療を受ける際は、通常、日本膵臓学会が定めたステージ分類で説明されると考えてよいでしょう。
やや古いデータですが、2003年に発表されたデータによると、ステージIVBで発見された人が最も多く、次いでステージIVAで発見された人が多くなります(図1)。現在では、ステージIVをAとBに分けていませんが、いずれにしても、今もステージIVで発見される人が最も多いことに変わりはありません。
発見時のステージとして、次に多いのがステージIIIです。そして、II、I、0の順に少なくなっています。手術ができるのはステージⅠまでの症例と、ステージII、IIIの一部です。そのため、手術できる患者さんが非常に少なく、その割合はすべてのがんの中で最少です。現状では、膵臓がんの発見時に、手術の対象になる人は20%ほどいます。一方で、手術をしても約80%の人は再発します。手術を受けた患者さんでも、5年生存率は約20%と、高くはありません。
表1 膵臓がんのステージ分類
| 領域リンパ節への転移 | 離れた臓器への転移がある | ||
| なし | あり | ||
| 最大径≦2cm、膵臓内に限局 | IA | IIB | IV |
| 最大径≧2cm、膵臓内に限局 | IB | ||
| がんは膵臓外に進展、 腹腔動脈や上腸間膜動脈に及ばない | IIA | ||
| がんが腹腔動脈もしくは、上腸間膜動脈へ及ぶ | III | ||
参考:日本膵臓学会編「膵癌取扱い規約2016年7月〔第7版〕、金原出版より作成
UICC第8版による膵臓がんのステージ分類
| 領域リンパ節への転移 | 離れた臓器への転移 | |||
| なし | あり | |||
| 1~3個 | 4個以上 | |||
| 最大径≦2cm | IA | IIB | III | IV |
| 2cm<最大径≦4cm | IB | |||
| 4cm<最大径 | IIA | |||
| がんが、腹腔動脈、上腸間膜動脈、 もしくは総肝動脈へおよぶ | III | |||
参考:UICC: TNM Classification of Management Tumours, 8th Edn. Willy-Blackwell: 2017. より作成
図1 初回治療時の膵臓がんのステージ
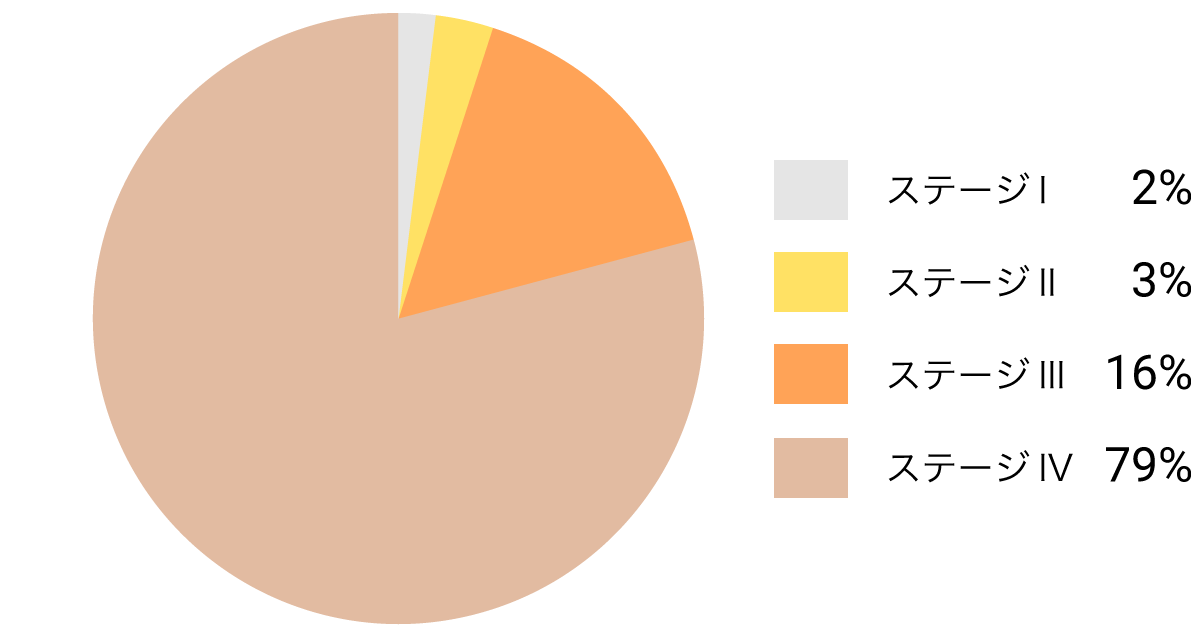
膵臓がんの検査で近年増えているEUS(超音波内視鏡)検査
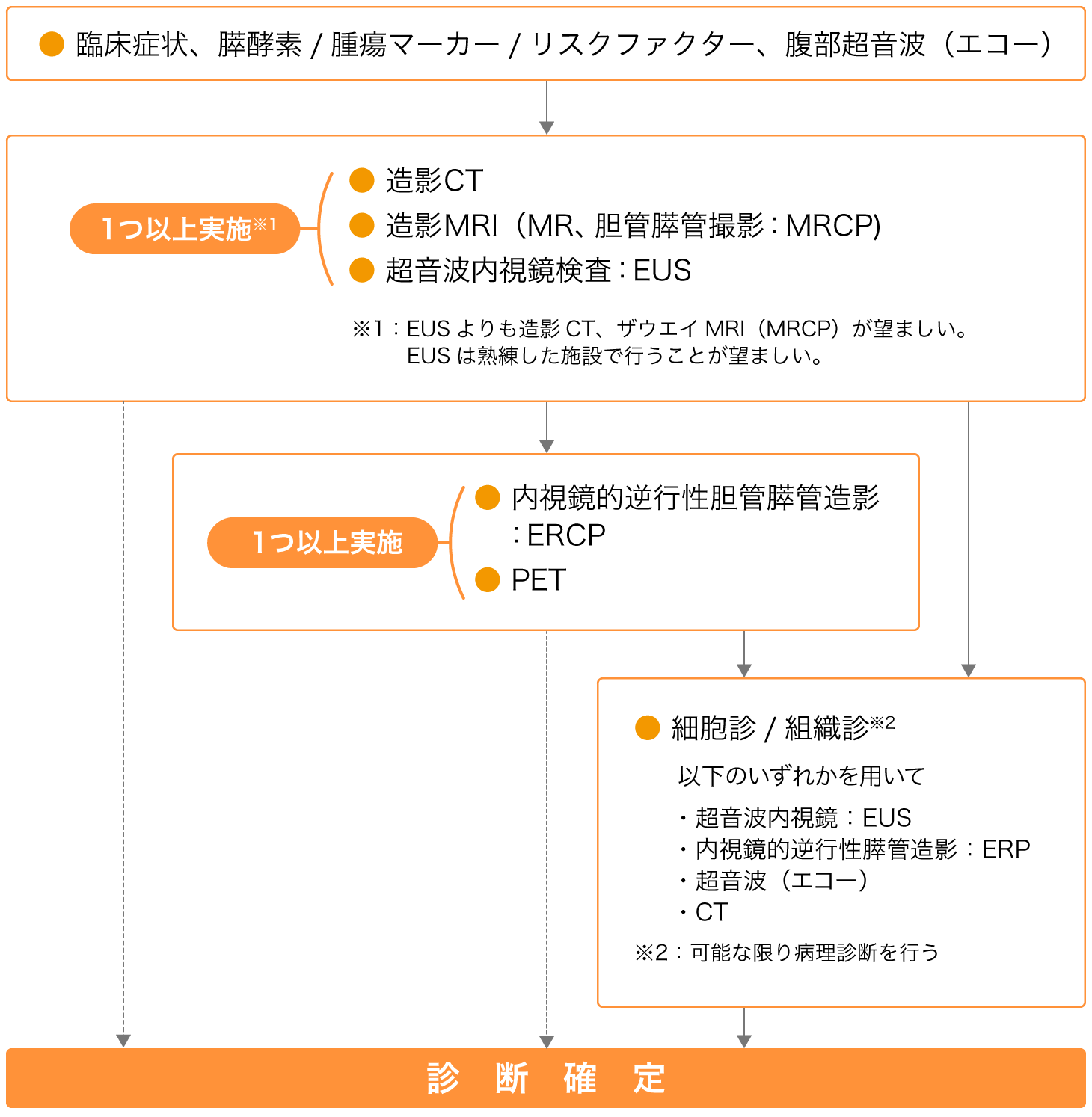
膵臓がんと診断され治療法を決定するまでに、さまざまな検査が行われます(図2)。
まず、人間ドックなどで、腫瘍マーカーや腹部超音波(エコー)検査を行うことがあります。膵臓がんに対する腫瘍マーカーは、主にCA19-9とCEAです。これらの腫瘍マーカーは、膵臓がんの治療を行ったあと、治療効果を判断するためにも用いられます。
これらの検査で、何らかの異常が確認されたときは、造影CT、造影MRI、MRCP(MR胆管膵管撮影)、EUS(超音波内視鏡)のなかで1つ以上の検査が行われます。なかでも、造影CTはよく実施されています。
造影CTではX線で体の内部を映し出し、病変の状態や周辺の臓器へのがんの広がり、転移の有無を調べます。造影MRIは磁気を使って体の内部を撮影する検査です。両者ともがんの形状をより明確にとらえるため、造影剤を使います。
MRCPはMRIを使って胆管や膵管の状態を調べる検査です。内視鏡や造影剤を使わないため、患者さんの体への負担は小さいです。
EUSは超音波装置の付いた内視鏡を口から入れて、胃や十二指腸の中から膵臓に超音波を当て、がんの状態を調べる検査で、近年、実施する医療施設が増えています。
図2 膵臓がんの検査
EUSガイド下で穿刺吸引する、より体への負担の小さい検査
造影CT、造影MRI、EUSなどを実施した結果、膵臓がんが疑われる場合は、(内視鏡的逆行性胆管膵管造影)か、PET、あるいは、細胞診や組織診が行われます。
ERCPは口から内視鏡を入れ、内視鏡の先端を十二指腸に留置したあと、膵管と胆管に細い管を介して造影剤を注入したうえで、膵管や胆管をX線で撮影します。膵管と胆管に造影剤を直接流し込むため、体への負担は大きく、膵炎を起こすなどの危険性もあります。
そのため近年では、ERCP検査を用いるのは、造影CT、造影MRI、EUSなどの検査でがんがあるかどうか、どうしてもわからない場合などに限られています。
PETはフッ素を加えたブドウ糖液を患者さんに注射したあと、体内を撮影し、がん細胞を検出する検査です。PETで膵臓がんを早期発見するのは困難ですが、膵炎との鑑別や、転移の有無を調べることなどに役立ちます。
膵臓がんの治療開始にあたっては、100%確実にがん細胞の存在を確認できていることが望ましいため、細胞診と組織診が行われます。特にEUSガイド下穿刺吸引細胞診/組織診と呼ばれる検査はEUSを使って行うため、体への負担が小さく、診断を確定しやすいため、最近よく用いられています。
切除可能か不能で大きく分かれる膵臓がんのステージ別治療選択
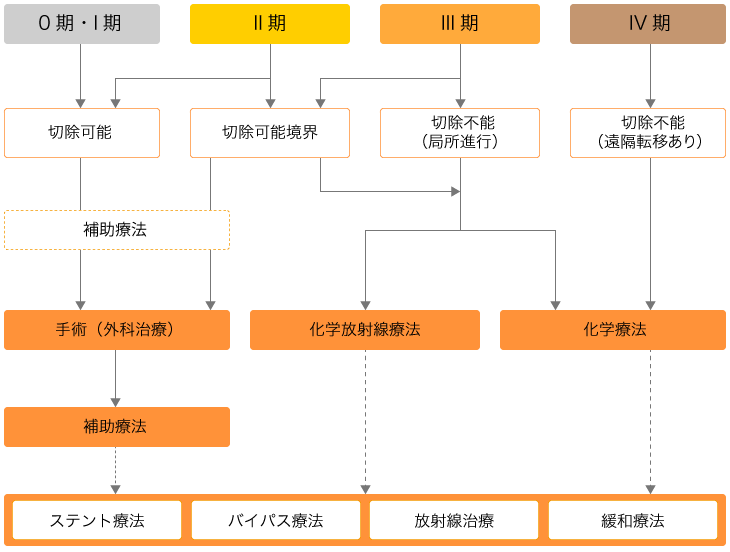
ステージ0、Ⅰの膵臓がんは、手術による切除可能です(図3)。肉眼的にも顕微鏡で調べた組織学的にも、がんが残らないように切除することが可能な膵がんです。
ステージIIでは、がんの広がり・浸潤の程度により、「切除可能」と「切除可能境界」の2つの場合に分かれます。切除可能境界は、遠隔転移はないものの、がんが膵臓の主要な血管(ステージIIでは門脈)に浸潤しているものを指します。この場合、標準的な手術を行っても、組織学的にがんが残ってしまう可能性が高くなります。
ステージIIIの膵臓がんは「切除可能境界」と「切除不能(局所進行)」とに分かれます。切除不能(局所進行)の膵臓がんとは、がんが膵臓の主要な血管(ステージIIIでは動脈)に広がっていて、手術した場合でも、肉眼で見てがんが残ってしまう可能性が高いものです。
ステージII、IIIの膵臓がんで切除可能境界にある場合は、がんの主要な血管への浸潤の仕方、切除後の血管の再建可能性などの判定に基づき、手術、化学放射線療法(抗がん剤治療+放射線治療)、化学療法の3つの選択肢から治療を決定します。切除不能(局所進行)の場合には、化学放射線療法か化学療法の2つの選択肢があります。
ステージIVでは、「切除不能(遠隔転移あり)」として、治療は化学療法が選択されます。
膵臓がんを手術で切除する場合、原則として術後に補助化学療法を行います。標準治療ではありませんが、補助療法として術前に化学療法(抗がん剤治療)を実施することもあります。
図3 膵臓がんの臨床病期と治療
膵臓がんによる消化管機能を維持しQOLを保つステント療法、バイパス療法
「ステント療法」「バイパス療法」「放射線治療」「緩和療法」は、いずれも、消化管の閉塞を改善したり、がんによる痛みや化学療法の副作用を軽減する、支持・緩和療法として行われます。QOL(生活の質)を高めることが主な目的です。
ステント療法とバイパス療法はどちらも、膵臓の周りにある胆管や消化管などが詰まった場合に、それらの通りを改善するために実施されます。ステント療法は内視鏡下で人工の管を消化管に留置する内科的な治療で、バイパス療法は手術で消化管をつなぐ外科的な治療です。
膵臓がんを早期発見するための検査は、日々進歩しており、現在は特に、より精度の高い腫瘍マーカーの開発が進められています。これまでも、化学療法の進歩により、膵臓がんの予後が大きく延びてきた経緯があるように、今後も画期的な内科治療の開発も期待されています。
数は多くありませんが、現時点でもステージIIIで切除不能と診断された患者さんが化学放射線療法や化学療法などを受けて、切除可能境界や切除可能になった例もあります。化学療法の進歩を背景に、内科治療の対象だった患者さんを外科治療への転換を図るというコンバージョン治療は、学会でたびたび発表され、世界的に注目を集めています。このような治療は他のがんでは行われていましたが、膵臓がんでも新しく取り組み始められています。膵臓がんの予後は厳しくはありますが、検査や治療の方法は確実に改良され進歩しています。
プロフィール
奥坂拓志(おくさか・たくじ)
1991年 聖隷三方原病院内科勤務
1993年 国立がんセンター(現・国立がん研究センター)中央病院肝胆膵内科レジデント
1996年 国立がんセンター中央病院肝胆膵内科医員
2002年 国立がんセンター中央病院肝胆膵内科医長
2010年 国立がん研究センター中央病院肝胆膵内科科長

