治療
乳がんのサブタイプやステージ分類による、治療選択と治療法を解説します。
乳がんの治療選択
乳がん治療は、ステージ分類とサブタイプを総合的に判断し治療方針が決定されます(乳がんの検査と診断を参照)。
ステージ0の治療
ステージ0の非浸潤性乳がんでは、「乳房部分切除術」もしくは「乳房全切除術」が行われます。乳房部分切除術後には、術後治療として放射線治療が行われます。ホルモン受容体陽性の場合は、内分泌療法が必要に応じて行われます。
乳房全切除術後は、患者さんの希望に応じて「乳房再建術」が行われます。
術前の診断で非浸潤性乳がんとされ、乳房部分切除術が予定される患者さんに対しては、センチネルリンパ節生検は不要とされています。
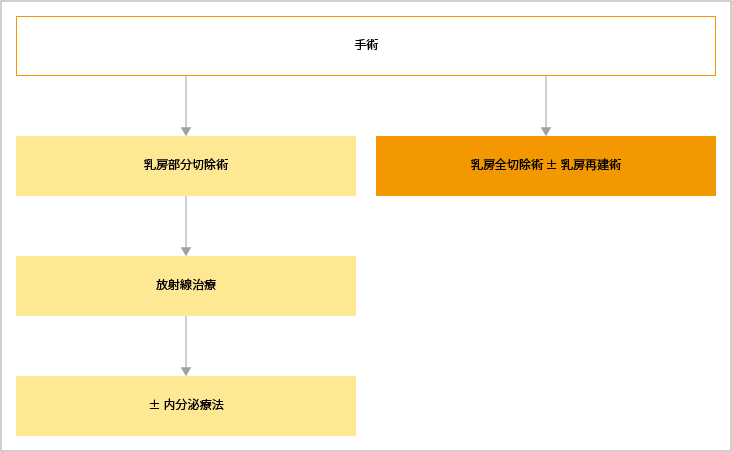
参考:乳癌診療ガイドライン(1)治療編2022年版. 総説II.非浸潤性乳管癌.1治療の流れより作成
ステージ1~3Aの治療
ステージ1~3Aの患者さんでは、「手術先行」と「薬物療法先行」の2つの選択があります。
手術を先行する場合では、「乳房全切除術」「皮膚温存乳房全切除術」「乳頭温存乳房全切除術」「乳房部分切除」選択されます。
乳房全切除術の適応は、以下の通りです。
- 乳がん病変が広範で乳房部分切除術では整容性が保てない
- 局所再発リスクが高い、局所進行もしくは炎症性乳がん
- 乳房部分切除をした際に放射線療法ができない
- リスク低減乳房切除術を行う遺伝性乳がん卵巣がん症候群
乳房全切除術を行った患者さんで乳房再建を望む場合は、切除手術と同時に行われる「一次再建」もしくは、一定期間を経て後で行う「二次再建」が行われます。
皮膚温存乳房全切除術の適応は、以下の条件を全て満たす患者さんです。
- ステージ2以下
- 皮膚浸潤なし
- 大胸筋浸潤なし
- 高度のリンパ節転移なし
- 皮膚欠損が生じないか,もしくは小範囲で緊張なく縫合閉鎖ができる
乳頭温存乳房全切除術の適応は、上記の条件に加えて、以下の条件を満たす患者さんです。
- 造影MRIで乳頭腫瘍間距離が十分保たれている(2cm以上)
乳房部分切除術の適応は、以下の通りです。
- 乳がんを断端陰性で部分切除し、整容性が保てること
- 温存乳房への放射線療法が可能であること
部分切除の場合は、術後に放射線治療が必須とされています。また、手術の際、患者さんの症状によっては、リンパ節転移を調べるためにセンチネルリンパ節生検が行われます。リンパ節転移が明らかな場合は、腋の下にある腋窩(えきか)リンパ節の郭清が検討されます。
切除した組織は、検査でがんの性質(サブタイプ)などを調べた後、再発リスクの評価が行われ、サブタイプに合わせて、ホルモン療法、化学療法、抗HER2療法などから1種類、または、複数を組み合わせて再発予防のための治療が行われます。

参考:乳癌診療ガイドライン(1)治療編2022年版. 総説II.非浸潤性乳管癌.1治療の流れより作成
ステージ1~3Aでは、乳房部分切除術を行うことを目的に、手術前に薬物療法が選択されることがあります。術前薬物療法を行う場合は、事前に組織診が行われ浸潤性乳がんであることとともに、ホルモン受容体やHER2の発現状況が確認されます。
手術可能なHER2陽乳がんで、術前薬物療法を行う場合は,化学療法+トラスツズマブが推奨されています。また、トラスツズマブに加えてペルツズマブが併用されることもあります。
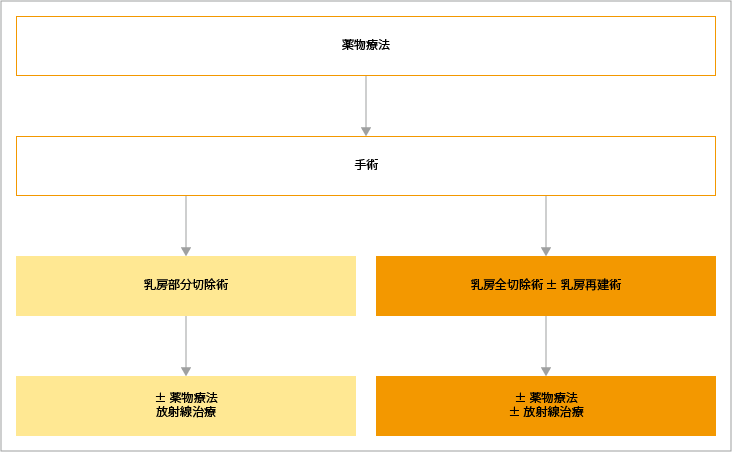
参考:乳癌診療ガイドライン(1)治療編2022年版. 総説II.非浸潤性乳管癌.1治療の流れより作成
ステージ3B、3Cの治療
ステージ3B、3Cの患者さんでは、手術可能なら手術、手術が不可能なら薬物療法や放射線治療による集学的治療が選択されます。
ステージ3B、3Cの局所進行乳がんでは、がんの性質を調べるため病理検査が行われ、サブタイプに合わせた薬物療法が、ダウンステージングを目的に行われます。薬物療法を行った後、患者さんの症状により、乳房部分切除や乳房全切除術、腋窩リンパ節郭清、放射線治療が検討されます。
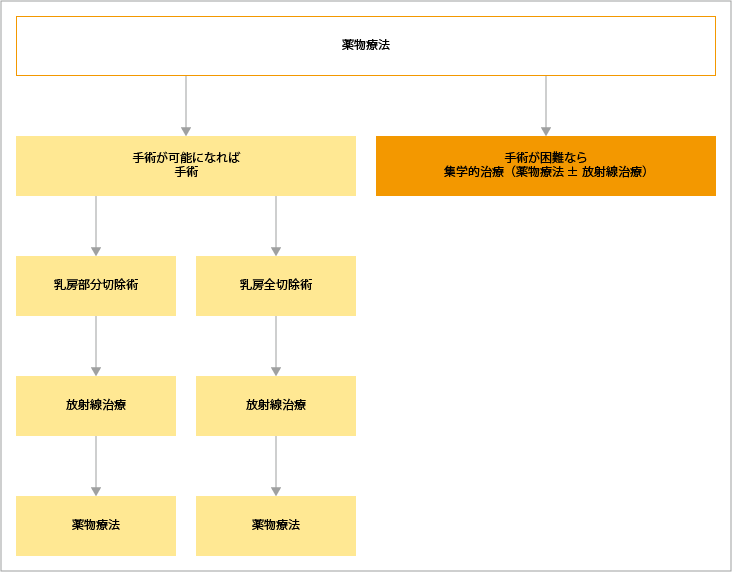
参考:乳癌診療ガイドライン(1)治療編2022年版. 総説II.非浸潤性乳管癌.1治療の流れより作成
ステージ4(転移・再発)の治療
ステージ4の遠隔転移や再発乳がん患者さんでは、薬物療法を中心とした集学的治療が行われます。また、がんによる苦痛を和らげるための緩和治療が積極的に併用されます。
転移・再発の乳がんは背景が多様なため、「患者さんの個別性」「腫瘍の個別性」「エビデンス」「患者さんの希望」を考慮して治療選択が行われます。また、ホルモン受容体(ER、PgR)とHER2発現状況により治療方針が大きく異なるため、治療開始前に、治療効果予測因子であるホルモン受容体とHER2発現状況が確認されます。
ホルモン受容体陽性HER2陰性転移・再発乳がんの治療選択
ホルモン受容体陽性HER2陰性で、かつ軟部組織や骨転移がない場合、あるいは内臓転移があっても差し迫った生命の危険がない場合や再発までの期間が長い患者さんでは、内分泌療法から開始されます。しかし、ホルモン受容体陽性HER2陰性であっても、差し迫った生命の危機があり内臓転移がある場合は、化学療法から治療が開始されます。
一次内分泌療法の効果があった場合は、効果がなくなるまで治療が継続されます。同様に差し迫った生命の危険の有無や直前の内分泌療法の感受性などを参考に、二次以降の内分泌療法が行われます。内分泌療法の効果がないと判断された場合は、化学療法が行われます。
閉経前患者さんに対する一次内分泌療法は、CDK4/6阻害薬+LH-RHアゴニスト+非ステロイド系アロマターゼ阻害薬併用療法が推奨されています。一次内分泌療法として、LH-RHアゴニスト+タモキシフェンまたはLH-RHアゴニスト+アロマターゼ阻害薬も選択肢の1つして行われることがあります。一次療法として内分泌療法のみが行われた場合は、二次内分泌療法としてCDK4/6阻害薬+LH-RHアゴニスト+フルベストラント併用療法が推奨されています。
閉経後患者さんに対する一次内分泌療法は、CDK4/6阻害薬+非ステロイド系アロマターゼ阻害薬併用療法が推奨されています。一次内分泌療法にアロマターゼ阻害薬単剤が使用された場合の二次内分泌療法として、CDK4/6阻害薬+フルベストラント併用療法が推奨されています。三次内分泌療法としては、エキセメスタン+エベロリムスが推奨されています。
BRCA病的バリアントがある場合は、内分泌療法終了後にPARP阻害薬、BRCA病的バリアントがない場合は化学療法が行われます。
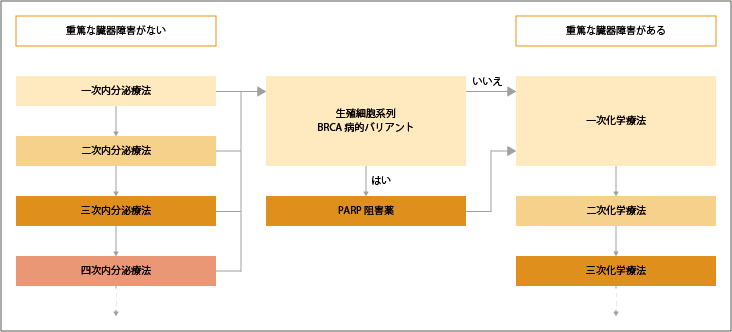
参考:乳癌診療ガイドライン(1)治療編2022年版.総説.V転移・再発乳癌a.1ホルモン受容体陽性HER2陰性転移・再発乳癌の場合より作成
トリプルネガティブ転移・再発乳がんの治療選択
アンスラサイクリン(アントラサイクリン)・タキサンの治療歴があるトリプルネガティブ乳がんの場合は、治療開始前に、「PD-L1発現の検査」「生殖細胞系列BRCA病的バリアントの検査」が行われ、免疫チェックポイント阻害薬とPARP阻害薬の適応の有無が確認されます。また、アンスラサイクリン・タキサンの治療歴がない場合は、治療終了前にBRCA病的バリアントの有無を調べ、PARP阻害薬の適応の有無が確認されます。
PD-L1陽性に場合は、免疫チェックポイント阻害薬+化学療法併用療法が推奨されています。PD-L1陰性かつBRCA病的バリアントがある場合は、PARP阻害薬オラパリブが推奨されています。 PD-L1陰性かつBRCA病的バリアントがない場合は、化学療法が推奨されています。
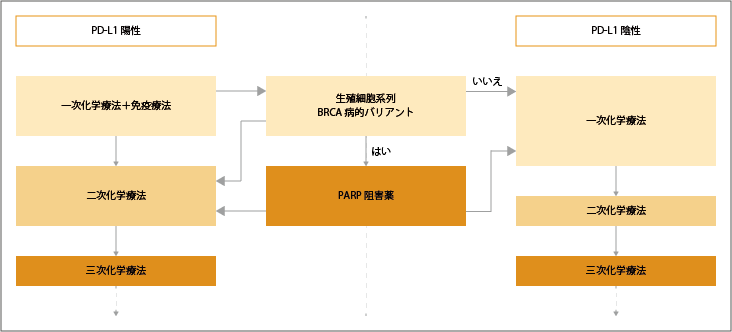
参考:乳癌診療ガイドライン(1)治療編2022年版.総説.V転移・再発乳癌a.2トリプルネガティブ転移・再発乳癌の場合より作成
HER2陽性転移・再発乳がんの治療選択
HER2陽性転移再発乳がんに対する一次治療(一次抗HER2療法)は、トラスツズマブ+ペルツズマブ+タキサン併用療法が推奨されています。
また、トラスツズマブ+ペルツズマブの治療中もしくは治療後に病勢進行した場合は、二次治療(二次抗HER2療法)としてトラスツズマブ デルクステカンが推奨されています。
HER2陽性転移再発乳がんに対する三次治療(三次抗HER2療法)は、二次治療でトラスツズマブ デルクステカンを使用していない場合は、トラスツズマブ デルクステカンが推奨されています。二次治療で、トラスツズマブ デルクステカンを使用している場合は、個々の患者さんの病態に応じて、前治療までに使用されなかった治療薬が検討されます。
手術
乳がんの外科的治療は、乳房を温存する「乳房部分切除術」と乳房を全部切除する「乳房切除術」の2つがあります。乳房切除術は、乳房全部と大胸筋、小胸筋、腋窩リンパ節、鎖骨下リンパ節をすべて切除する定型乳房切除術が以前は多く行われていましたが、現在は胸筋を切除しない非定型乳房切除術が標準的な乳房切除術となっています。乳房部分切除は、かつて増加傾向にありましたが、乳房再建手術の保険適用と手術の手技の進歩によって、乳房再建を前提に皮膚や乳頭を温存した乳房切除術が、近年は増加傾向にあります。
乳房部分切除術(乳房温存手術)
乳房を全部切除せず、がんがある部分だけを切除する手術です。部分的切除のため、がんが取りきれたかを手術で切除した組織の断面や細胞を調べて(組織診や細胞診)、確認します。部分切除は、乳房の形が美容的に満足できるように配慮もして行われます。乳房部分切除術の場合は、残った乳房への再発防止のため、術後に放射線治療を行います。
乳房切除術
乳房切除術は、胸筋を残して全ての乳房を切除する非定型乳房切除術と、胸筋も切除する定型乳房切除術があります。現在は、胸筋を残す非定型乳房切除術が多く行われています。乳房全体を切除するため、胸のふくらみはなくなりますが、乳房再建手術で胸のふくらみを取り戻すことができるようになりました。そのため乳房再建手術を想定して、乳頭、乳輪、皮膚を残した乳房切除術も行われています。
腋窩リンパ節郭清
腋窩リンパ節郭清は、腋の下にあるリンパ節をすべて取り除く手術です。腋窩リンパ節の取り残しがないようにリンパ節周囲にある脂肪も一緒に切除します。腋窩リンパ節郭清をすると、腕が上がりにくい、しびれる、むくむといった症状が出ることがあります。そのため、腋窩リンパ節に明らかな転移がないと思われる場合は、腋窩リンパ節郭清を行う前にセンチネルリンパ節生検が行われます。
センチネルリンパ節は、乳がんの細胞が最初にたどり着くと考えられているリンパ節です。このリンパ節に転移が見つからなければ、その先のリンパ節には転移していないと判断できるため、センチネルリンパ節生検が行われます。生検で陰性だった場合は、腋窩リンパ節郭清を行わなくても再発率はかわらないことがわかっています。1個でも転移が見つかった場合は、標準治療として腋窩リンパ節郭清が行われます。
乳房再建
乳房切除術で失われた胸のふくらみを取り戻すために行われるのが、乳房再建です。形成外科で行われ、乳房の完全切除後に行われる再建術と、部分切除後に行われる再建術があります。再建方法は「自家組織」と「人工物(シリコン・インプラント)」の2つの方法があります。また、乳房を再建するタイミングで呼び方が異なり、乳がんの手術と同時に行われるのを「一次再建」、乳がんの手術後数か月経ってから改めて行われるのを「二次再建」といいます。
自家組織
患者さん自身の自家組織を使って、乳房を再建する手術です。組織を採取する箇所はおなかや背中です。乳房以外の部位を切開し組織を採取するため、人工物に比べると身体への負担は大きくなります。
広背筋皮弁
乳房再建で最も利用される自家組織の1つが、広背筋とそのすぐ上の脂肪組織で、これを用いた方法は「広背筋皮弁」法といいます。組織の採取量には限度があるため、乳房が比較的小さい患者さんに適用されます。
腹直筋皮弁
下腹部の皮膚や皮下脂肪を採取して行われるのが「腹直筋皮弁」法です。再建材料として腹直筋が使われるため、腹壁が弱くなることがあります。近年、腹直筋を使わないで同様に再建できる方法ができたため、この方法は減少傾向にあります。
遊離深下腹壁動脈穿通枝皮弁
おへその周りにある太い血管から枝分かれしている細い血管と、その血管の先にある脂肪層と皮膚を使う「遊離深下腹壁動脈穿通枝皮弁」法は、腹直筋などの機能的な損失がほとんどない再建法です。
脂肪注入
「脂肪注入」法は、下腹部や大腿部の内側から余分な脂肪を吸引し、脂肪細胞のみを採取して患部に注入する方法です。乳房の小さい陥没などの変形の修正や、比較的小さな乳房の再建に向いていますが、大きく欠けた部分には数回の注入が必要です。また術後、注入した脂肪の石灰化などが起こることがあり、これにより乳がんとの判別が困難になるという弱点もあります。現在は、保険適用ではないため、自費診療として行われています。
人工物(シリコン・インプラント)
自家組織ではなく、人工物(シリコン・インプラント)を使った、乳房再建の手術です。乳腺が全て切除され、大胸筋が温存されている患者さんが適応です。皮膚を拡張させる風船のような「ティシュ・エキスパンダー」という拡張器具を挿入することで、皮膚や大胸筋が拡張された後、インプラントが挿入されます。放射線治療を受けた患者さんでは、人工物の再建が難しいことがあります。
この方法は、自家組織を採取する必要がないため、身体のほかの部分に傷をつけずに行うことができます。シリコンは人体にとって異物であるため、シリコンの周りに被膜ができることがあり、そのまま放置すると、シリコンが変形することもあります。また、感染症を生じる可能性もわずかですがあります。特殊な合併症としてブレスト・インプラント関連未分化大細胞型リンパ腫が欧米を中心に報告されており、日本でも1件報告があります。発症頻度はテクスチャードブレスト・インプラント全体では約2,200~8万6,000人に1人の割合とされています。
一次再建
乳がんの手術と同時に行われるため、再建のための手術は必要なく、手術回数は1回で済みます。
二次再建
二次再建は、乳がんの手術後数か月経ってから改めて行われる再建手術です。人工物による再建の場合、1回目の手術では、皮膚をなめらかに伸ばすために、少量の生理食塩水が入ったエキスパンダーという袋の挿入が行われます。そして、2回目の手術で、自家組織や人工物と入れ替えが行われます。
放射線治療
放射線治療は、高エネルギーのX線や電子線を、体外からがん細胞に照射する局所療法です。
初期治療で行われる放射線治療は、目に見えない微少のがん細胞や手術で取りきれなかったかもしれないがん細胞を死滅させ、局所再発やリンパ節の再発を抑制するために行われます。乳房部分切除術で乳房を温存した患者さんや、乳房切除術で乳房を完全に切除していても再発リスクの高い患者さんが対象です。
放射線治療の手順と治療時間
- 照射部位と放射線量を専門医が決定
- 皮膚にインクで照射位置と同じ体勢をとるための基準となる目印をつける
- 通常1日1回、照射時間は1~3分程度
副作用は、次の症状などがありますが、比較的軽度で大きな問題になることは多くありません。
- 皮膚炎
- 倦怠感
- 白血球の減少
- 放射線肺臓炎
放射線治療の手順と治療時間
- 照射部位と放射線量を専門医が決定
- 医師が皮膚にインクで照射位置と同じ体勢をとるための基準となる目印をつける
- 通常1日1回、照射時間は1~3分程度
副作用は、次の症状などがありますが、比較的軽度で大きな問題になることは多くありません。
- 皮膚炎
- 倦怠感
- 白血球の減少
- 放射線肺臓炎
皮膚炎は、放射線照射中~照射終了直後に起こり、日焼けしたように赤くなりますが、1~2週間で改善します。また、咳や微熱の症状が続くときは、副作用である肺の炎症「放射線肺臓炎」の可能性があります。気になる症状があれば、医師に伝えましょう。
薬物療法
乳がんの薬物療法は、抗がん剤を使った「化学療法」、ホルモン剤を使った「ホルモン療法」抗HER2抗体薬を使った「抗HER2療法」、免疫チェックポイント阻害薬を使った「免疫療法」の4つがあります。薬物療法は、手術などの治療後に行われる場合と手術前にがんを小さくする目的で行われる場合があり、ステージやリスクにあわせて選択されます。私用される薬は、がんの性質による「サブタイプ分類」によって選択されます。
サブタイプ分類による薬物療法の選択
| サブタイプ分類 | 薬物療法 |
|---|---|
| ルミナルA型 | ホルモン療法、化学療法 |
| ルミナルB型(HER2陰性) | ホルモン療法、化学療法 |
| ルミナルB型(HER2陽性) | ホルモン療法、抗HER2療法、化学療法 |
| HER2陽性 | 抗HER2療法、化学療法 |
| トリプルネガティブ | 化学療法 |
ホルモン療法(内分泌療法)
女性ホルモンの刺激によってがんが増殖するホルモン受容体陽性の乳がんには、ホルモン療法が行われます。使われるホルモン剤は、主に次の4つです。
- 抗エストロゲン薬
- 選択的アロマターゼ阻害薬
- LH-RHアゴニスト
- プロゲステロン製剤
抗エストロゲン薬は、女性ホルモンであるエストロゲンの受容体に結合することで、その作用を阻害します。閉経後の女性では、アロマターゼという酵素の作用で、副腎皮質から分泌される男性ホルモンから女性ホルモンが作られます。選択的アロマターゼ阻害薬は、このアロマターゼを選択的に阻害することで女性ホルモンが作られないようにします。LH-RHアゴニストは、黄体ホルモン放出ホルモンを抑制する薬で、閉経前の女性の卵巣から分泌される女性ホルモンを抑えるために使われます。プロゲステロン製剤は、黄体ホルモンで脳下垂体などに働きかけ、卵巣を刺激するホルモンの分泌を抑制してがん細胞の増殖を抑えます。
ホルモン剤の副作用は、抗がん剤より軽いといわれますが、例えば、以下の更年期障害のような症状がみられることがあります。
- 顔面の紅潮やほてり
- のぼせ
- 発汗
- 動悸
また、次の精神や神経に関連した症状がみられることがあります。
- 頭痛
- 肩こり
- うつ状態
- 不眠
このほかにも、以下に挙げた副作用がでることもありますので、気になる症状があれば医師に相談してください。
- 筋肉痛
- 関節の痛みやこわばり
- 骨密度の低下
- 血栓
- 不正出血
- 膣炎
化学療法(殺細胞性抗がん剤)
がん細胞は、増殖のスピードが速かったり、制限なく増殖し続けたりする性質があります。殺細胞性抗がん剤は、細胞の増殖に関わるDNAに作用するものや、分裂を阻害するものなど、たくさんの種類があります。そのため、一般的に、作用の異なる薬を組みわせて治療が行われます。
- トポイソメラーゼ阻害薬
- 微小管作用薬
- アルキル化薬
- 代謝拮抗薬
- 白金錯体
主な副作用は、以下の症状です。
- 吐き気
- 嘔吐
- 脱毛
- 貧血
- 出血
- 骨髄抑制
- 末梢神経障害(手足のしびれなど)
このほかにも倦怠感、下痢、口内炎、爪の異常、味覚障害、肝機能障害などがあります。自覚できない症状もありますが、気になる副作用の症状があれば医師に相談してください。
分子標的薬
抗がん剤は、殺細胞性抗がん剤のほかにも、特定の分子を標的とする「分子標的薬」があります。がん細胞に特異的に発現している分子をターゲットとして攻撃するため、殺細胞性抗がん剤よりも、がん細胞特異的に作用します。乳がんの化学療法で使われる分子標的薬は、
- HER2を標的した薬
- 血管新生を促すVEGFを標的にした薬
- がんが増殖するときの伝達経路に関わるmTOR(エムトール)を標的にした薬
- 細胞周期の調節の役割を担うCDK4/6を標的にした薬
- 腫瘍壊死因子のRANKLを標的とした、骨転移で使われる薬
などがあります。 分子標的薬の副作用は、殺細胞性抗がん剤に比べると少なく、体への負担も軽いとされていますが、副作用がないわけではありません。また、殺細胞性抗がん剤とは異なる重大な副作用もあるので、気になる症状があれば医師に相談してください。
抗HER2療法
乳がんの薬物療法では、HER2が陽性の患者さんには、抗HER2療法が選択されます。乳がんに対し保険適用となっているのは、トラスツズマブ、ペルツズマブ、ラパチニブの3剤で、いずれも乳がん細胞に発現しているHER2を標的にした分子標的薬です。
| 一般名(製品名) | 乳がんに対する効能・効果 |
|---|---|
| トラスツズマブ(ハーセプチン) | HER2過剰発現が確認された乳がん |
| ペルツズマブ(パージェタ) | HER2陽性の乳がん |
| ラパチニブ(タイケルブ) | HER2過剰発現が確認された手術不能または再発乳がん |
抗体薬物複合体
抗体薬物複合体は、がん細胞に発現する分子を標的とする抗体に薬物を付加し、これを体内に投与することでがん細胞に直接送り届け、破壊する治療法です。抗体の標的はがん細胞なので、正常な細胞への影響が少ないがん治療薬といえます。乳がんに対し保険適用となっているのは、トラスツズマブ エムタンシンとトラスツズマブ デルクステカンの2剤です。どちらも乳がん細胞に発現しているHER2を標的にしており、トラスツズマブ エムタンシンは細胞障害性のチューブリン重合阻害薬「エムタンシン」を結合、トラスツズマブ デルクステカンは細胞障害性のトポイソメラーゼ阻害薬「デルクステカン」を結合させた抗体薬物複合体です。
| 一般名(製品名) | 乳がんに対する効能・効果 |
|---|---|
| トラスツズマブ エムタンシン(カドサイラ) | HER2陽性の手術不能または再発乳がん HER2陽性の乳がんにおける術後薬物療法 |
| トラスツズマブ デルクステカン(エンハーツ) | 化学療法歴のあるHER2陽性の手術不能または再発乳がん(標準的な治療が困難な場合に限る) |
免疫チェックポイント阻害薬
免疫チェックポイント阻害薬は、がん細胞に対して免疫細胞が本来の力を発揮できるようにする薬剤です。がん細胞の表面と、がん細胞を攻撃する免疫細胞に発現している特定の分子同士が結合すると、免疫細胞はがん細胞を攻撃しなくなってしまいます。この分子を免疫チェックポイント分子といい、この仕組みが働かないように開発されたのが、免疫チェックポイント阻害薬です。PD-1、PD-L1/2、CTLA-4、LAG-3など複数の免疫チェックポイント分子が見つかっており、それぞれの分子を標的とした薬剤が開発中です。現在、乳がんに対し保険適用されている免疫チェックポイント阻害薬は、抗PD-L1抗体のアテゾリズマブとペムブロリズマブがあります。
| 一般名(製品名) | 乳がんに対する効能・効果 |
|---|---|
| アテゾリズマブ(テセントリク) | PD-L1陽性のホルモン受容体陰性かつHER2陰性の手術不能または再発乳がん |
| ペムブロリズマブ(キイトルーダ) | がん化学療法後に増悪した進行・再発の高頻度マイクロサテライト不安定性(MSI-High)を有する固形がん(標準的な治療が困難な場合に限る) PD-L1陽性のホルモン受容体陰性かつHER2陰性の手術不能または再発乳がん ホルモン受容体陰性かつHER2陰性で再発高リスクの乳がんにおける術前・術後薬物療法 がん化学療法後に増悪した高い腫瘍遺伝子変異量(TMB-High)を有する進行・再発の固形がん(標準的な治療が困難な場合に限る) |
再発・転移
再発や転移した乳がんは、局所再発を除き今のところ基本的に根治は難しく、治療の目的は、生存期間の延長と生活の質(QOL)の維持・改善になります。再発までの期間が長く遠隔転移が1つだけの患者さんでは、長期予後の可能性があることがわかってきています。
乳がんの再発には3つのパターンがあります。
| 乳房内再発 | 温存した乳房に起こる再発 |
|---|---|
| 局所・領域再発 | 乳房を全摘後の胸壁の皮膚やリンパ節に起こる再発 |
| 遠隔転移再発 | がん細胞がリンパや血液の流れにのって離れた臓器に移動して先で増殖した再発 |
乳房内再発と局所・領域再発は、がんが再発したのはその部分だけの可能性があるため、遠隔転移再発とは治療方針が異なります。
乳房内再発/局所・領域再発の治療
乳房内再発と局所・領域再発は、切除できるものであれば、手術で再度根治を目指します。患者さんの病態によって、薬物療法や放射線治療が併用されます。初期治療で放射線治療が行われた場合は、そのときに照射量の限界まで行われている可能性が高く、同じ部位への放射線照射は困難となります。再発乳がんの放射線治療は、次の場合に行われることが多くなっています。
- 局所・領域リンパ節再発では、乳房温存療法後の鎖骨上リンパ節再発
- 乳房切除術後の初期治療で非照射を行っていない胸壁再発
こうした再発では、長期間の無病生存期間の継続を治療の目標とします。
遠隔転移再発の治療
遠隔臓器に転移・再発した乳がんは、患者さんごとの多様な背景のうち、次の3つの因子を考慮して全身治療として薬物療法が行われます。
- 患者の個別性
- エビデンス(科学的根拠)
- 患者の希望
患者さんの「個別性」とは、ホルモンの陽性/陰性、HER2の陽性/陰性など乳がんの性質で分類したサブタイプ分類、転移した部位(臓器)と広がり、再発までの期間、術後に行った薬物療法、現在の症状などです。
転移・再発乳がんの経過観察
転移・再発乳がんの薬物療法中では、「治療が有効か無効か」「治療による副作用がないか」が判断されます。経過観察中は、「症状の観察」「身体検査」「定期的な画像検査」に加え、必要に応じて血液検査が行われます。
NCCNガイドラインでは、CT検査を、薬物療法中は2~4サイクルごと、内分泌療法中は2~6か月ごとに行うことが提案されています。
転移乳がん患者さんに対して提案された追跡間隔
| 新規治療開始前 | 化学療法 | 内分泌療法 | 病勢進行が懸念される場合の病期再評価 | |
| 病状評価 | 実施 | 各サイクル前 | 1~3か月ごと | 実施 |
| 身体診察 | 実施 | 各サイクル前 | 1~3か月ごと | 実施 |
| 全身状態 | 実施 | 各サイクル前 | 1~3か月ごと | 実施 |
| 体重 | 実施 | 各サイクル前 | 1~3か月ごと | 実施 |
| 肝機能、全血球計算 | 実施 | 各サイクル前、適宜 | 1~3か月ごと | 実施 |
| 胸部/腹部/ 骨盤の造影CT | 実施 | 2~4サイクルごと | 2~6か月ごと | 実施 |
| 骨シンチグラフィ | 実施 | 4~6サイクルごと | 2~6か月ごと | 実施 |
| PET/CT | 臨床的に適応決定 | 臨床的に適応決定 | 臨床的に適応決定 | 臨床的に適応決定 |
| 腫瘍マーカー | 臨床的に適応決定 | 臨床的に適応決定 | 臨床的に適応決定 | 臨床的に適応決定 |
※長期間の病勢安定が認められる患者さんに対しては、検査頻度を減らすことも可能
参考:乳癌診療ガイドライン(2)疫学・診断編2022年版.検診・画像診断.5術後フォローアップ、転移・再発乳癌のモニタリング.総説 表1より作成
参考文献:日本乳癌学会. 乳癌診療ガイドライン2022年版.金原出版

