【レビュー】2022年10月23日(日)「がん患者の栄養を支える会」第4回市民公開講座
――医療従事者のだれに頼ればよいのか、何を相談すればよいのか――
2022.10 提供●がんサポート
がん患者の栄養を支える会 第4回Web市民公開講座「がん治療におけるチーム医療の役割とは何か」――医療従事者のだれに頼ればよいのか、何を相談すればよいのか――が2022年10月23日(日)Live配信で開催されました。医師、管理栄養士、理学療法士が参加し、がん治療を続けるにあたって、栄養管理と運動の大切さが強調されました。
- 第1部 総論
- はじめに -―がん患者の栄養を支える会の活動について―-
総合司会 比企直樹・北里大学医学部上部消化管外科主任教授 - 講演1「なんでがん治療に栄養が必要なのか?」
福島亮治・帝京平成大学健康メディカル学部健康栄養科教授 - 講演2「チームで進めるがん治療と栄養療法~医師の立場から~」
井田 智・がん研究会有明病院消化器センター消化器外科胃外科医長 - 講演3「がん治療における管理栄養士の役割」
佐藤由美・北里大学病院栄養部栄養士 - 講演4「周術期から在宅における運動について~理学療法士の立場から~」
丸山貴美子・千葉大学医学部附属病院リハビリテーション部理学療法士 - 第2部 パネルディスカッション
- パネルディスカッション 患者の声(がん患者、家族の質問から)

はじめに -―がん患者の栄養を支える会の活動について―-
総合司会 比企直樹・北里大学医学部上部消化管外科主任教授
市民公開講座の開会に先立って北里大学医学部上部消化管外科主任教授の比企直樹さんが「今回の市民公開講座も第4回を数えることができて感無量です」と挨拶されました。
「第1回が始まったときはがん患者さんの栄養を支えるというと、医療関係者からでさえ『がんに栄養を与えるのか』という声があがるほど理解されていませんでした。しかし、ここ数年間で、がんと闘うための栄養の重要性が認識されるようになりました。
では、どのように栄養を摂ることが大切でしょうか。研究が進んで、運動と併用することが効果的であることがわかってきました。そのため、がん治療を進めるにあたって、栄養士と理学療法士など運動のプロとの連携も重要であり、がん患者さんはそうした専門職にどのような指導を受けるべきかを知っておくことは、がんと闘う上で大変意義があることだと思います。今日は医師、管理栄養士、理学療法士の3種の職種の専門家からがん闘病における栄養と運動の重要性と実際にどうしたらいいかを話していただきます」
講演1「なんでがん治療に栄養が必要なのか?」
福島亮治・帝京平成大学健康メディカル学部健康栄養科教授
がん治療を受けるにあたって、十分な栄養状態を維持することの重要性を帝京平成大学健康メディカル学部健康栄養科教授の福島亮治さんは全体のイントロダクションとして講演しました。
がん患者さんの栄養状態が悪いと、治療の継続が困難になるほか、QOL(生活の質)も低下し、栄養状態が良い患者さんに比べ生存期間が短くなることが明らかになっています。「がん患者さんはただでさえ栄養状態が悪い人が多く、治療に支障が出るほか、治療そのものが栄養状態を悪化させる原因になります」と説明。
胃がんや膵がんなどの消化器がんになると8割の患者さんがなんらかの体重減少を経験します。消化活動に直接関係しない肺がんでも、6割の患者さんで体重が減少したとの報告もあります。体重減少は、治療の継続にも大きな影響を及ぼすことになります。
例えば、胃がんの手術の後に再発をできるかぎり抑えるためにTS-1(一般名S-1)などの抗がん薬を服用続けることがあります。1年間服用することによって生存期間が10%改善しますが、副作用などから途中で脱落する患者さんも多いのですが、その最大の原因が栄養不良であることが報告されています。すなわち「手術後15%以上の体重減少があると、治療継続率が悪化することが報告されています」と福島さん。
エネルギー収支のバランスの乱れが痩せの原因
そもそも、がんになって体重が減少する理由は何なのでしょうか。
その理由を「エネルギーのバランスが崩れているから」と福島さん。
体重は栄養の供給と消費が釣り合うことで維持されますが、がんになると食欲が減退し、摂取した栄養が吸収されにくくなります(図1)。
女性の場合は、閉経も痩せる原因になります。また、全身に炎症が起きると代謝が過剰に進み、筋肉をやせさせてしまうことがあります。
食道がんや胃がんではがんが食道を塞ぐことがあり、食事摂取が難しくなるケースも多い。また、食欲不振、味覚障害、抑うつ、手術、抗がん薬、放射線治療などがん患者さんが食事を摂りにくくなる要因は多い。その上、食欲不振にはメンタル面の要因も多い。がんに対する心配のほか、食欲がないのに周囲から「たくさん食べないとがんに負けるよ」と食事を勧められること自体がストレスになって、食欲を落とす悪循環に陥ることもあります。
かりに食事をしても栄養不良が改善せず、体重減少が進行することががんの特徴。進行したがん患者さんに出現する悪液質(あくえきしつ)という状態では、全身に炎症をもたらす物質をがん細胞が分泌して、栄養が身につかず消耗が進行することになります。
この悪液質という状態はがんとの闘病において非常に厄介な病態であり、筋肉が減り「サルコペニア」という状態を引き起こします。サルコペニアはもともと加齢の進行に伴う筋肉減少と見られていましたが、最近は筋肉減少に加え、握力の低下や歩行が遅くなるという機能減退も注目されるようになってきています。
■図1
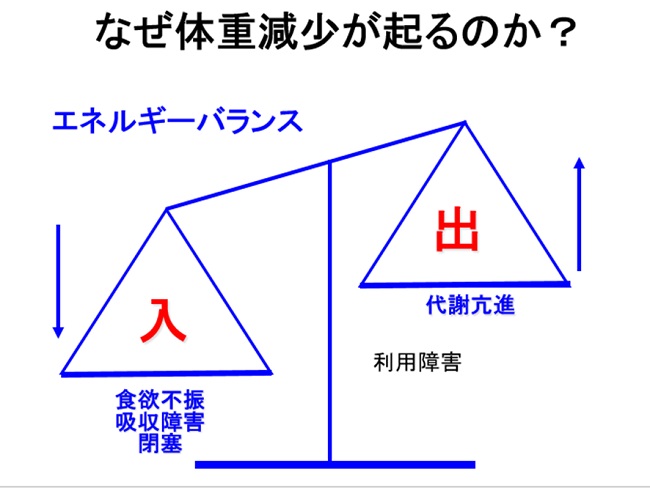
体重が5%減少するとがん薬物療法に支障が出る
サルコペニアには加齢を原因とする1次性サルコペニアと、加齢以外を原因とする2次性サルコペニアがあります。
2次性サルコペニアの原因は「廃用性萎縮で」です。すなわち筋肉は使わないと1日で0.5%というスピードで減少していきます。入院したからと、動けるにもかかわらず終日ベッドにいると、筋肉がやせ細り、歩きたくても歩けなくなってしまう。
「高齢者は、若いときに比べて筋肉の減りが早い。肉や魚を意識して食べ、運動しないと筋肉を維持することができなません」と福島さんは警鐘を鳴らします。
体はタンパク質と脂肪が主成分であり、脂肪を除いた体重(除脂肪体重)が筋肉の量を反映していると見られています。
福島さんは「除脂肪体重が5%減ると抗がん薬が使用できなくなります」と指摘。さらに、サルコペニアが合併したがん患者さんの生存率が悪化すること、BMI(体重指数)が30を超えるいわゆる肥満体形であっても筋肉量が低いと生存期間が短くなることが知られています。どのような対策を取るべきかが、本日の市民公開講座のテーマです。
講演2「チームで進めるがん治療と栄養療法~医師の立場から~」
井田 智・がん研究会有明病院消化器センター消化器外科胃外科医長
「がん治療には手術、薬物療法、放射線治療が3本柱となっているが、そこに近年、栄養療法が加わりつつあります」と語りだしたのが、がん研有明病院消化器外科胃外科医長の井田さん。
「4本目の柱というより、それぞれの柱を支える土台として栄養療法が大切」と説きます。
栄養療法を始める前に、まず患者1人ひとりの栄養評価を行います。家庭でも簡単にできることは体重測定。体重減少の減少スピードに注目することがポイントで、「問題となる体重減少は、1週間で2%以上、1カ月で5%以上、半年で10%以上」と井田さん。
体重50㎏の人では1週間で1㎏以上、1カ月で2.5㎏以上、半年で5㎏以上減少すると栄養不良であることを疑います。
栄養と運動療法で筋肉量は維持できる
では、がん患者さんが筋肉量を維持するためにはどのような対策を取るべきでしょうか。「栄養の補充と運動の組み合わせが筋肉量を維持するためには効果的である」とする報告がありますが、本当でしょうか。
井田さんは、その仮説の証明を試みる臨床研究を行っています。研究の協力を得たのは根治切除を行った胃がん患者さんたち。
手術の翌日から運動療法を開始し、さらにその翌日(術後2日目)からサプリメントを摂取してもらう。これを90日間にわたって続けてもらい、90日を経過した時点で除脂肪体重の減少率を計測。運動も栄養療法をしないと術後90日時点で5.1%減少するのに対して、運動と栄養療法を行うと、減少率は2.1%にとどまるとの結果に。しかも1日の歩数が多い人ほど、除脂肪体重の減少が少なくてすむ傾向がみられました。
井田さんらは、より精度を上げた臨床研究を進行中。20~80歳の胃がん患者さんを手術後に運動・栄養介入群と介入しない対照群に分けて、やはり90日後の骨格筋減少率を計測して、運動・栄養介入の効果を明らかにする計画です。
がん患者さんを様々な職種がサポートする
がんは手術をして終わりではなく、栄養管理と運動を行い、除脂肪体重の減少を抑え、体力回復を早めることが治療成績に反映されることがはっきりしてきました。
井田さんが勤務するがん研有明病院には手術前後をケアする周術期管理チームが組織されており、英語の表記(PERIoperative team at CANcer Institute Hospital)からPERICANと命名されています(図2)。
このPERICANには外科医、看護師、薬剤師、歯科医のほかに栄養管理を行う栄養士、リハビリテーションを行う理学療法士などが参加しています。また、化学療法を受ける膵がん患者さんには、医師、看護師、薬剤師に栄養士が参加するPANcreatic Direct Approach team(PANDA)なども組織されています。
井田さんは「がん治療と栄養は密接にかかわっており、適度な運動と栄養を確保し、がん治療を乗り切る身体をつくること」の大切さを訴えました。
■図2
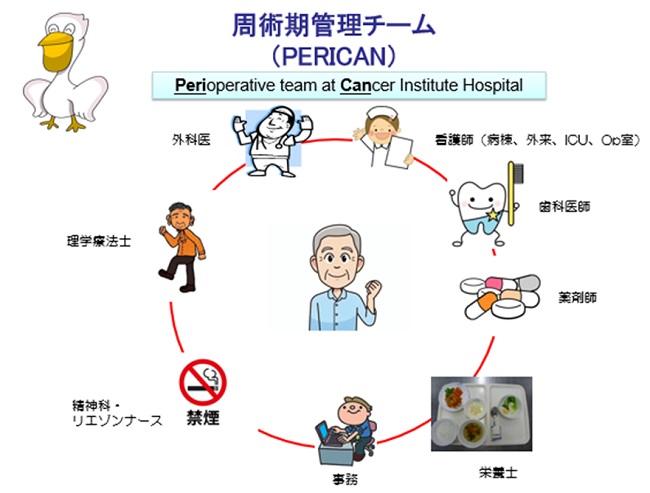
講演3「がん治療における管理栄養士の役割」
佐藤由美・北里大学病院栄養部栄養士
がん治療における管理栄養士の役割が増大しています。管理栄養士は国家資格の1つで、専門知識や技術を背景に患者さんや高齢者で食事が摂りづらくなっている人たちの栄養指導、給食管理、栄養管理を行うことができる専門職。がん医療の分野では輸液や経腸栄養のサポートなども行います。
「手術をすることになると周術期管理センターに入り、そこで栄養評価して痩せていれば栄養を取る工夫が必要になります」と北里大学病院栄養部栄養士の佐藤由美さん。
体重を増やすだけにとどまりません。例えば、糖尿病とがんを合併する患者さんでは手術後の栄養管理、食事内容の調整、食べ方のアドバイス、退院前後の栄養指導などを行います。佐藤さんのような管理栄養士の栄養サポートの結果、術後の回復が早くなり、術後在院日数が短縮できると報告されています。
ステージに応じた栄養介入を行うことも
糖尿病を合併するがん患者さんは多いのですが、糖尿病に合わせた栄養指導を行うべきか、がんに合わせた食事療法を行うべきかを判断しなければなりません。このような場合に、がん管理栄養士が重要な役割を担います。
60歳代男性のAさんは、肥満気味で血糖値がHbA1C9.3%と高い胃がん患者さん。Aさんは通常よりも早く入院し、2週間糖尿病の食事療法やインスリン治療を行って手術を受け、術後の栄養指導を受けて退院しました。この段階でAさんはインスリン注射をやめることを希望したことから、佐藤さんは主食量、間食量を調整し、散歩を習慣づけました。
その結果、肥満、血糖値がHbA1c6.4%(目標<7.0%)まで改善し、インスリン注射を止めることができました。手術後の栄養療法に気を配る必要がありますが、この段階では糖尿病の食事療法を優先しました。
しかし、術後1年6カ月後に転移が確認されました。そこで佐藤さんは糖尿病の食事療法優先からがん化学療法中の食事療法優先に切り替え、HbA1cの目標値も8.0%未満へと緩和しました。
Aさんが「抗がん薬のせいか食べ物の好みが変わってきた」と訴えたことから、化学療法中の食事を紹介したほか、吐き気止め点滴と血糖上昇の関連性を説明(図3)。
手術2年後にはAさんは、リンパ節転移により声がかすれ、薬を飲むときにむせていましたが、「もちを食べる」ことを希望しました。
佐藤さんはがん化学療法中の食事療法優先から、窒息・誤嚥防止の食事優先へと切り替え、内服用ゼリー、とろみ剤、やわらか食の作り方や市販品を紹介しました。もちを食べることができないためAさんはがっかりしたものの、誤嚥を回避することができました。
「患者さんによって個人差があり、状況によって優先課題も変化し、個人の目標も変わる」と佐藤さん。
■図3

講演4「周術期から在宅における運動について~理学療法士の立場から~」
丸山貴美子・千葉大学医学部附属病院リハビリテーション部理学療法士
がんの手術前にリハビリテーションを行うことによって持久力がつき、回復も早いことが明らかになってきました。
「サルコペニア診療ガイドライン」ではサルコペニア対策として、運動をして活動的に生活するとともに適切な栄養摂取を行い、1日に体重1kgあたり1.0gのタンパク質摂取を推奨しています。アミノ酸のロイシンは筋肉製造のスイッチとも呼ばれ、サルコペニア対策のためには積極的な摂取が求められています。
運動は重要だが、問題はその強度と回数だと千葉大学医学部附属病院リハビリテーション部理学療法士の丸山貴美子さんは指摘。
「やわらかいチューブを何回も反復しても無意味です。筋肥大、筋力アップのためには、強度67~70%、最大反復回数10~15回の強度を目指すといいですね。どうしても低負荷で行う場合は、回数を増やすようにするとよいでしょう」。80%負荷×10回×3セットは40%負荷×20回×3セットと同等。
有酸素運動は「ややきつい」と感じる程度の強度で行います。例えば、歩行は4,000~8,000歩を目指す。骨転移や循環器疾患のある場合は、医師や理学療法士に相談し、適切な運動を提案してもらうようにしましょう。
レジスタンストレーニングは、図4のようなヒールレイズ、スクワットが推奨されます。筋力がついてきたら、やや上級者向けになるがフロントランジを試みてもよいでしょう。
また、薬物療法を受けている患者さんはバランス感覚の維持も心掛けたい。薬物のなかにはめまいやふらつき、しびれの原因となるものもあり、転倒につながるケースもあります。図5のような片脚立ちを30~60秒を目標に行いましょう。
ロコモガイドラインや「自主トレばんく」などは信頼できる情報なので、参考にしてほしい。(https://jishu-tre.online/)
■図4
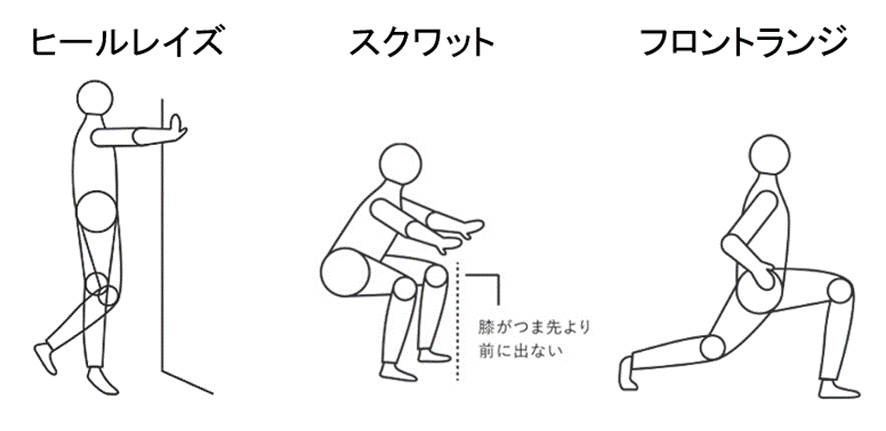
■図5
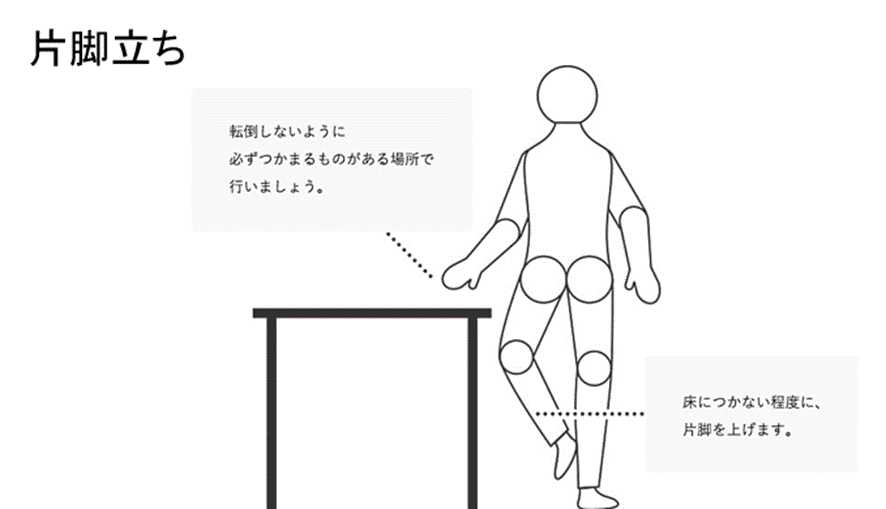
パネルディスカッション 患者の声(がん患者、家族の質問から)
第1部に続き開催された第2部は、聴衆から寄せられた質問に講師が回答する形でのパネルディスカッションで行われました。
Q1 治療のほかにサプリメントの摂取を薦められています。がん治療にサプリメント摂取は効果がありますか?
福島 この世に魔法の水はない以上、がんが治るサプリメントというものはありません。医師の中には、患者さんが希望し、害にならない、金額が法外に高くないという条件で許容するという方もいます。患者さんの安定を重視するという観点からです。
まれに効いたという例を耳にすることがありますが、治療と並行して摂取した場合は治療が奏効したと見るべきです。良くなったことがサプリメントの効果と考えている患者さんもいますが、疑問です。
井田 厳正な臨床試験によってサプリメントのがんに対する効果が証明された例はありません。つまりエビデンスはないのです。
Q2 食事ががんに栄養を与えて大きくする。一方で糖が少ない食事はがんを治すという話を聞いたことがあります。本当でしょうか。
井田 がん細胞も正常細胞も糖質が必須であることは確かですが、糖質を制限するとがん治療が続きません。どんどん食べてがんと闘うことが正解です。
比企 スイーツはどうかという質問もありますが。
井田 ほどほどに食べていくのは問題ありません。
福島 栄養点滴でがんが増殖するのではないかという問題は、医師の間でも議論がありました。そこで中心静脈栄養や経腸栄養を受けている患者さんでがんが大きくなるかという臨床研究が行われましたが、結論として栄養摂取でがんが大きくなるというデータはほとんどありません。
比企 ケトン食はどうですか? がんが小さくなったという話題がありますが。
福島 ケトン食はバランスの悪い食事。脳や心臓などは糖が必要です。実験的によくなったケースもありますが、現実的にはよくなったケースはないと思います。
井田 ケトン食についてはもっとエビデンスが必要です。つまり臨床研究が不足しています。
比企 私もケトン食の研究会に参加したことがありますが、ものすごく大きながんでケトン食は効いたケースがあるようですが、早期がんではマイナスしかないという印象です。ケトン食によってエネルギー摂取が不足すれば、がんと闘う予備能を奪うことになります。
Q3 抗がん薬の副作用で手が動かしにくいので、簡単な調理法は?
佐藤 冷凍食品やコンビニをうまく活用し、レンジで調理できる食品を揃えることも一案です。栄養相談で1人ひとりに合わせた調理法をお答えしていますので、病院の管理栄養士に相談するとよいでしょう。まったく調理できないときはスーパーで売っている調理食や宅配食を利用することもできます。
Q4 味覚異常が出ている。どうすればよいでしょうか。
井田 抗がん薬使用に伴う味覚異常はよくある話です。必要以上に敏感になったり、反対に感じなくなることがあります。がん研有明病院では各人の味覚に応じたチョイス食を用意しています。一般的に醤油は苦みを感じるので、別の調味料に替えるなどの工夫が効果的な場合もあります。経験上、がん患者さんの中には酸味を美味しく感じる方が多いので、ソースやマヨネーズをうまく利用すると良いのではないでしょうか。
比企 確かにカレーライスや酢飯などが患者さんに喜ばれる傾向にありますね。
佐藤 いろいろな味覚障害には出汁を効かせ、ほかの味を薄めることを行っています。北里大で出汁コンテストをやっていました。
比企 塩を一切使わず出汁を増やす。京都にそういう店もあります。出汁を有効に使うことを考えてはどうでしょうか。
井田 抗がん薬や放射線治療の影響で、唾液が出にくくなる患者さんがいます。歯科医を受診して相談することもできます。歯科医で唾液を分泌する薬を処方してもらうと良いでしょう。唾液が増えると味覚異常が改善するケースもあります。
Q5 自宅の室内でできる運動は何が良いでしょうか?
丸山 筋トレと有酸素運動、とくにスクワット、バランス練習が効果的です。足踏み、横跳び、寝ながらできる自転車エルゴメーターを購入するというのも有効ですが、100円ショップなどで必要な器具を買い求めることもできます。
Q6 ネットの怪しい情報が氾濫していますが、逆に医療機関のどこに相談しにいけばよいでしょうか?
井田 がん診療連携拠点病院に設置されているがん相談支援センターに行くことをお勧めします。センターにはがん診療に精通したMSW(医療ソーシャルワーカー)やがん看護認定看護師がいます。相談支援センターが難しければ、受け持ちの先生に聞きましょう。
福島 いろいろなものをバランスよく食べてください。ネットで紹介されたものだけを食べるのは回避しましょう。
取材・文●「がんサポート」編集部

がんと栄養相談窓口
がん患者さん、そのご家族のためのがんと栄養の相談窓口です。気軽にご相談ください。
- どんなレシピがあるのか知りたい
- 必要な栄養って何?
- カロリーはどのくらい?・・・など


