前立腺がんの「強度変調放射線治療(IMRT)」治療の進め方は?治療後の経過は?

- 幡野和男(はたの・かずお)先生
- 東京ベイ先端医療・幕張クリニック院長
1956年山梨県生まれ。日本大学医学部卒。国立病院医療センター、榛原総合病院放射線科医長、米国ペンシルバニア・ハーネマン医科大学放射線腫瘍科フェロー、千葉大学医学部講師を経て、94年から千葉県がんセンター放射線治療部部長。2000年IMRT国内第1例を手がける。13年12月より東京ベイ先端医療・幕張クリニック院長に就任。
本記事は、株式会社法研が2011年7月24日に発行した「名医が語る最新・最良の治療 前立腺がん」より許諾を得て転載しています。
前立腺がんの治療に関する最新情報は、「前立腺がんを知る」をご参照ください。
照射に強弱をつけて合併症を防ぐ
形を自在に変えるマルチリーフコリメーターと綿密な治療計画で、放射線の照射に強弱をつけ、前立腺だけに高い放射線量を集中させます。
放射線をピンポイントにより緻密に照射する療法
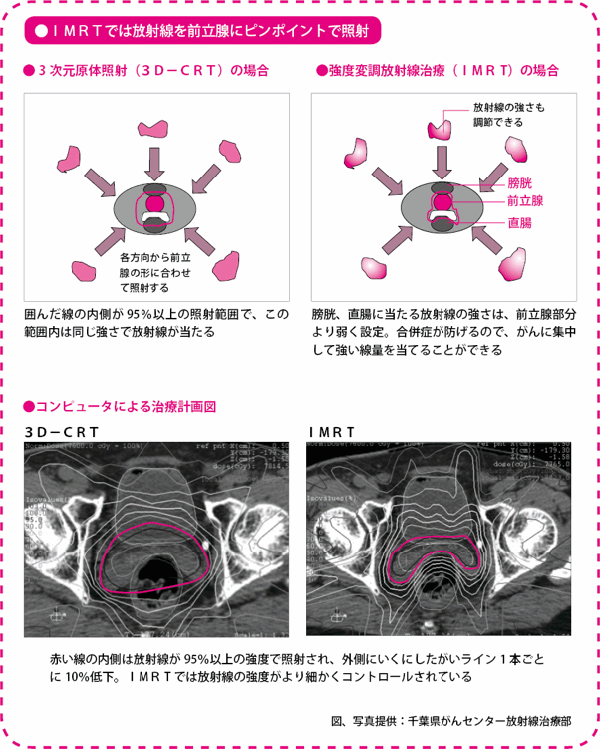
強度変調放射線治療は、前立腺の前後に位置する膀胱(ぼうこう)や直腸に当たる放射線の線量を減らし、目的とする部位に対しては高い線量を当てることのできる治療法です。治療効果を高めると同時に、排尿や排便の障害や直腸からの出血といった合併症を極力少なくすることができます。
強度変調放射線治療は英語でintensity modulated radiotherapyといい、その略語からIMRTと呼ばれています(以下IMRT)。限局がんであれば、IMRTはあらゆるがんの治療に健康保険が適用されています。
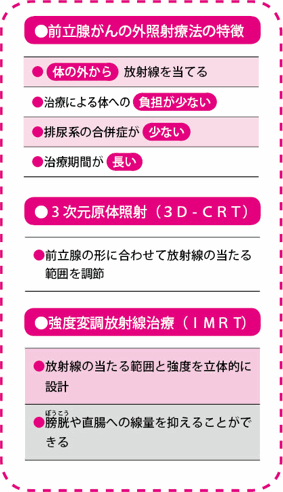
放射線療法は、放射線を当てることにより、がん細胞を傷つけて増殖できないようにする治療法です。放射線療法には体の外側から放射線を当てる外照射と、体の内側から当てる内照射がありますが、IMRTは外照射の一つです。
外照射で普及しているのは、三次元原体照射(3D-CRT)という方法です。これは目的とする患部の形に合わせて照射範囲を調節することにより、放射線を当てたくない正常組織に、なるべく放射線が当たらないように工夫したものです。以前は放射線の照射口の四角い形のままでしか放射線を当てることができなかったので、3D-CRTは一つの大きな進歩ではありました。
IMRTは3D-CRTをさらに発展させた方法です。3D-CRTでも、照射範囲自体は患部の形に合わせていますが、その形のなかはすべて均一の線量が当たります。
これに対して、IMRTでは、照射範囲のなかでも放射線の線量に強弱をつけることができます。前立腺がんの治療の場合、IMRTでは一つの方向からの照射について十数種類の形を作ることで、照射範囲のなかの放射線量に強弱をつけています。これを7方向から照射するので、立体的に考えると、放射線がたくさん当たっているところと、少ししか当たっていないところをより細かくつくり出すことができます。
3D-CRTでも、放射線をたくさん当てたいところと、なるべく当てたくないところとをある程度、区別できますが、IMRTでは、一層厳密に、その区別ができるわけです。下記の上図は今の説明を模式的に示したものです。
また、下記の下図は線量分布が地図の等高線のように描かれています。赤い線の内側は放射線が95%以上当たるところで、1本外側にいくにしたがって、放射線の強さが10%ずつ低くなっています。IMRTのほうが3D-CRTに比べて、線の間隔が細かくなっていて、それだけ厳密に放射線量がコントロールされていることがわかります。
7方向から強弱をつけ理想的な線量分布を実現
IMRTの特徴は、一つの方向からの照射範囲のなかに放射線量の強弱をつけることと、それを多方向から当てた場合に、理想的な線量分布になるように設計できることです。
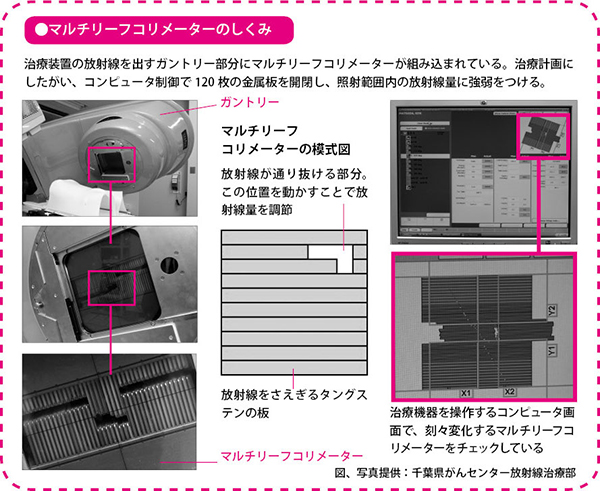
強弱をつけるために使われているのが、マルチリーフコリメーターと呼ばれる装置です。この装置は左右60枚ずつ、計120枚の細長い金属板が、じゃばらのように開閉することで、いろいろな形を作ることができます。
下記の「マルチリーフコリメーターのしくみ」中央の模式図でグレーの部分が金属板です。この金属板はタングステンでできていて、放射線をさえぎることができます。白い部分はさえぎるものがないので、放射線が当たります。金属板を動かすと、白い部分の形を変えることができます。形を十数種類変えて照射を繰り返せば、一つの照射範囲のなかに放射線量の強弱をつけることができるわけです。
前立腺がんに対するIMRTでは、7つの方向から放射線を当てますから、当てる方向とマルチリーフコリメーターで作る形を立体的に考え、もっとも理想的な線量分布を作り出します。
医師がどの部位にどれだけの放射線量を当てるか指示し、その指示に基づいて医学物理士がコンピュータを使って細かく計算していきます。
排尿障害を予防するため禁煙が治療の絶対条件
日本でのIMRTは、2000年に千葉県がんセンターが初めて導入しました。2006年に先進医療として認められ、前立腺がんについては2008年に健康保険が適用されました。そして2010年には、限局がんであれば、すべてのがんに対して健康保険が適用されています。こうした適用範囲の拡大は、導入後の成績が良好であることを示しているといえるでしょう。
IMRTを使って治療している施設は、全国に約70施設ありますが、健康保険が適用されたため、この数は今後増えていくものと思われます。
IMRTによる治療は、がんが膀胱や直腸に浸潤(しんじゅん)している、骨などに転移しているなど、進行がんの場合はできませんが、限局がん、局所進行がんの場合は治療できます。
ただし、IPSS(国際前立腺症状スコア)という検査を行い、前立腺に残尿感や尿の切れが悪いといった何らかの症状がみられる場合は、限局がんや局所進行がんであっても、IMRTを行わないことにしています。正確にいうと、IMRTだけでなく、放射線療法そのものを行いません。もともとそうした排尿障害の症状が強い場合には、放射線療法(IMRTを含む)を行うと、症状がより強くなって、治療後の生活に著しい問題が生じる危険が高くなるためです。
また、当施設では、タバコを吸っている人に放射線療法は行いません。これまで吸っていた人にも、治療を機会にきっぱりとやめることを約束してもらいます。タバコを吸っていると、治療後の排尿障害が強く現れるからです。
千葉県がんセンターで放射線療法を行わない例
●IPSS(国際前立腺症状スコア)で前立腺に一定程度以上の症状がみられる場合
●タバコを吸っている場合
●重篤な糖尿病の場合
●同時重複がんがある場合
●治療計画の立案に医学物理士が活躍
IMRTの治療にはチームワークが大切です。千葉県がんセンターの場合、放射線治療部では医師4名、医学物理士3名、診療放射線技師8名(うち2名は非常勤)、看護師2名、受付1名のスタッフで治療に当たっています。 IMRTではとくに、医学物理士の存在が重要です。医師と連携しながら詳細な治療計画を立てるのは、医学物理士の仕事です。 治療計画では照射する放射線量の最適な分布を得るために、どの位置でどのように照射を行うかなどを、コンピュータ上で設定していきます。治療後の検証や評価、治療装置の品質管理なども医学物理士の仕事となります。 医学物理士の仕事を医師が行っている施設もありますが、数多くの患者さんを治療するためには、専門の医学物理士が必要です。 日本では医学物理士の資格をもつ人が少ないのですが、千葉県がんセンターの場合は、創立当初から物理室があり、医学物理士がスタッフとしていたため、IMRTの導入がスムーズに進みました。
治療の進め方は?
治療方針を決めるカンファレンス、治療計画立案、検証試験と手順を踏んで治療を始めます。照射は38回に分けて実施し、治療期間は約2カ月です。
検証試験も必ず実施 許される誤差は5%以内
千葉県がんセンターでは、週1回、泌尿器科と放射線治療部で合同カンファレンス(会議)を開き、初診の患者さんの治療方針について話し合います。このため、初診時に泌尿器科に行ったから手術療法になるとか、放射線治療部に行ったから放射線療法になる、ということはありません。さまざまな検査結果をもち寄り、患者さんにとってどんな治療の選択肢があるのかについて医師どうしが話し合いをしています。
合同カンファレンスでの話し合いの結果をもとに、患者さんにがんの進行ぐあいや、どんな治療法が選択できるか、それぞれの治療法のメリットやリスクなどについて説明します。治療法の決定はあくまでも患者さんが行います。
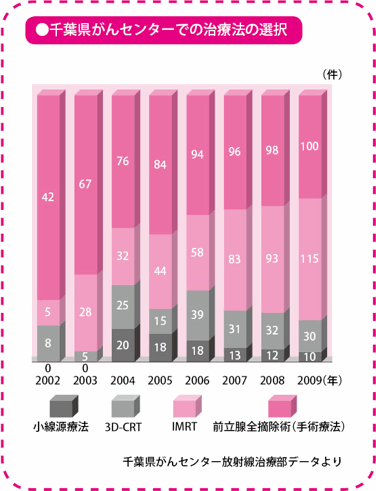
千葉県がんセンターでは、IMRTだけでなく、3D-CRTによる放射線療法、小線源療法、前立腺全摘除術(手術療法)なども実施しています。当施設における前立腺がんの患者さんの治療法選択の推移を示したのが上記のグラフです。
当施設の場合、IMRTの人気が高く、現在、治療を始めるまでに9~10カ月待ちの状態になっています。リスク分類で中リスクと高リスクの人には、この期間を利用してホルモン療法を行います。中リスクと高リスクの場合は、IMRTとホルモン療法を併用したほうが、IMRT単独で治療するよりも成績がいいからです。
また、この待機期間中にPSA値が上昇するような場合は、IMRTを待たずに3D-CRTで放射線療法を始めることができます。ただし、3D-CRTを始めた場合、途中からIMRTに変更することはできません。
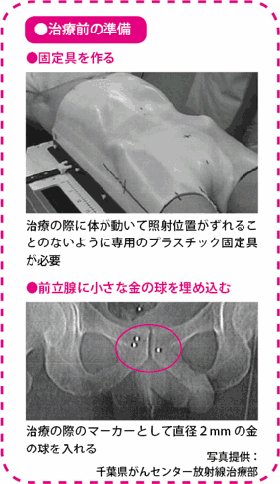
IMRTは治療前に入念な準備が必要です。まず患者さん一人ひとり専用のプラスチック製の固定具を作成します。IMRTはがんのある部位を狙い撃ちにして高い線量を当てるため、体をしっかり固定して位置を決めなければなりません。位置決めにはCTシミュレータという装置も使います。
また、千葉県がんセンターでは、直径2mmの小さな金の球を3個、針を使って前立腺の中に埋め込み、位置決めのマーカーにしています。
こうした工夫で誤差を1mm以内に収めます。
その後、治療計画を立てます。医師が放射線を当てる部位の輪郭を描いて指定、医学物理士がそれをもとに専用のコンピュータを駆使して理想的な線量分布となるように計算をします。
治療計画は慎重に何回か見直しを行い、そのうえで検証試験を行います。人体を模した人形にフィルムを挟み、実際に放射線を当ててみて、治療計画どおりの線量分布になるかどうかを検証する試験です。誤差がトータルで5%以上みられる場合は、治療計画を練り直す必要があります。こうした準備を経て、ようやく治療開始となります。

1日10分の治療を38回8週間続けて終了

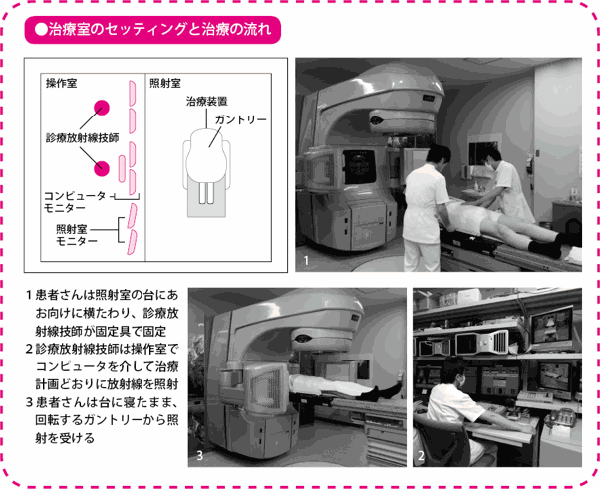
実際の治療は、横たわった状態で固定具をつけ、じっとしているだけです。治療装置のX線を出すガントリーはどの方向にも回転可能なので、異なる方向から放射線を照射することができます。IMRTでは7方向から照射を行います。照射前に、診療放射線技師は、照射位置が治療計画どおりに正しくセットされているかどうかを確認し、誤差を1mm以内に修正して、照射を行います。
1回の治療に要する時間は10分程度、放射線を照射している時間に限れば数分程度です。もちろん、治療中に痛みは一切ありません。
この治療を週5回、つまり平日は毎日行う形で8週間、計38回行います。1回の照射につき2グレイ(放射線のエネルギーを人体が受ける量の単位:線量)で合計76グレイに設定しています。
治療は外来でできるので、ほとんどの人には通院してもらいます。ただし、遠方の人の場合は、入院して治療を行う場合もあります。
治療期間をなるべく短縮するため、ほかの施設では1回の照射を2.5グレイに設定し、5週間の治療期間とする試みも始まっています。
治療期間中はオシッコの回数が増えたり、排便に異常がみられたりする人が一定数いますが、大きな問題はありません。
治療終了後は定期的にPSA値を測りながら、合併症が出ていないかをチェックします。
生活上の注意としては、長時間の自転車こぎを避けてもらいます。サドルが前立腺を刺激してPSA値が高くなることがあるからです。
治療後の経過は?
治療成績は手術療法と比べ遜色ありません。
高リスクでもPSA非再発生存率は5年間で90%。7割にみられる頻尿(ひんにょう)は3~6カ月で回復します。
スーパーハイの人では2年間のホルモン療法と併用
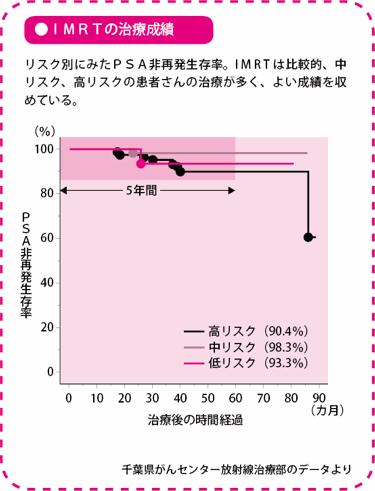

千葉県がんセンターでは、これまで前立腺がんの人にIMRTを500例以上実施しています。リスク分類でいうと、低リスクの人は小線源療法を選ぶ人が多く、IMRTを選ぶ人は少数です。上のグラフをみると、各リスクとも手術療法と比べて、勝るとも劣らない成績です。
高リスクのなかでも、前立腺の被膜外にがんが浸潤していて、PSA値が20以上、グリソンスコアが8以上の場合をスーパーハイと呼んでいます。スーパーハイの場合は、8カ月のホルモン療法とIMRTを組み合わせても、PSA非再発生存率は68%です。そこで、スーパーハイの人に限り、IMRTの前後に2年間のホルモン療法を加えるようにしています。
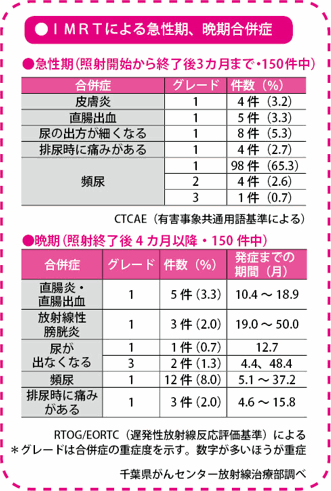
一般に放射線療法では合併症として直腸出血が多くみられ、施設によっては約半数にみられるところさえあります。千葉県がんセンターでも3D-CRTで治療した場合は、15~20%に直腸出血がみられます。しかし、IMRTだと1、2回出血するだけのごく軽いものが、3.3~5%の人にみられるだけです。
いちばん多い合併症は頻尿です。これは7割くらいの人にみられます。また、1割弱の人に便秘や便の回数が増えるなど、排便の異常がみられます。こうした排尿障害、排便障害は、3~6カ月で元に戻ります。
性機能は約半数の人で保たれます。手術の場合、低リスクの人は勃起(ぼっき)神経温存が可能ですが、中リスク、高リスクの場合は一般に神経温存が難しいとされています。中リスク、高リスクの人は手術した場合、ほぼ性機能障害(勃起障害=ED)になるわけですが、IMRTの場合は半数にとどまっています。
治療後、1年ほどで性機能が回復する場合が多いのですが、なかには性行為をしてはいけないと思い込んでいる患者さんもいるようです。前立腺がんの治療をしたからといって、性行為を避ける必要はありません。
治療費は照射が1回(3万円+外来加算1000円)×38回に、放射線治療管理費、安全管理料がプラスされます。総額124万円程度のうち健康保険が適用されるので、3割負担なら約30万円、高額療養費制度も使えます。

