前立腺がんの検査・診断
前立腺がんの疑いが…となったら、どんな検査を受け診断が行われるのかを解説します。
前立腺がんの検査
前立腺がんを発見するための検査には、PSA検査や直腸診があります。これらの検査で前立腺がんが疑われると、続いて前立腺組織の生検により、採取した前立腺組織の悪性度を調べて、確定診断が行われます。診断後はがんの広がりを調べるため、画像検査が行われます。
PSA検査
血液中に含まれるPSAというタンパク質の量を測り、前立腺がんの可能性を調べるのがPSA検査です。前立腺は、精液に含まれる前立腺液をつくっていますが、その前立腺液にはPSAというタンパク質が含まれています。炎症やがん細胞の増殖などにより前立腺の組織が壊れると、PSAが血液中に漏れ出てくるため、それをがんの手がかりとして調べるのがこの検査です。日本では、50歳以上の人にPSA検診が推奨されており、1.0ng/ml以上なら毎年、1.0ng/ml未満なら3年ごとに再検査を受けることが推奨されています。
直腸診・経直腸エコー
直腸診は、肛門から指を入れ前立腺の形状を触診する検査です。この検査により、左右の形のちがいや凸凹などの異常がみつかることがあります。経直腸エコーは、直腸診とおなじように肛門からプローブというエコー診断装置を入れ、前立腺の形状を調べる検査です。
前立腺生検
PSAや直腸診などで前立腺がんの疑いがあれば、確定診断のために前立腺の組織を針で採取して調べる前立腺生検が行われます。超音波ガイド下で行われる針生検は、超音波画像を見ながら前立腺に生検用の針を刺し、前立腺のいろいろな部位からランダムに組織を採ります。針の本数は、10~12本が推奨されています。この検査でがん細胞が見つかれば、前立腺がんと診断されます。また、最近はMRIの進歩により、MRIで病変を確認しながら行われる針生検もあります。
画像検査
生検で前立腺がんと診断されたあと、がんの広がりを確認するために画像検査が行われます。画像検査のうち、MRI検査は、前立腺内のがんの大きさや前立腺の外への広がり、近くのリンパ節への転移などを調べるために行われます。肺やほかの臓器、リンパ節への転移など全身の転移巣を調べるためには、CT検査が行われます。前立腺がんは、骨に転移しやすいため、骨転移を調べる骨シンチグラフィーという検査も行われます。
遺伝子検査
前立腺がんでは、融合遺伝子と呼ばれる異常な遺伝子が認められるタイプが多く、融合遺伝子が作り出すタンパク質や融合遺伝子をもとに作られるmRNAを調べる検査が診断に応用されるようになってきています。また、進行性前立腺がんの約20%にBRCA1 やBRCA2などの遺伝子修復に関わる遺伝子の異常があることがわかってきており、遺伝子検査でこれらの遺伝子に異常がみられた患者さんにはPARP阻害薬や白金系抗がん剤の効果が期待できるとされています。
前立腺がんの診断
前立腺がんは、がんの広がり方によって、限局性、局所進行、転移性に分類されます。限局性は、前立腺内にとどまっているがんで、局所進行は前立腺の被膜を超え、周囲の組織や隣接する臓器に広がっているがんです。転移性は、リンパ節や遠隔臓器、骨などへ転移しているがんです。前立腺がんの治療選択は、転移があるかないかで大きく異なります。転移がない前立腺がんは、PSA値、グリソンスコア、T分類によりリスク分類が行われます。NCCNリスク分類では、超低リスク~超高リスクに、AUAリスク分類では、超低リスク~高リスクに分類されます。
TNM分類
がんの進行度によって分類したものがTNM分類です。がんの広がりを表すのがT分類で、前立腺内にとどまっているのか、周辺の組織や臓器にまで広がっているのかで分類されます。N分類は、原発巣とつながるリンパ管の先にあるリンパ節(所属リンパ節)に転移があるかどうかによる分類です。所属リンパ節に転移がなければN0、所属リンパ節に転移があればN1となります。M分類は、遠隔転移による分類です。遠隔転移がなければM0、遠隔転移があればM1となります。M1はさらに3つに分類され、M1aは所属リンパ節以外のリンパ節への転移、M1bは骨転移、M1cはリンパ節や骨転移以外の転移です。
T分類―がんの進展度―
| T1 蝕知不能、または画像では診断不可能 | ||
|---|---|---|
| T1a | T1b | T1c |
 |
 |
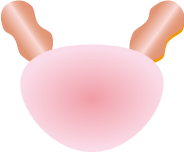 |
| 切除組織の5%以下 | 切除組織の5%超 | 針生検により確認 |
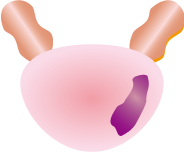
| T2 前立腺に限局するがん | ||
|---|---|---|
| T2a | T2b | T2c |
 |
 |
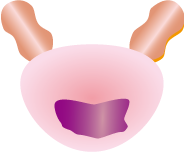 |
| 片側1/2以内 | 片側1/2超 | 両側に進展 |
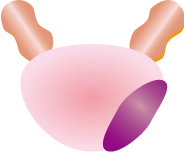
| T3 被膜を超えて進展するがん | ||
|---|---|---|
| T3a | T3b | |
 |
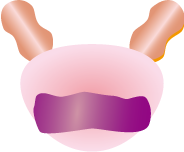 |
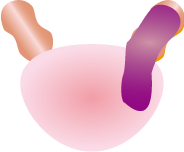 |
| 被膜外への進展(片側、両側)、顕微鏡的な膀胱頸部への浸潤含む | 精のうに浸潤 | |
| T4 | ||
|---|---|---|
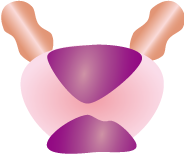 |
||
| 精嚢以外の隣接組織に固定または浸潤 |
前立腺がんのTNM分類
| T | T0 | 原発腫瘍を認めない |
|---|---|---|
| T1 | 触知不能,または画像診断不可能な臨床的に明らかでない腫瘍 | |
| T1a | 組織学的に切除組織の5%以下の偶発的に発見される腫瘍 | |
| T1b | 組織学的に切除組織の5%をこえる偶発的に発見される腫瘍 | |
| T1c | 針生検により確認される腫瘍(たとえば,PSAの上昇による) | |
| T2 | 前立腺に限局する腫瘍 | |
| T2a | 片葉の1/2以内の進展 | |
| T2b | 片葉の1/2をこえ広がるが,両葉には及ばない | |
| T2c | 両葉への進展 | |
| T3 | 前立腺被膜をこえて進展する腫瘍 | |
| T3a | 被膜外へ進展する腫瘍(一側性,または両側性),顕微鏡的な膀胱頸部への浸潤を含む | |
| T3b | 精囊に浸潤する腫瘍 | |
| T4 | 精囊以外の隣接組織(外括約筋,直腸,挙筋,および/または骨盤壁)に固定,または浸潤する腫瘍 | |
| N | N0 | 所属リンパ節転移なし |
| N1 | 所属リンパ節転移あり | |
| M | M0 | 遠隔転移なし |
| M1 | 遠隔転移あり | |
| M1a | 所属リンパ節以外のリンパ節転移 | |
| M1b | 骨転移 | |
| M1c | リンパ節,骨以外の転移 |
出典:日本泌尿器科学会、日本病理学会、日本医学放射線学会(編)前立腺癌取扱い規約第5版より作成
グリソンスコア
グリソンスコアは、生検で採取したがん細胞の組織を調べ、悪性度を点数化したものです。正常な細胞とがん細胞の組織を比べ、正常組織に近い場合は1点、正常組織と異なる度合いが大きくなるほど、2点、3点と増え、最も異なる場合を5点として悪性度が点数化されます。比べる組織は、採取した組織の中で、もっとも量が多い組織と2番目に多い組織を調べます。
予後の観点からグリソンスコアをグループ化したグレードグループ分類が提唱され、利用されています。
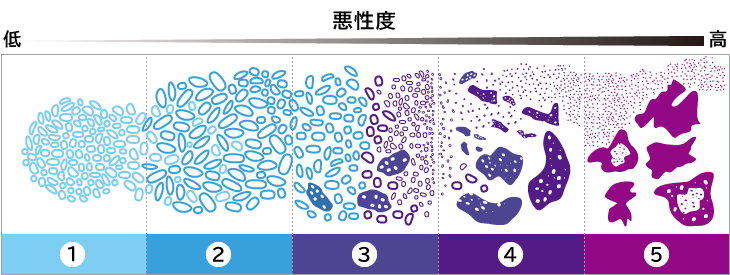
出典:Epstein.JJ.et al:Am.J.Surg.Pathol.29(9):1228~1242.2005より作成
グレードグループ分類
| グレードグループ | グリソンスコア |
| グループ1 | 3+3=6以下 |
| グループ2 | 3+4=7 |
| グループ3 | 4+3=7 |
| グループ4 | 4+4=8(3+5=8、5+3=8) |
| グループ5 | 5+4=9、4+5=9、5+5=10 |
出典:日本泌尿器科学会、日本病理学会、日本医学放射線学会(編)前立腺癌取扱い規約第5版より作成
リスク分類
前立腺がんの治療選択は、転移があるかないかで大きく異なります。転移がない前立腺がんの治療は、リスク分類によって選択されます。リスク分類は、PSA、グリソンスコア、T分類の3つの要素を総合的に考慮して行われます。NCCNリスク分類では、「超低リスク」「低リスク」「予後良好な中リスク」「予後不良な中リスク」「高リスク」「超高リスク」に、AUAリスク分類では、「超低リスク」「低リスク」「中リスク」「予後不良な中リスク」「高リスク」に分類されます。
NCCNリスク分類
| 超低リスク | T1cかつグリソンスコアが6以下/グレードグループ1かつ PSA10ng/mL未満かつ前立腺生検での陽性断片/コア数が3未満 各断片/コアのがん組織の占拠率が50%以下かつ PSA密度0.15ng/mL/g未満 |
| 低リスク | T1~T2aかつグリソンスコア6以下/グレードグループ1かつ PSA10ng/mL未満 |
| 予後良好な中リスク | T2b~T2cまたはグリソンスコア3+4/グレードグループ2または PSA10ng/mLかつ生検コアの陽性率50%未満 |
| 予後不良な中リスク | T2b~T2cまたは グリソンスコア3+4/グレードグループ2または グリソンスコア4+3/グレードグループ3 PSA10~20ng/mL |
| 高リスク | T3aまたは グリソンスコア8/グレードグループ4または グリソンスコア4+5=9/グレードグループ5または PSA20ng/mLを超える |
| 超高リスク | T3b~T4または 第1グリソンスコアパターン5または 5つ以上のコアでグリソンスコア8~10/グレードグループ4または5 |
出典:日本泌尿器科学会、日本病理学会、日本医学放射線学会(編)前立腺癌取扱い規約第5版より作成
AUAリスク分類
| 超低リスク | PSA10ng/mL未満かつ グレードグループ1またはT1~2aかつ 生検コアの陽性率34%未満かつ がん組織の占拠率50%未満かつ PSA密度0.15ng/mL/g |
| 低リスク | PSA10ng/mLかつグレードグループ1かつT1~2a |
| 中リスク | PSA10~20ng/mLまたはグレードグループ2から3またはT2b~c |
| 予後良好な中リスク | グレードグループ1(PSA10~20未満)または グレードグループ2(PSA10未満) |
| 予後不良な中リスク | グレードグループ2(PSA10~20未満またはT2b~c)または グレードグループ3(PSA20未満) |
| 高リスク | PSA20ng/mL以上またはグレードグループ4~5かつT3以上 |
出典:日本泌尿器科学会、日本病理学会、日本医学放射線学会(編)前立腺癌取扱い規約第5版より作成
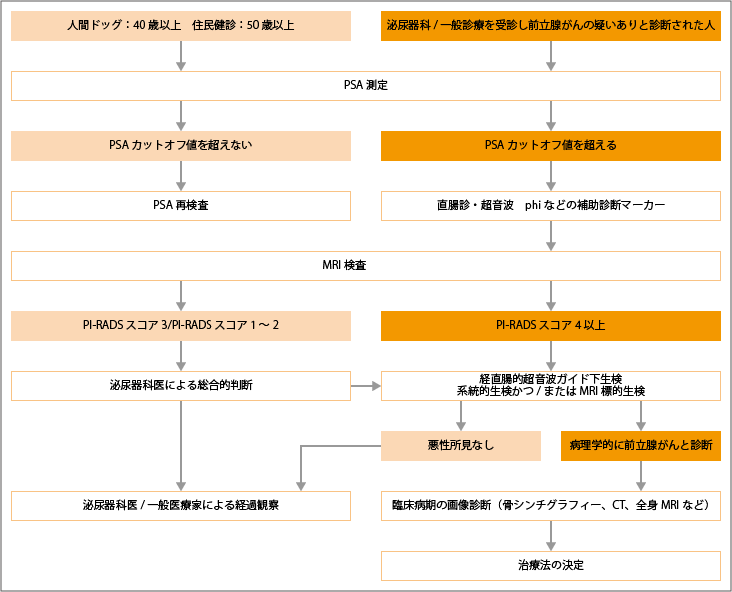
出典:日本泌尿器学会編.前立腺癌診療ガイドライン2023年.前立腺癌診療アルゴリズムより作成
参考文献:日本泌尿器学会編.前立腺癌診療ガイドライン2023年.メディカルレビュー社

