乳がんの個別化治療 正しい検査による正確な診断が基本

2018.7 取材・文:柄川昭彦
乳がんの治療に関する最新情報は、「乳がんを知る」をご参照ください。
乳がんを発見・診断し、治療を行うためには、さまざまな種類の検査が必要です。乳がんを発見するためには、マンモグラフィや超音波検査が行われます。がんであるという確定診断を下すために必要なのが、針生検や吸引式針生検です。がんと診断がつけば、乳房の造影MRI検査で乳房内の広がりを調べ、超音波(エコー)検査、CT検査、MRI検査などでリンパ節転移の有無を調べます。遠隔転移の有無は、ステージIII以上の場合に、PET-CT検査やCT検査などで調べます。乳がんでは治療方針を左右する、がんの性質も調べます(サブタイプ分類)。がんの組織を検査することで、ER(エストロゲン受容体)、PgR(プロゲステロン受容体)、HER2(HER2 タンパク過剰発現)について、陽性か陰性かを明らかにします。また、治療を進めるにあたっては、オンコタイプDXやマンマプリントといった遺伝子検査により、再発のリスクを調べることもあります。2018年7月からは、遺伝性の乳がんにだけ効果のある薬が使えるかどうかを調べるために、原因遺伝子であるBRCA1、BRCA 2の変異を調べる検査が、転移性乳がんの場合、保険診療で受けられるようになりました。
乳がんを発見するための検査「マンモグラフィ」「超音波検査」
日本では、乳がんの約半数がセルフチェックで発見されています。気になるしこりや乳房の左右差や変形など、自覚症状がきっかけで医療機関に受診することで乳がんが見つかる場合です。徐々に増えてきているのが、検診で乳がんが見つかる場合で、現在は、約3分の1が検診で、残りがその他による発見となっています。セルフチェックで乳がんが発見された場合、腫瘍が2~3cmで見つかることが多く、ステージI、IIまでで見つかる人が7~8割です。それに対し、乳がん検診では1cm以下のがんが見つけられるため、ステージIが最も多く、次がステージ0となっています。ステージIの乳がんであれば90%以上は治るため、早期発見が大切です。
乳がん検診では、基本的には「マンモグラフィ」による検査が行われます。X線により乳房内を画像化する検査です。海外の研究データでは、マンモグラフィによる検診が実施されることによって死亡率が低下することが証明されています。ただし、日本の研究では、乳房の「超音波検査(エコー検査)」の有用性も証明されています。マンモグラフィ単独の検診と、マンモグラフィに超音波検査を追加した検診を比較したところ、40歳代という若い年代に限れば、超音波検査を併用したほうが、乳がんが1.5倍も多く見つかっています。
乳房内に脂肪が多い場合は、マンモグラフィでは脂肪の部分が黒くなり、がんが白く映るため、発見しやすくなります。また、乳腺は白く映るため、乳腺の割合が高い乳房(高濃度乳房:デンスブレスト)では、がんは発見しにくくなります。日本人には高濃度乳房の人が比較的多いので、超音波検査が有用な場合もあります。
ただし、超音波検査を追加する検診は、40歳代で発見率が向上することが明らかになっていますが、死亡率を低下させるかどうかはまだ明らかになっていません。検査を選べるのであれば、マンモグラフィと超音波検査を交互に受けるという方法もよいでしょう。
乳がんの自己触診には、死亡率を低下させるといったデータはありません。ただし、マンモグラフィに映りにくい乳がんもあるので、月に1回の自己触診は行ったほうがよいでしょう。生理開始前の時期を避け、生理開始10日目くらいの時期に行います。乳房をつまむのではなく、指の腹を滑らせるようにして調べます。
乳がんの確定診断のための検査「穿刺吸引細胞診」「針生検」「吸引式針生検」
マンモグラフィや超音波検査などでしこりが見つかった場合、それが乳がんかどうかを調べる検査が必要になります。検査方法としては、「穿刺吸引細胞診」「針生検」「吸引式針生検」があります(図1、2、3参照)。
穿刺吸引細胞診は、しこり(腫瘍)に注射針を刺し、陰圧をかけて細胞を採取する検査です。細胞がバラバラになって採れます。注射針を刺すだけなので麻酔はいらず、患者さんの負担が軽い検査です。がん細胞があれば乳がんと診断できますが、この検査で採取できた細胞では、乳がんの性質によるサブタイプを調べたりする検査はできません。
針生検は、直径約1~2mmの針をしこり(腫瘍)に刺すことで、針の内側にしこりの組織を採ってくる検査です。その組織を調べることで、がんがどうかもわかりますし、サブタイプ分けに必要な検査も行えます。針が太いので局所麻酔が必要です。
吸引式針生検は、直径約3~4mmの針を刺し、陰圧をかけて組織を吸引します。採取できる組織の量が多いため、判断が難しいものでも診断しやすくなります。局所麻酔が必要です。
このような違いがあるため、がんの可能性が高い場合には、最初から針生検か吸引式針生検を行います。特に判断が難しそうな場合には、吸引式針生検が選択されます。
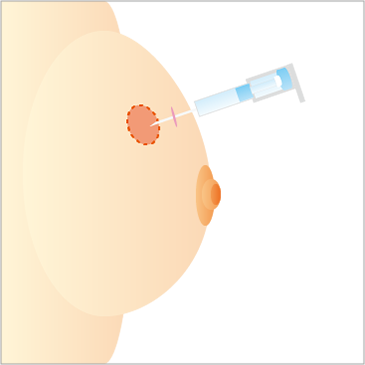
しこりに注射針を刺して、陰圧をかけて細胞を吸引する
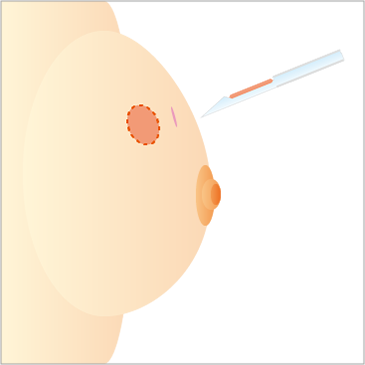
しこりに直径約1~2mmの針を刺し、組織を採取する。サブタイプ分類のための検査も実施可能。局所麻酔が必要
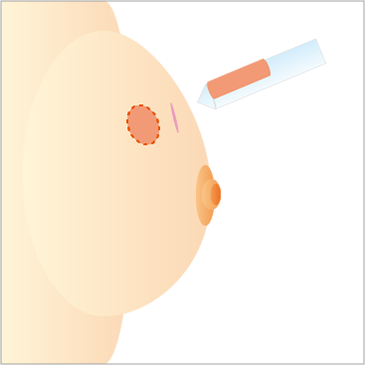
しこりに直径約3~4mmの針を刺し、陰圧をかけて組織を採取する。採取できる組織の量が多い。サブタイプ分類の検査標本も採れる。局所麻酔が必要
乳がんの広がりを調べる検査「造影MRI検査」「超音波検査」「CT検査」
乳がんであることが明らかになったら、浸潤や転移など、がんの広がりを調べる必要があります。
乳房内の広がりを調べるために行うのは、基本的には「造影MRI検査」です。造影剤を注射した後、乳房用MRIで乳房内を画像化します。手術を行う場合、乳房温存術が可能か、乳房全切除術が必要かを判断するのに必要な検査です。アレルギーや腎機能低下により造影剤が使えない、閉所恐怖症でMRIが受けられない、といった場合には、「乳房PET検査」「造影CT検査」「造影マンモグラフィ検査」「造影超音波検査」などで補完できる可能性があります。ただし、これらの検査が行える施設は多くはありません。
リンパ節転移を調べるために行うのは、「超音波検査」「CT検査」「MRI検査」などの画像検査です。それにより、明らかにリンパ節転移がある場合には、手術時にリンパ節郭清が行われます。画像検査でリンパ節転移がなさそうな場合には、手術時に「センチネルリンパ節生検」が行われます。センチネルリンパ節とは、もしリンパ管にがん細胞が入り込むならば最初にたどり着くリンパ節のことです。手術中に色素などを利用してセンチネルリンパ節を探し出し、そこに転移が起きているかどうかを調べます。センチネルリンパ節に転移がなければ、その先のリンパ節への転移は起きていないと判断され、リンパ節郭清は省略されます。
遠隔臓器への転移が見つかる可能性は、ステージI・IIと思われる乳がんで特別な症状がなければ、1%程度に過ぎません。そのため、施設によっても異なりますが、多くの場合、ステージI・IIで特別な症状がなければ、遠隔転移の有無は調べません。ただ、咳が続く、腰の痛みが続くなど、遠隔転移を思わせる症状があれば、必要に応じて検査を行います。
ステージIII以上の場合には、遠隔転移の有無を調べます。「PET-CT検査」では、一度に全身の転移巣の検索が可能です。「CT検査」が行われることもあります。特に肺に関しては、CT検査のほうがよい場合もあります。
乳がんのサブタイプ分類を決める検査
乳がんの治療法の選択には、サブタイプ分類というタイプ分けが重要です。 そのためには、採取した組織を免疫染色という方法で、「ホルモン受容体」と「HER2(HER2タンパク過剰発現)」について調べます。ホルモン受容体には、「ER(エストロゲン受容体)」と「PgR(プロゲステロン受容体)」の2つがあります。これらが、陽性か陰性かによって、乳がんのサブタイプ分類がなされ、効く薬が違ってきます(表参照)。
さらに「Ki67」というがん細胞の核内タンパク質の値を調べることもあります。増殖マーカーの役割を果たすので、治療法を選択する際に役立つことがあります。ただし、この検査は保険適用となっていません。
表 乳がんのサブタイプ分類と術後治療
| ER | PgR | HER2 | 術後薬物療法の選択 | |
| ルミナルA型 | どちらか、または 両方が陽性 | 陰性 かつKi67低値 | ホルモン療法 | |
| ルミナルB型 | どちらか、または 両方が陽性 | 陰性 かつKi67高値 | ホルモン療法+抗がん剤 | |
| 陽性 | ホルモン療法+分子標的薬+抗がん剤 | |||
| HER2型 | 陰性 | 陰性 | 陽性 | 分子標的薬+抗がん剤 |
| トリプルネガティブ | 陰性 | 陰性 | 陰性 | 抗がん剤 |
乳がんの遺伝子を調べる検査「オンコタイプDX」「マンマプリント」
再発リスクを知るために、自費検査となりますが、「オンコタイプDX」「マンマプリント」といったがん細胞の中の遺伝子を調べる検査を受けることもできます。
ER陽性でHER2陰性の人が手術を受けた場合、術後治療は、ホルモン療法(内分泌療法)だけで十分な場合もあれば、抗がん剤治療の追加が必要な場合もあります。それを見分けるために、Ki67が高いか低いか、異形度(グレード)が高いか低いか、PgRが陽性か陰性か、がんが大きいか小さいか、といったことを参考にします。それらがすべておとなしいほうに偏っていれば、ホルモン療法だけでよく、悪いほうに偏っていれば、抗がん剤治療を加えたほうがよいと考えられます。ただし、これらの材料が示す方向がまちまちで判断が難しいような場合に、オンコタイプDXやマンマプリントなどの遺伝子パネル検査を行い、再発のリスクを調べます。
このほか、これらの遺伝子検査が検討されるのは、リンパ節転移が1~3つあるが、異形度が低いなどという場合です。これまでは、リンパ節転移があれば、それだけで術後の抗がん剤治療の対象となりましたが、ホルモン療法がよく効き、抗がん剤の効果が低い腫瘍の場合は、ホルモン療法だけでよい可能性もあります。そうしたときに、抗がん剤治療を行うかどうかのより詳しい判断材料を得る手段として、遺伝子パネル検査が役立ちます。
遺伝性乳がんを調べるための検査「遺伝学的検査」
乳がんの中には、遺伝子変異が原因となって発症するものがあります。BRCA1、BRCA2という遺伝子変異があると、乳がんや卵巣がんになる可能性が非常に高いことがわかっています。そして、この遺伝性乳がんを対象として、新しくオラパリブ(製品名:リムパーザ)という薬が2018年7月から使用できるようになりました。オラパリブはBRCA遺伝子変異陽性でHER2陰性の手術不能または再発乳がんで、すでに抗がん剤による治療を行っている場合に使用できる薬です。
オラパリブの登場に伴い、「BRCA1/2の検査」が保険で受けられるようになりました。ただし、保険で受けられるのは、オラパリブによる治療の対象となる可能性のある切除不能、再発乳がんの患者さんに限られます。
この検査では血液を採取して、乳がん卵巣がんの発症に関するBRCA1/2の遺伝子に変異があるかを明らかにします。遺伝学的検査と呼ばれ、親から子に遺伝する可能性がある遺伝子変異を調べるものです。
BRCA1/2の検査は、家族や親族に乳がんや卵巣がんの人が多い場合や、若年で乳がんを発症したなど、遺伝性が疑われる場合にも受けることができます。ただし、この場合は保険が適用されないため、自費で受けることになります。陽性だった場合は、専用の検診、あるいは予防的切除など、必要な対策を相談のうえ、講じることができます。検査を受けるメリット・デメリットを事前に知っておく必要があるため、検査前に遺伝カウンセリングを受ける必要があります。
さらに、BRCA1/2の検査を受ける場合には、陽性だった場合の家族への影響についても、よく考えておく必要があります。本人がBRCA1/2のどちらかの遺伝子に異常があった場合、血縁関係にある親族にも遺伝子異常がある可能性が2分の1の確率であるからです。もしBRCA1/2のいずれかが陽性の場合には、本人だけでなく、家族も遺伝カウンセリングを考慮しましょう。
手術後の経過観察中の検査
乳がんの手術後は、再発を疑う症状がある場合を除いて、再発を発見するための検査は原則として行いません。これは、手術後に定期的に検査する群と、特に検査は行わず症状が出てから検査する群で生存期間を比較した試験が行われた結果、どちらの場合でも生存率は変わらないことがわかったためです。
ただし、治療法が進歩する中で、再発を早く見つけることが生存率に影響する可能性もあります。それを調べるために、再発のリスクが高い人を対象に、定期的に検査する群と症状が出てから検査する群とを比較する無作為化比較試験が進行中です。結果が出るのは、まだまだ先になりそうです。
プロフィール
明石定子(あかし・さだこ)
1992年 国立がんセンター(現・国立がん研究センター)中央病院外科レジデント
1996年 国立がんセンター中央病院乳腺外科医員
2010年 国立がん研究センター中央病院乳腺科・腫瘍内科外来病棟医長
2011年 昭和大学病院乳腺外科准教授

