治療
大腸がんのステージ分類と遺伝子検査による、治療選択と治療法を紹介します。
大腸がんの治療選択
大腸がんの治療選択は、がんの進行度(ステージ)、全身状態、年齢、合併症などさまざまな要素を総合的に判断して決定されます。
ステージ分類による治療選択は、大まかにステージ0~3とステージ4にわけられます。ステージ0~3では、まずがんを切除できるかどうかが検討されます。切除できる場合も、内視鏡的切除ができるか、外科的手術が必要なのかが判断されます。切除できない場合は、薬物療法を中心とした治療選択が検討されます。がんを切除できた場合でも、術後の病理検査や病理診断により、薬物療法や放射線治療が追加されることもあります。
遠隔転移や腹膜播種があるステージ4では、原発巣と転移巣それぞれの状態を検討して治療方針が決定されます。ステージ4でも、原発巣と転移巣のすべてを切除できる場合は、切除手術を行い、治癒を目指します。手術で切除できたように見えても、画像診断では確認できない微小な転移が散在している可能性があるため、ほとんどの場合、術後に薬物療法や放射線療法など異なる治療が組み合わされます。
ステージ0~1の治療選択
ステージ0は、がんが粘膜内にとどまり、粘膜下層に浸潤していない状態です。ステージ1は、がんの浸潤が固有筋層までにとどまり、リンパ節への転移もない状態です。
このうち、ステージ0~1で粘膜下層に深く浸潤していなければ、内視鏡でがんを安全にすべて切除可能と判断された場合、内視鏡治療が検討されます。
ステージ1でも、「粘膜下層に深く浸潤している場合」「深く浸潤していなくてもがんが大きい場合」「内視鏡治療で切除ができない場合」は、外科的な手術が検討されます。
ステージ0~3の治療選択
内視鏡治療ができないステージ1と、ステージ2以降の進行がんでは、外科的な手術が行われます。リンパ節に転移がある場合、もしくはリンパ節への転移が疑われる場合は、腸の切除とともにリンパ節郭清も行われます。リンパ節への転移があればステージ3になり、再発予防のために抗がん剤による補助化学療法が行われます。
cTis癌またはcT1癌の治療の治療選択
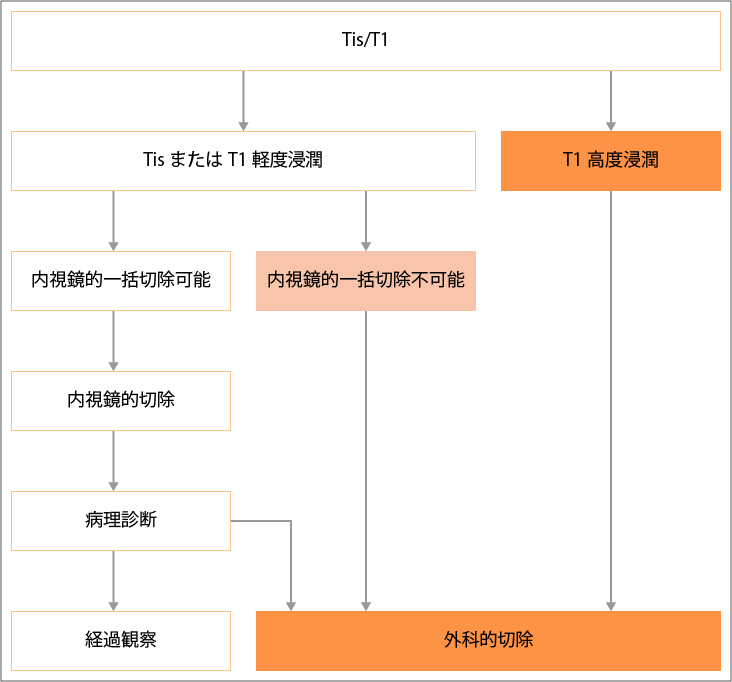
Tis:がんが粘膜内にとどまり、粘膜下層に及んでいない
T1:がんが粘膜下層までにとどまり、固有筋層に及んでいない
出典:大腸癌治療ガイドライン医師用2022年版.各論.1.1)内視鏡治療.cTis癌またはcT1癌の治療方針より作成
ステージ4の治療選択
がんの大きさや深達度、リンパ節への転移に関係なく、多臓器への転移があればステージ4です。ステージ4でも、原発巣、転移巣ともに切除できる状態なら、外科的手術が行われます。
原発巣、転移巣ともに切除しきれない場合は、薬物療法、原発巣緩和手術(症状の緩和を目的として行われる手術)、放射線治療が行われます。化学療法により、がんが縮小し切除可能と判断された場合は、薬物療法後に手術が行われることもあります。
転移巣の手術が不可能で、原発巣の手術ができる場合は、原発巣の症状(腸閉塞、穿孔、穿通、高度貧血、疼痛など)があるかどうかで、治療選択が異なります。症状がある場合は、原発巣の切除が行われ、転移巣に対しては手術以外の対応が行われます。症状がない場合は、薬物療法が優先されますが、狭窄などにより早期に症状が現れる可能性がある場合は、切除も考慮されます。
ステージ4の治療選択
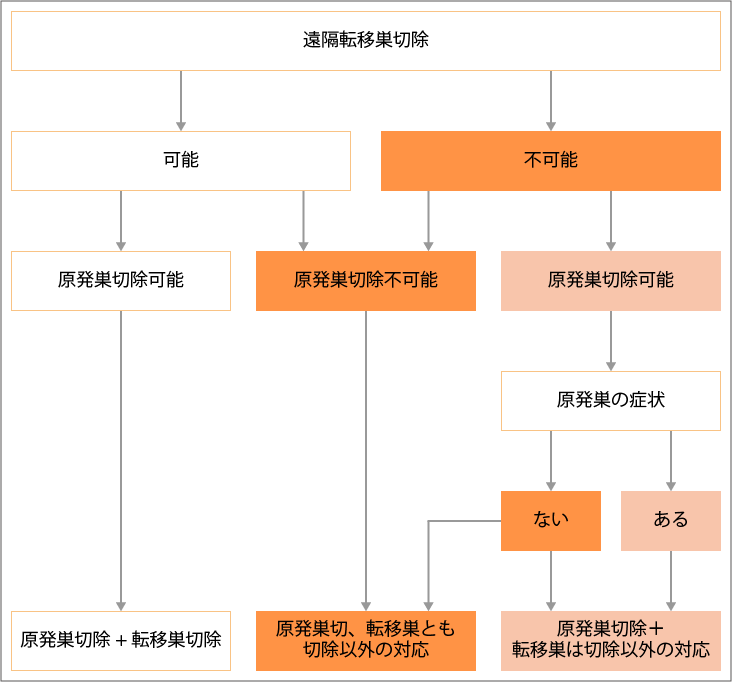
出典:出典:大腸癌治療ガイドライン医師用2022年版.各論.2.StageⅣ大腸癌の治療方針より作成
内視鏡治療
内視鏡的切除は、診断と治療の2つの目的で行われます。早期の大腸がんの場合、内視鏡でがんを切除する治療ができることもあります。内視鏡での切除は、リンパ節転移の可能性がほとんどなく、がんが一括で切除できる大きさと場所にあることが条件です。内視鏡的切除後の箇所は、残存病変がないかどうかの確認のため詳細に観察されます。
内視鏡的切除の適応基準は、「粘膜内がん、粘膜下層への軽度浸潤がんで、大きさ・肉眼型は問わない」です。
内視鏡を使った切除術は
- ポリペクトミー(内視鏡的ポリープ切除術)
- EMR(内視鏡的粘膜切除術)
- ESD(内視鏡的粘膜下層剥離術)
の3つの方法があります。
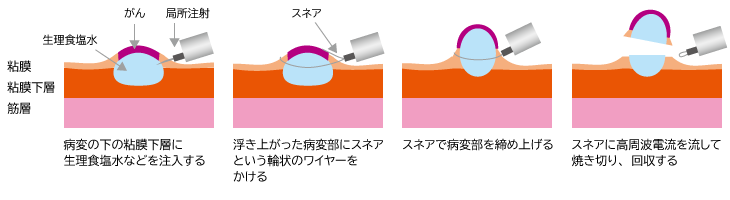
ポリペクトミー(内視鏡的ポリープ切除術)
盛り上がったポリープ状の腫瘍に対して行われる治療です。具体的には、内視鏡の先端からスネアと呼ばれる金属製の輪を出し、それを腫瘍にかけて根元を締めつけ、高周波電流を流して腫瘍を焼き切ります。通常は、入院せず外来で治療できます。
EMR(内視鏡的粘膜切除術)
盛り上がっていない腫瘍に対し行われる治療で、腫瘍ができている粘膜の下に液体を注入し、腫瘍を盛り上げてからスネアをかけ、高周波電流で切除します。長径2cmまでの小さな腫瘍を治療するのに適しています。通常は、入院せず外来で治療できます。
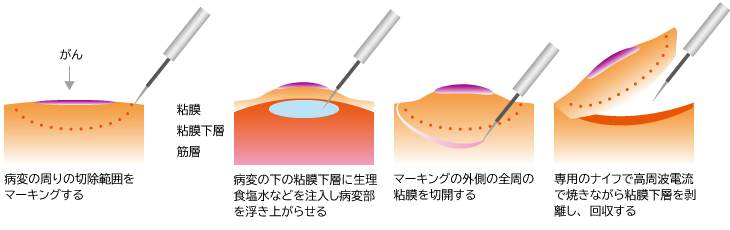
ESD(内視鏡的粘膜下層剝離術)
EMRでは取れないような大きさの腫瘍が対象となる治療です。ESDでは、腫瘍ができている粘膜の下に液体を注入し、腫瘍を盛り上げてから、腫瘍の周囲を内視鏡の先端についた電気メスで焼き切り、粘膜下層からはがし取ります。短期の入院で行われます。
内視鏡的切除後の経過観察
がんが粘膜内にとどまり、粘膜下層に及んでいないTisがんで、一括で病変を切除できなかったときや、切り取った断片にがん細胞が認められた場合には、切除後6か月を目安に、局所再発がないかを調べるための大腸内視鏡検査を受けます。T1がんでは、局所再発だけではなくリンパ節再発や遠隔転移再発を調べる必要があるため、内視鏡検査に加えCT検査など画像診断や腫瘍マーカーによる経過観察が行われます。
手術(外科的治療)
内視鏡治療では、がんの切除が難しい場合は、外科的な手術が行われます。術前や術中の診断で、リンパ節転移が認められなかった場合は、腸壁への深達度に応じたリンパ節郭清が行われます。リンパ節郭清は、腸管に近いリンパ節を切除するD1郭清、中間リンパ節まで切除するD2郭清、血管の根元にある主リンパ節まで切除するD3郭清の3つがあります。リンパ節転移やその疑いがある場合は、D3郭清が行われます。結腸がんと直腸がんとでは、手術の方法が若干異なります。
ステージ0~3の手術選択
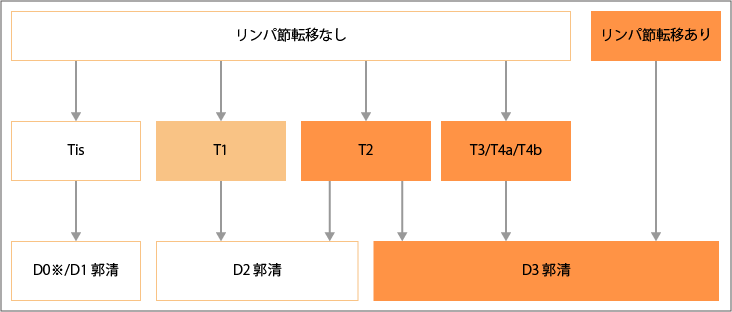
出典:出典:大腸癌治療ガイドライン医師用2022年版.各論. 2)手術治療.cStage0~cStageIII大腸癌の手術方針より作成
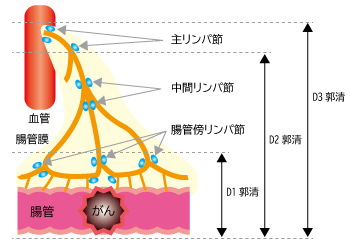
結腸がんの手術
結腸は、盲腸、上行結腸、横行結腸、下行結腸、S状結腸で構成されています。結腸がんは、がんがある部位で切除する範囲が決まります。がんの周囲にあるリンパ節を同時に切除するため、がんのある部位から10cm程度離れた部位で切除して腸管をつなぎ合わせる手術となります。
直腸がんの手術
直腸がんの手術では、口側から10cm、肛門側から2~3cm離して腸管が切除されます。直腸は、骨盤内の奥にあります。周囲には膀胱のほか男性では前立腺、女性では子宮や卵巣があり、肛門に近いため、がんがある場所や進行状態により、複数の術式から適切な手術法が選択されます。
直腸局所切除術
がんが肛門の近くにあり、がんとその付近だけを切除する場合に行われる手術です。肛門から手術器具を挿入して行われる経肛門的切除、お尻側から切開して仙骨の横からアプローチする経仙骨的切除、経括約筋的切除などがあります。
前方切除術
がんがある部位の腸を切除して縫合する手術です。おなか側から切開して行われます。
直腸切断術
直腸と肛門を一緒に切除する手術です。肛門に近い直腸がんで行われます。肛門も切除されるため、永久的な人工肛門(ストーマ)を造設します。
括約筋間直腸切除術
肛門の括約筋の一部を切除し、肛門を温存する手術です。肛門に近い下部直腸がんのうち、条件を満たす一部のがんに対し行われます。永久的な人工肛門を回避することができる可能性があります。
自律神経温存術
直腸の近くには排尿や性機能に関する自律神経があります。がんの切除の際に、自律神経に影響が及び、排尿や性機能に障害が起こることがあります。それをできるだけ防ぐため、自律神経を残し、機能障害を最小限にする自律神経温存術が検討されます。自律神経を全て温存しても、排尿機能や男性性機能が障害されることがあります。
腹腔鏡下手術
炭酸ガスを腹腔内に入れ膨らませ、おへそから腹腔鏡(カメラ)を挿入し、おなかの左右に4~5か所5~10mm程度の小さな穴をあけ手術器具を入れて、腹腔鏡で映し出された映像をモニターで見ながら行われる手術です。手術時間は、開腹手術より長くなりますが、骨盤内の奥にある直腸がんの場合、開腹手術では見づらい手術部位をカメラで拡大してみることができるため、より繊細な手術ができるというメリットがあります。
ロボット支援手術
直腸がんに対して2018年4月に保険適用されました。腹腔鏡下手術と同様に切開した小さな穴からロボット手術器具を挿入し、モニターを見ながら遠隔操作で行われる手術です。手術部位を3D画像として拡大することができ、また、器具の先端が自由に曲がることで繊細な操作が可能なため、骨盤内にある排便、排尿、性機能に関わる自律神経温存も視野に入れて行うことが可能な手術です。
人工肛門(ストーマ)
人工肛門には、永久的な人工肛門と一時的な人工肛門があります。永久的な人工肛門は、肛門の近くにがんがあり、肛門も一緒に切除するなどして肛門の機能を残せない人に造設されます。一方、肛門の近くで直腸がんを切除してつなぎ合わせる手術を受けた場合、一時的な人工肛門が造設されることがあります。一時的な人工肛門は、約3~6か月後に取り除くことができ、その後本来の肛門から排便できるようになります。
大腸がん手術による副作用(合併症)
手術による主な副作用(合併症)は、縫合不全、創感染、腸閉塞(イレウス)、排尿障害、排便障害、性機能障害などです。合併症が起こった場合は、状況に応じた治療が行われます。
縫合不全
大腸がんの手術では、腸管からがんを取り除いた後、腸管をつなぎ合わせます。そのため縫合が十分でない場合に、つなぎ目(吻合部)から便が漏れることがあります。縫合不全が原因で、腹膜炎が起こると発熱や腹痛などの症状が起こることがあります。
創感染
手術で切開した傷の縫合部分に細菌などの感染が起こり、赤く腫れたり、膿、痛みや発熱といった症状が起こったりすることがあります。
腸閉塞
腸の動きが悪くなったり、癒着などで腸管が狭くなったりすることで、便やガスが出にくくなり、痛みや吐き気、嘔吐などの症状が起こることがあります。
排尿障害
手術の影響で、排尿に関わる自律神経が障害されると、尿意を感じない、残尿感などの症状が起こることがあります。
排便障害
手術による切除の影響や癒着により、排便が不規則になる、便秘や下痢、ガスが出にくくなるなどの症状が起こることがあります。通常、1~2か月程度で症状は落ち着きますが、腸閉塞の前兆である可能性もあるため、症状があれば医師に相談しましょう。
性機能障害
骨盤内の直腸の近くには、性機能に関わる神経があります。そのため、手術の影響で、男性では、勃起不全、射精障害、女性では感覚が弱まるなどの性機能障害が起こることがあります。
放射線治療
大腸がんの放射線治療は、直腸がんの骨盤内再発予防のために行われる「補助放射線治療」と、がんの再発や転移による痛み、吐き気、嘔吐、めまいなどの症状を和らげる「緩和的放射線治療」があります。
直腸がんは、X線による放射線治療に対して感受性が低い「高分化型の腺がん」が多く、また、直腸の周囲にある、放射線に弱い消化管や膀胱などの重要臓器を外しながら十分な照射量をがんに集中させることが難しいため、十分な治療効果を得ることは難しいとされています。
先進医療として限られた施設で臨床研究として行われている重粒子線を使った放射線治療は、大腸がん術後骨盤内再発に対して行われており、治療成績の向上につながる可能性があるとして期待されています。
補助放射線治療
切除可能な直腸がんを対象に行われる治療です。主に術前照射され、薬物療法と一緒に行われる場合があります。
緩和的放射線治療
骨盤内の直腸がんによる痛みや出血などの症状、骨転移による痛み、脳転移による吐き気、嘔吐、めまいなどの症状を緩和する目的で行われます。
大腸がんの重粒子線治療
現在はまだ、保険適用になっておらず、先進医療で臨床研究として行われています。治療の対象となる適格条件は、以下の通りです。
- 原発性大腸がん切除後の骨盤内、腹腔内に限局する再発病変
- 肝臓や肺に転移が認められず、腹膜播種も認められない(転移の状態により適応になる場合も、重粒子線治療は局所再発部位のみ)
- 腫瘍と消化管および膀胱との間に5mm以上の距離がある(消化管や膀胱壁にがんが接している場合は不適応)
- 全身状態(Performance Status:PS)は0~2
- 他に重篤な合併疾患、活動性の重複がんがない
- 本人が病名・病態の告知を受けており、かつ本人に同意能力がある
- 照射領域に開放創あるいは活動性で難治性の感染がない
- 医学的、心理学的診断から担当医師が適格と考える
国立研究開発法人量子科学技術研究開発機構 放射線医学総合研究病院の適格条件より
大腸がん放射線治療の副作用
放射線治療の副作用は、照射する部位によって異なります。症状は、個人によって差がありますが、皮膚炎、全身倦怠感、嘔気、嘔吐、食欲低下、白血球減少などがあります。
頭部への照射では、頭痛、嘔気、脱毛などが、骨盤や肛門付近への照射では、下痢や腹痛、肛門通、排尿痛、会陰部皮膚炎など起こります。治療後、数か月以上たってからは、出血や膀胱炎、腸炎、頻尿、頻便などが起こることもあります。
化学療法
大腸がんの薬物療法は、大きく分けて2つのパターンがあります。1つは、手術後に再発予防のために行われる補助化学療法です。もう1つは、手術ができないため根治は目指さない進行がんや再発がんに対して行われる、QOL(生活の質)の向上とがんの進行のコントロールを目的とした、切除不能な進行・再発大腸がんに対する化学療法です。
補助化学療法
補助化学療法は、再発予防を目的としているため、対象となるのはステージ3とステージ2のハイリスクの患者さんです。術後合併症から回復し、全身状態が良い(PS0~1)、主要臓器の機能が保たれている、重篤な術後合併症ないことが条件となります。使用される薬剤は以下の組み合わせのうち1つで、治療は6か月間行われます。
フッ化ピリミジン系単独療法
- カペシタビン
- 5-FU+レボホリナート
- テガフール・ウラシル+ロイコボリン
- S-1
オキサリプラチン併用療法
- 5-FU+レボホリナート+オキサリプラチン(FOLFOX療法)
- カペシタビンとオキサリプラチン(CAPOX療法)
ただし、高頻度マイクロサテライト不安定性(MSI-High)の場合は、フッ化ピリミジン系単独療法は推奨されていません。
切除不能な進行・再発大腸がんに対する化学療法
手術ができない大腸がんでは、がんの進行をコントロールすることで延命と症状の軽減を目的に薬物療法が行われます。治癒は難しくても、薬物療法を行うことで、生存期間の延長やQOLが向上することがわかっています。
切除不能な進行・再発大腸がんに対する化学療法は、1次療法から5次療法まであり、治療の効果が低下したら、次の治療に変更して継続していきます。患者さんの全身状態、合併症の有無、がん細胞で変化している遺伝子の違いなどによって、薬の組み合わせが複数あります。どの組み合わせから始めるか、どの段階まで治療ができるかは、患者さんの状態によって異なります。
薬物療法の適応となる患者さんの条件は、以下の4つです。
- 全身状態が良好
- 主要臓器の機能が保たれている
- 重篤な併存疾患がない
- 一次治療のオキサリプラチンやイリノテカン、分子標的薬の併用療法を行っても問題がない
薬物療法の適応に問題があるとされるのは、全身状態、主要臓器の機能、併存疾患、などの状況により、一次治療のオキサリプラチンやイリノテカン、分子標的薬の併用療法を行うための忍容性に問題があると判断される患者さんです。
「全身状態が不良」「主要臓器の機能が保たれていない」「重篤な併存疾患がある」のいずれかが当てはまる患者さんは、薬物療法は行われません。
薬物療法の適応となる患者さんに対しては、一次治療前にRAS遺伝子検査、BRAFV600E遺伝子検査、MSI検査が実施されます。
化学療法の適応判断
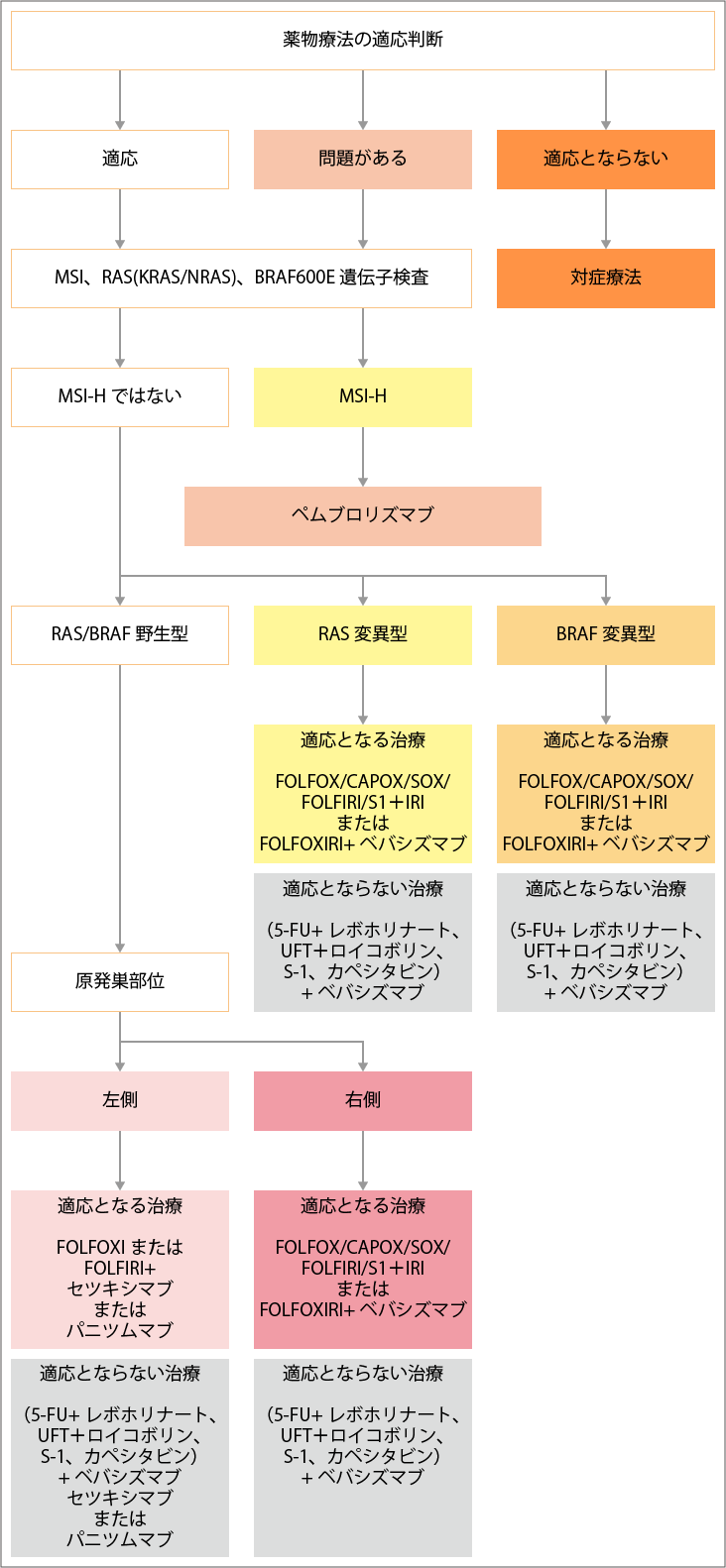
※1:フッ化ピリミジン:5-FU、UTF+ロイコボリン、S-1、カペシタビン
※2:ベバシズマブの併用が推奨されるが、適応とならない場合は、フッ化ピリミジン単独療法が行われる
※3:セツキシマブ、パニツムマブはRAS野生型のみ適応
出典:大腸癌治療ガイドライン医師用2019年版.5薬物療法. 一次治療の治療方針を決定する際のプロセスより作成
切除不能な進行再発大腸がんに対する薬物療法の選択
FOLFOX療法/CAPOX療法/SOX療法+ベバシズマブから開始
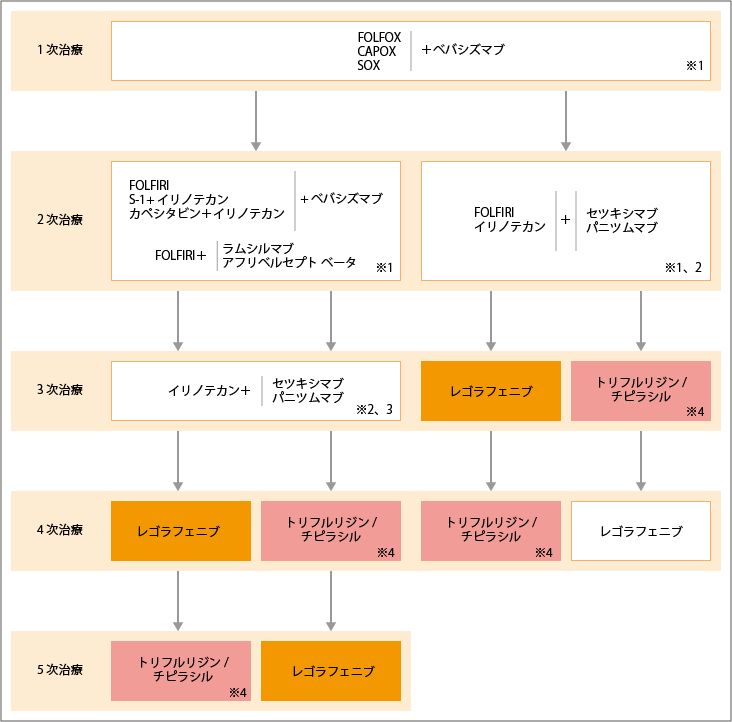
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
FOLFIRI療法/「S1+イリノテカン」+ベバシズマブから開始
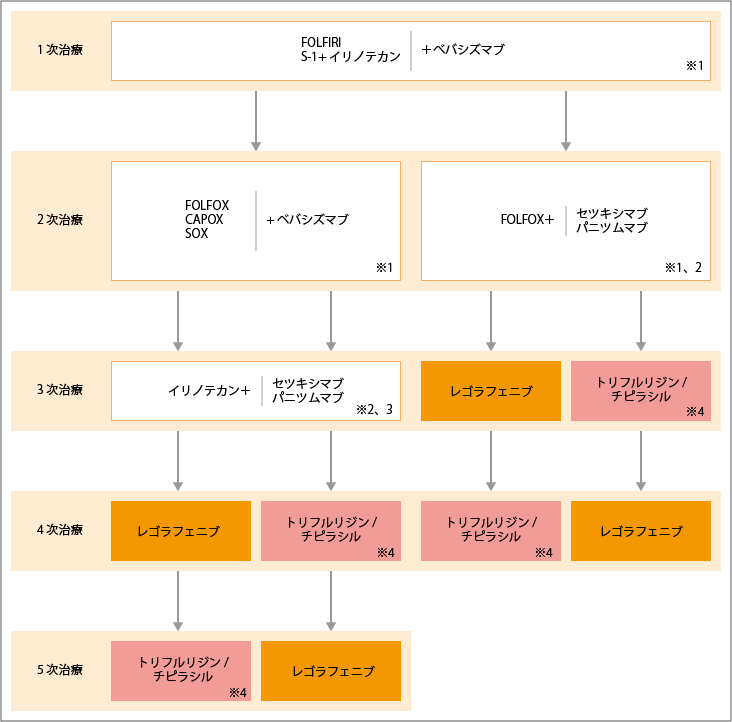
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
FOLFOX療法+セツキシマブ/パニツムマブから開始
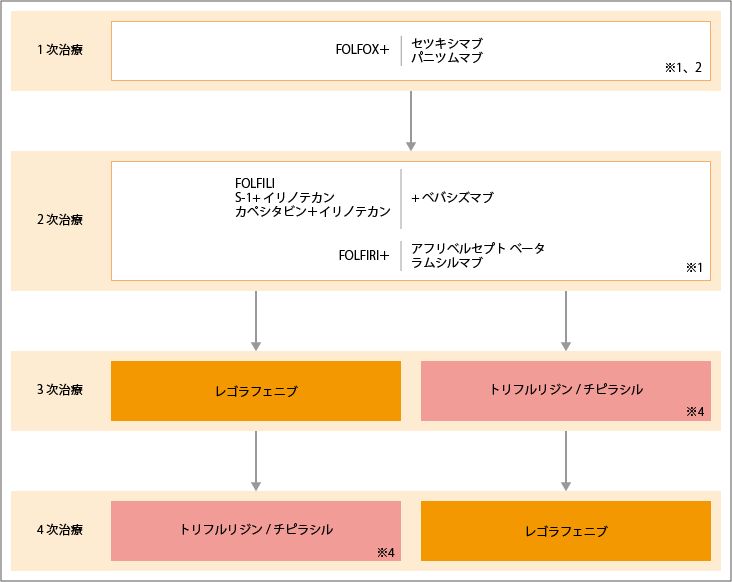
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
FOLFIRI療法+セツキシマブ/パニツムマブから開始
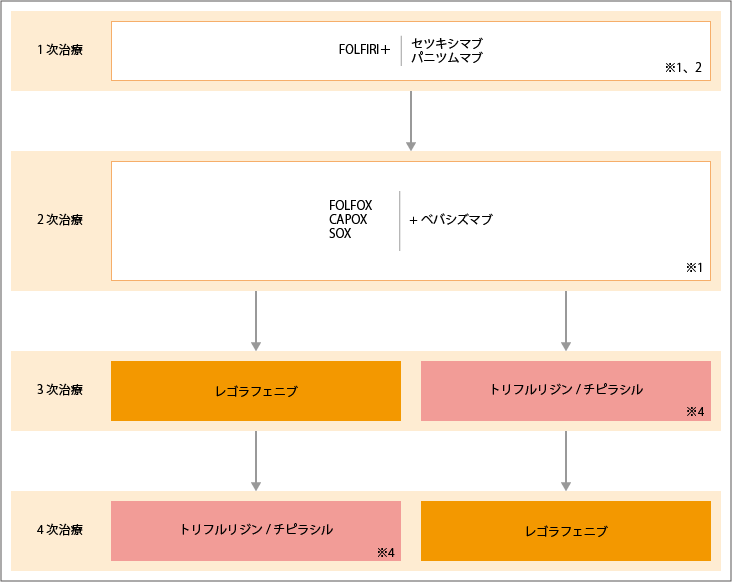
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
FOLFOXIRI+ベバシズマブから開始
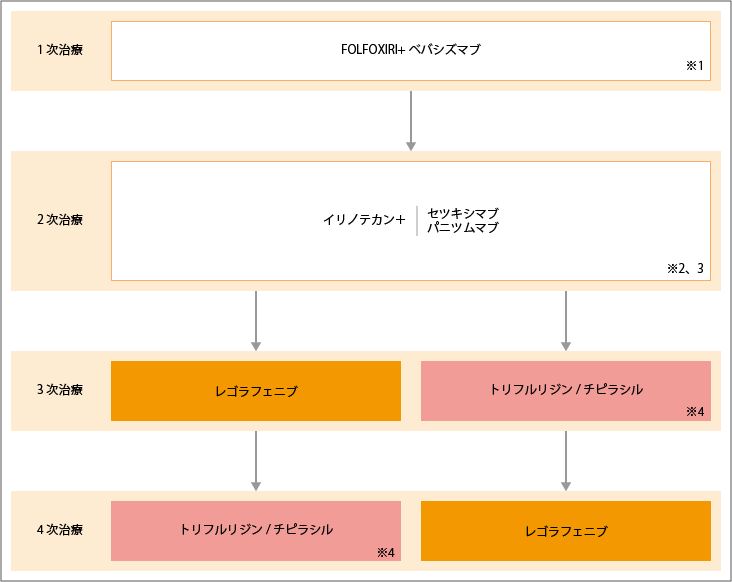
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
「5-FU+レボホリナート」/カペシタビン/「UTF+ロイコボリン」/+ベバシズマブ セツキシマブ/パニツムマブから開始
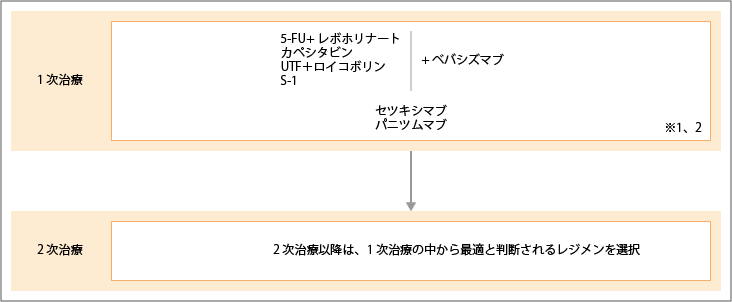
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
MSI-Hに対する治療
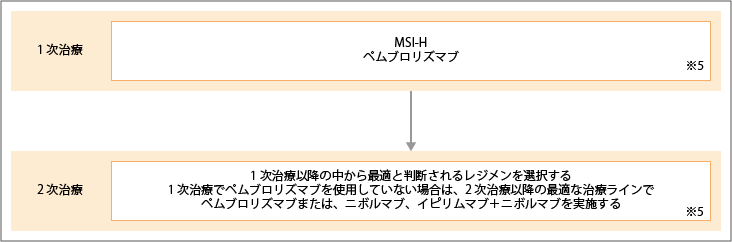
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
BRAFV600E遺伝子変異陽性に対する治療
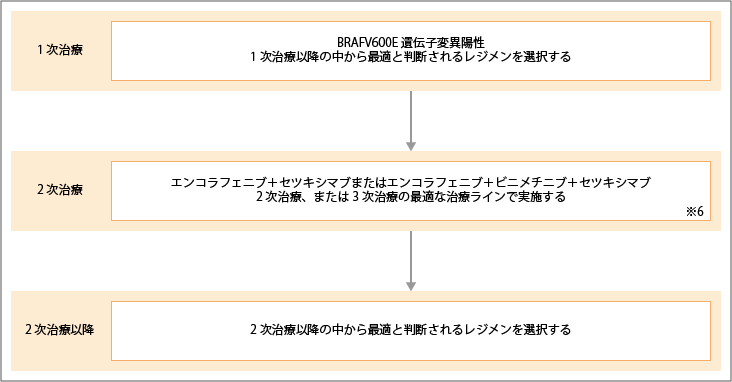
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
NTRK融合遺伝子変異陽性に対する治療
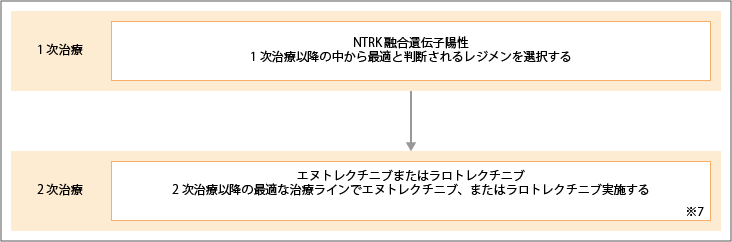
出典:大腸癌治療ガイドライン医師用2022年版.各論.5.薬物療法.切除不能進行再発大腸癌に対する薬物療法のアルゴリズムより作成
※1:ベバシズマブ、ラムシルマブ、アフリベルセプトベータ、セツキシマブ、パニツムマブなどの分子標的薬の併用が推奨されますが、適応とならない場合は、化学療法単独が行われます。
※2:セツキシマブ、パニツムマブはRAS遺伝子野生型にのみ適応。
※3:イリノテカン不耐でなければ、イリノテカン併用が望ましい。
※4:トリフルリジン/チビラシル+ベバシズマブ併用療法は、好中球減少症を含む有害事象に留意が必要ですが、トリフルリジン/チビラシルと比べ有効性が高い可能性があり弱い推奨とされています。
※5:ペムブロリズマブとニボルマブは、MSI-H陽性にのみ適応。
※6:エンコラフェニブとビニメチニブは、BRAFV600E陽性にのみ適応。
※7:エヌトレクチニブとラロトレクチニブは、NTRN融合遺伝子変異陽性にのみ適応。
| 一次治療 | FOLFOX+ベバシズマブ |
|---|---|
| CAPOX+ベバシズマブ | |
| SOX+ベバシズマブ | |
| FOLFIRI+ベバシズマブ | |
| S1+イリノテカン+ベバシズマブ | |
| FOLFOX+セツキシマブ/FOLFOX+パニツムマブ | |
| FOLFIRI+セツキシマブ/FOLFIRI+パニツムマブ | |
| FOLFOXIRI+ベバシズマブ | |
| Infusional 5-FU+レボホリナート+ベバシズマブ | |
| カペシタビン+ベバシズマブ | |
| UFT+ロイコボリン+ベバシズマブ | |
| S-1+ベバシズマブ | |
| セツキシマブかパニツムマブ | |
| ペムブロリズマブ |
| 二次治療 | オキサリプラチンを含む治療で不応・不耐となった場合 |
|---|---|
| FOLFIRI+ベバシズマブ | |
| カペシタビン+イリノテカン+ベバシズマブ | |
| FOLFIRI+ラムシルマブ | |
| FOLFIRI+アフリベルセプト | |
| S-1+イリノテカン+ベバシズマブ | |
| イリノテカン+ベバシズマブ | |
| FOLFIRI+セツキシマブ/FOLFIRI+パニツムマブ | |
| セツキシマブ/パニツムマブ+イリノテカン | |
| ペムブロリズマブ | |
| ニボルマブ | |
| イピリムマブ+ニボルマブ | |
| エンコラフェニブ+セツキシマブ | |
| エンコラフェニブ+ビニメチニブ+セツキシマブ | |
| エヌトレクチニブ | |
| ラロトレクチニブ | |
| イリノテカンを含む治療で不応・不耐となった場合 | |
| FOLFOX+ベバシズマブ | |
| CAPOX+ベバシズマブ | |
| SOX+ベバシズマブ | |
| FOLFOX+セツキシマブ/FOLFOX+パニツムマブ | |
| ペムブロリズマブ | |
| ニボルマブ | |
| イピリムマブ+ニボルマブ | |
| エンコラフェニブ+セツキシマブ | |
| エンコラフェニブ+ビニメチニブ+セツキシマブ | |
| エヌトレクチニブ | |
| ラロトレクチニブ | |
| オキサリプラチンとイリノテカンの両方を含む治療で不応・不耐となった場合 | |
| イリノテカン+セツキシマブ/イリノテカン+パニツムマブ | |
| ペムブロリズマブ | |
| ニボルマブ | |
| イピリムマブ+ニボルマブ | |
| エンコラフェニブ+セツキシマブ | |
| エンコラフェニブ+ビニメチニブ+セツキシマブ | |
| エヌトレクチニブ | |
| ラロトレクチニブ |
| 三次治療 | イリノテカン+セツキシマブ/イリノテカン+パニツムマブ |
|---|---|
| レゴラフェニブ | |
| トリフルリジン・チピラシル | |
| トリフルリジン・チピラシル+ベバシズマブ | |
| ペムブロリズマブ | |
| ニボルマブ | |
| イピリムマブ+ニボルマブ | |
| エンコラフェニブ+セツキシマブ | |
| エンコラフェニブ+ビニメチニブ+セツキシマブ | |
| エヌトレクチニブ | |
| ラロトレクチニブ |
大腸がんに対する併用療法と併用薬
| 併用療法 | 併用薬 |
|---|---|
| FOLFOX療法 | 5-FU+ロイコボリン+オキサリプラチン |
| FOLFIRI療法 | 5-FU+ロイコボリン+イリノテカン |
| FOLFOXIRI療法 | 5-FU+ロイコボリン+イリノテカン+オキサリプラチン |
| CAPOX療法 | カペシタビン+オキサリプラチン |
| SOX療法 | S-1+オキサリプラチン |
大腸がん薬物療法と副作用
薬物療法の副作用は、薬の種類によってさまざまな症状があり、個人差もあります。あらかじめ、医師や薬剤師から副作用の説明を聞き、理解することが大切です。皮膚症状などに対する予防的な処置や、吐き気、嘔吐などをコントロールする薬もあるので、症状があれば、医師や薬剤師に相談しましょう。
| 薬剤(併用療法) | 主な副作用 |
|---|---|
| 5-FU、カペシタビン、S-1 | 下痢、口内炎(粘膜障害)、白血球減少、手足の腫れ、皮膚のしみ、感覚異常、吐き気、食欲低下 |
| FOLFOX療法、CAPOX療法、SOX療法 | しびれ(末梢所運慶障害)、白血球減少、血小板減少、吐き気、下痢、口内炎、脱毛 |
| FOLFIRI療法、S-1+イリノテカン、カペシタビン+イリノテカン療法 | 骨髄抑制、吐き気、下痢、口内炎、脱毛 |
| ベバシズマブ、ラムシルマブ、アフリベルセプトベータ | 高血圧、鼻出血、蛋白尿、消化管穿孔、血栓塞栓症、高血圧緊急症、脳症 |
| セツキシマブ、パニツムマブ | 吹き出物、乾燥、ひび割れなどの皮膚症状 |
参考文献:大腸癌研究会. ”大腸癌治療ガイドライン 医師用 2022年版”.金原出版,2022.

