基礎知識
大腸がんとはどんな病気なのか、種類、症状、統計情報など基礎知識を紹介します。
大腸がんとは
大腸がんは、大腸にできる悪性腫瘍です。良性のポリープ(腺腫)が、がん化するものと、正常な大腸内部の粘膜から直接発生するものがあります。
大腸の構造
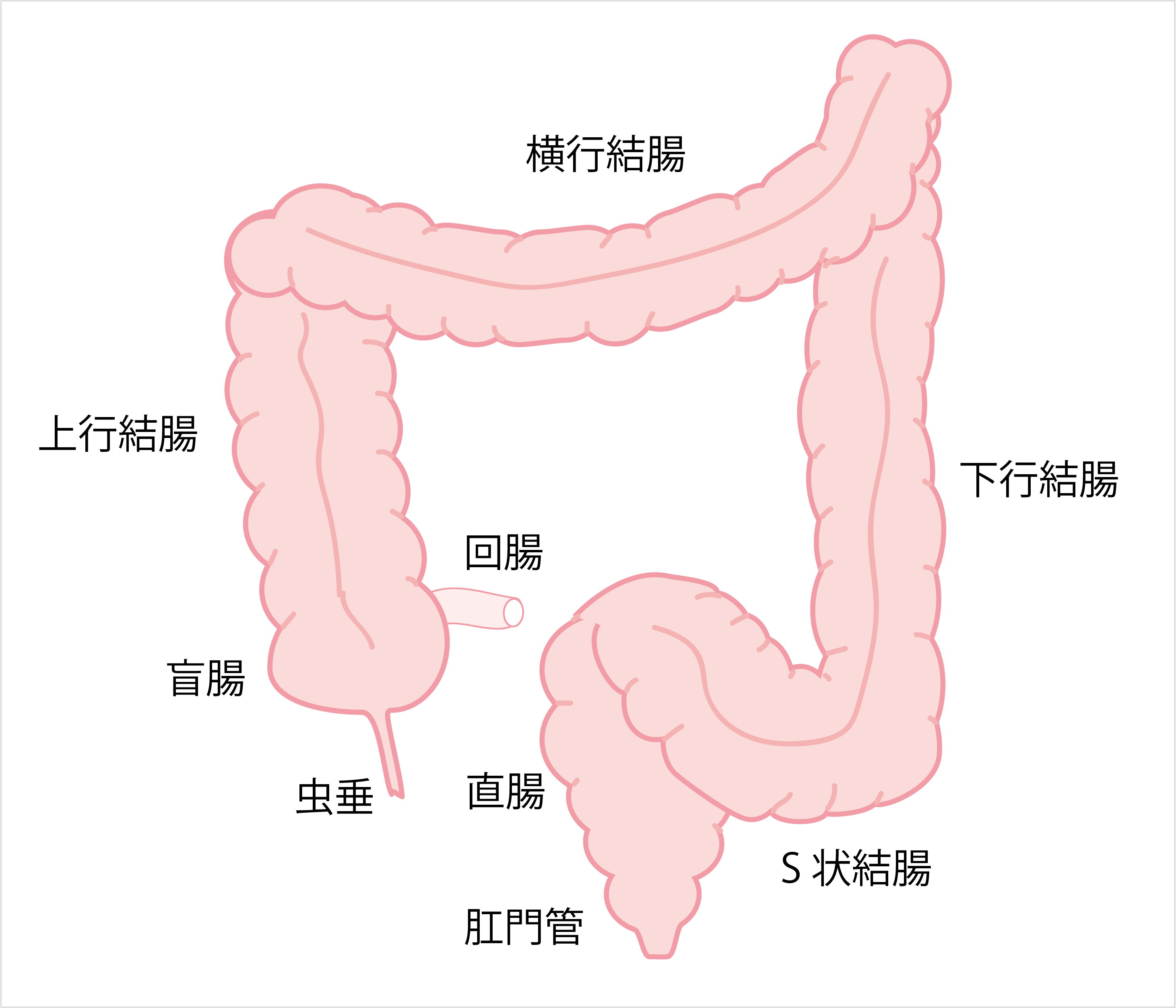
大腸は、小腸から続く約2mの消化管です。小腸側(口側)から「虫垂」、「盲腸」、「結腸」、「直腸S状部」、「直腸」で構成され、括約筋がある肛門管に続きます。
結腸は、盲腸から上に向かう「上行結腸」、左上腹部へ向かう「横行結腸」、S状結腸に向かって下る「下行結腸」、S状のカーブを描く「S状結腸」に区別されています。
さらに、S状結腸と直腸の間は「直腸S状部」、直腸の上部は「上部直腸」、下部は「下部直腸」と区別されます。
大腸の機能
小腸で栄養素が吸収されたあと、大腸で水分が吸収されます。大腸では栄養素の消化や吸収は行われません。大腸を通過することで徐々に水分を吸収された食物の残りは、結腸から直腸に送られる過程で固形の便になります。このときに、水分の吸収が不十分だと軟便や下痢になります。
大腸がんの部位別発生頻度
大腸がんは、それぞれの部位で発生頻度が異なります。日本人では、直腸、S状結腸が多く、次いで上行結腸、直腸S状部、横行結腸、盲腸、下行結腸の順となります。
大腸がんの種類
大腸がんは、がん化した元の細胞の組織の違いによって3種類に分類されます。
- 腺がん
- 扁平上皮がん
- 腺扁平上皮がん
3つのうち、多くは腺がんです。腺がんはさらに6種類に分類されます。
- 乳頭腺がん
- 管状腺がん
- 低分化腺がん
- 粘液がん
- 印環細胞がん
- 髄様がん
大腸がんの原因と予防
大腸がんと生活習慣
日本人のためのがん予防法(科学的根拠に基づく発がん性。がん予防効果の評価とがん予防ガイドライン低減に関する研究 2017年2月第4版)によると、大腸がんの発生原因と生活習慣、身体的特徴には関連があるとされています。
生活習慣
- 喫煙
- 飲酒
- 牛・豚・羊などの赤肉の摂取
- ベーコン・ハム・ソーセージなどの加工肉摂取
身体的な特徴
- 体脂肪率の高い人
- 腹部の肥満
- 高身長
また、家族歴や遺伝子にも関連があるとされています。
家族性大腸腺腫症(FAP)
大腸ポリープが多発する家族性大腸腺腫症(FAP)は、大腸がんの発症につながる遺伝性の疾患です。FAPで発生するポリープは、腺腫といわれるタイプでがん化する可能性があります。ポリープが多発するため、その分大腸がんが発生する可能性が高くなります。
遺伝性大腸がんリンチ症候群
大腸がんの2~3%は、リンチ症候群が原因となる遺伝性のがんです。リンチ症候群の主な原因となるのは、5つの遺伝子(MLH1、MSH2、MSH6、EPCAM、PMS2)と考えられています。両親のどちらかがリンチ症候群だった場合(このいずれかの遺伝子に、リンチ症候群の原因となる変化をどちらかの親が持っていた場合)、子へリンチ症候群が遺伝する確率は50%ですが、リンチ症候群と診断された人が大腸がんになる確率は、生涯で28~75%です。また、リンチ症候群による大腸がんの発症年齢は、一般の大腸がんの好発年齢65歳前後より若く、45歳くらいとされています。リンチ症候群は、大腸がんのほか、子宮内膜がん、腎盂・尿管がん、小腸がんが発症しやすいとされ、日本では胃がんとの関連が高いと報告されています。
大腸がんの予防
大腸がんの予防には、大腸がん発症リスクを高める、喫煙や過度の飲酒、赤肉や加工肉の摂取に気をつけ、禁煙、節度ある飲酒、バランスのいい食事を心掛けることが大切です。
また、大腸がんの発症リスクを下げる要因として
- 食物繊維を含む食品(大腸がんに対して)
- 中~高強度の身体活動(結腸がんに対して)
が報告されています。
そのほか、リスクを下げる可能性がある要因として、
- にんにく
- カルシウムを含む食事(牛乳など)
が挙げられています。
海外では、コーヒーの飲用が、大腸がんの発症リスク低下に関連するという報告がある一方で、日本人を対象とした研究では関連性は認められなかったという報告もあります※。ただし、この研究によると、女性での結腸がんに限り、発症リスクが統計学的に有意に低下していたそうです(1日に1杯未満と1日3杯以上飲むグループを比べると20%低下)。コーヒーの飲用による結腸がんの予防のメカニズムとして、発がん促進作用がある腸内の胆汁酸、炎症、インスリン抵抗性、インスリンの分泌などがコーヒーによって抑えられる可能性が考えられていますが、まだ完全にはわかっていません。また、腸の運動を活発にする作用や、コーヒーに含まれる抗酸化作用をもつポリフェノールやビタミンE、マグネシウム、カリウムなどのミネラルが寄与している可能性も考えられています。
※Kashino I, et al:Int J Cancer Jul 15;143(2),2018 科学的根拠に基づく発がん性・がん予防効果の評価とがん予防ガイドライン提言に関する研究
大腸がんの罹患率と生存率
大腸がんの罹患率
国立がん研究センターがん対策情報センターの最新がん統計によると、2020年にがんで死亡した人は、37万8,385人(男性22万989、女性15万7,396人)でした。
がんで亡くなった人のうち大腸がんで亡くなった人の順位
| 男性 | 3位 |
| 女性 | 1位 |
| 男女合計 | 2位 |
大腸がんの罹患者数
| 男性 | 3位 |
| 女性 | 2位 |
| 男女合計 | 1位 |
となっています。
生涯大腸がんが原因で死亡する確率
| 男性 | 30人に1人(3.3%) |
| 女性 | 37人に1人(2.7%) |
という統計があります(2020年データに基づく)。
2018年の統計によると、新たに大腸がんと診断された人は、男性8万6,414人、女性6万5,840人で、男女ともに40代後半から増え始め、高齢になるほど多くなっていました。
大腸がんの生存率
がんの生存率は、5年生存率と10年生存率の統計がとられています。5年生存率は、がんと診断されてから5年後に生存しているかの割合で、10年生存率は10年後の割合です。
大腸がんの5年生存率
| 男性 | 71.7% |
| 女性 | 71.9% |
(2009~2011年診断例)
結腸がんの10年生存率
| 男性 | 68.9% |
| 女性 | 62.8% |
(2002~2006年診断例)
直腸がんの10年生存率
| 男性 | 60.8% |
| 女性 | 63.2% |
(2002~2006年診断例)
となっています。
この生存率の割合は、早期の患者さんから進行した状態で見つかった大腸がん患者さんまで、全体を含めた割合です。
治療を開始したステージ別の大腸がん患者さんの相対5年生存率
| ステージ1 | 98.8% |
| ステージ2 | 95% |
| ステージ3 | 85.8% |
| ステージ4 | 23.3% |
| 全症例 | 76.8% |
※全国がん(成人病)センター協議会の生存率経堂調査(2011年~2013年症例)による
という統計があります。
このデータをみても明らかなように、より早期に治療を開始した人の方が、5年生存率が高いことがわかります。
※各がんのがん罹患率、生存率の最新情報は、がん情報サービス「がんの統計」をご参照ください。
大腸がんの症状
大腸がんは、早期の段階ではほとんど自覚症状はなく、進行するにしたがって症状がでてきます。
自覚症状には
- 血便
- 下血
- 便が細くなる
- 便が残る感じがする(残便感)
などがあります。
排便に伴う自覚症状が多く、特に便に血が混じる血便や腸内のがんからの出血による赤色の便、もしくは赤黒い便、便の表面に血液が付着した血便が多く現れます。しかし、血便や下血は痔の症状でもみられるため、必ずしも大腸がんの症状ではありませんが、大腸がんの早期発見のために、消化器科や肛門科など専門の病院を受診し、検査を受けることが大切です。
がんが進行すると、
- 貧血
- 便秘や下痢
- お腹が張る
といった症状も出てきます。
貧血は慢性的な出血によるものです。また、腫瘍が大きくなり腸が狭くなることで便秘や下痢を繰り返したり、おなかが張るといった症状が出ます。
さらに進行すると
- 便が出なくなる
- 腹痛
- 嘔吐
などの症状がでてきます。
腫瘍で腸が詰まった状態になり食物や水分の流れが悪くなると、腸閉塞になって便が出なくなり、そのため腹痛や嘔吐といった症状が出ます。
大腸がんの検診
大腸がんの症状には、肛門からの出血、便が細くなる、便秘と下痢を繰り返すなどがありますが、こうした症状はある程度進行してから起こる症状で、早期の大腸がんではあまり自覚できる症状はありません。大腸がんは、早期に発見し早期に適切な治療を受けることで治る可能性が高くなるため、定期的に検診を受けることが大切です。
大腸がん検診は主に
- 問診
- 便潜血検査
が行われます。
問診
問診は、自覚症状や既往歴、家族の病歴などを確認するもので、診断の際の判断材料として行われます。
便潜血検査
便潜血検査は、便の中に大腸がんの表面からの出血が含まれていないかを調べる、安全で簡単な検査です。40歳以上の男女に対し年に1回受けることが推奨されている一般的な検査です。欧米では、3日法といわれる化学法で行われていますが、日本では主に2日法といわれる免疫法が行われています。大腸がんからの出血は、常に起こっているとは限らないため2日分の便を調べます。免疫法は、ヒトの血液にだけ反応する検査で、食事や薬などの制限なく行うことができます。便潜血検査で陽性となった場合は、精密検査として大腸内視鏡検査などが行われます。
参考文献:大腸癌研究会. ”大腸癌治療ガイドライン 医師用 2022年版”.金原出版,2022.
全国がんセンター協議会 全がん協生存率調査
国立がん研究センターがん情報サービス.がん登録・統計.最新がん統計
日本人のためのがん予防法(科学的根拠に基づく発がん性。がん予防効果の評価とがん予防ガイドライン低減に関する研究 2017年2月第4版)

