子宮体がんの検査・診断
子宮体がんの疑いが…となったら、どんな検査を受け診断が行われるのかを紹介します。
子宮体がんの初期検査
閉経前の月経期以外の不正出血や月経期の出血増加などは、卵巣機能不全や子宮筋腫の可能性もありますが、子宮体がんも念頭に置いた診察が行われます。閉経後の不正出血は、強く子宮体がんが疑われる症状の1つです。妊娠や出産の経験のない女性、肥満、高血圧、糖尿病は、子宮体がんのリスク因子のため、不正出血がないかなど注意深い問診が行われます。また、内診を行うことで子宮体部に大きなしこりがないかを調べます。
子宮体がんでは、子宮内膜の厚みが増すため膣内から行う「経腟超音波検査」が行われることもあります。痛みが少ない検査のため、スクリーニング検査としては有効ですが、閉経前や早期のがんの発見が難しいという問題があります。
子宮体がんの精密検査
子宮体がんの疑いとなった場合「細胞診」が行われ、細胞診で異常があった場合は「組織診」が行われます。
細胞診
子宮体がんの疑いがあった場合、膣から子宮内部に細いスプーンやブラシ状の専用器具を挿入し、子宮内膜を擦って細胞を採取します。採取した細胞を顕微鏡で観察することで、異常な細胞がないかを調べる検査が細胞診です。
組織診
組織診は、子宮体がんの確定診断を目的とした検査です。細いスプーンやチューブ状の専用器具を挿入し、がんが疑われる子宮内膜から小さな組織を切り取り顕微鏡で組織の状態を調べます。子宮内膜増殖症との判別が難しい場合は、麻酔をして、子宮内膜全面掻把が行われることもあります。
この検査では、「がんかどうか」を確定するとともに、子宮体がんの組織型と悪性度も調べます。
子宮体がんの治療方針を決める検査
子宮体がんと診断されたら、治療方針を決定するためにがんの広がりを調べる検査が行われます。主な検査は、以下の通りです。
- CT/MRI検査
- PET-CT検査
- 腫瘍マーカー検査
- 術前検査
CT/MRI検査
CT検査はX線、MRI検査は磁気をつかって、転移や周辺臓器へのがんの広がりを調べる画像検査です。MRI検査は、骨盤内の病変をみつけやすく、CT検査は広い範囲を調べやすいため、遠隔臓器への転移やリンパ節の転移を調べるために行われます。
PET検査
PET検査は、がん細胞に取り込まれる造影剤を使って、がんの広がりを調べる検査です。リンパ節や遠隔転移、再発や治療効果を調べるために行われることがあります。
腫瘍マーカー検査
子宮体がんでは、治療前に確定診断が行われていないことが多いため、画像診断に加え腫瘍マーカーによる検査が重要です。子宮体がんの腫瘍マーカーとして「CA125」「CA19-9 」「CEA」などが有用とされています。
術前検査
子宮体がんは、画像検査などで推定されるステージに従い、多くの患者さんで手術が行われます。手術によりがんの広がりを確認し、病理検査が行われステージ分類や再発リスク分類が行われます。そのため、術前に手術可能かどうかを確認するための血液検査、生化学検査、心電図、胸部X線検査などが行われます。生化学検査は、血液や尿などから採取した成分の異常を調べる検査です。
子宮体がんの診断
組織検査で子宮体がんと診断された場合、CTやMRI検査など画像検査によりがんの広がりを調べます。子宮体部に限局しているか、または、子宮頸部への浸潤、リンパ節への転移、骨盤外への進展、遠隔転移などがあるかを調べ、がんの進展度(ステージ)を推測します。推測したステージをもとに手術が第一選択として行われた場合、手術で摘出した病変の組織検査、腹腔内へのがんの広がりを確認することでステージ分類や再発リスク分類が行われ、最終的な治療方針が決定されます。そのため、推定されたステージと、手術後に決定されたステージが異なることがあります。手術で決定されたステージ分類は、「手術進行期分類」といいます。
子宮体がんのステージ分類
子宮体がんのステージは、病変の大きさや浸潤の程度(T分類)、リンパ節への転移(N分類)、遠隔部位への転移(M分類)を総合的に判断して決定されます。
- T:病変の大きさや浸潤の程度
- N:病変周辺にあるリンパ節への転移
- M:遠隔部位への転移の有無
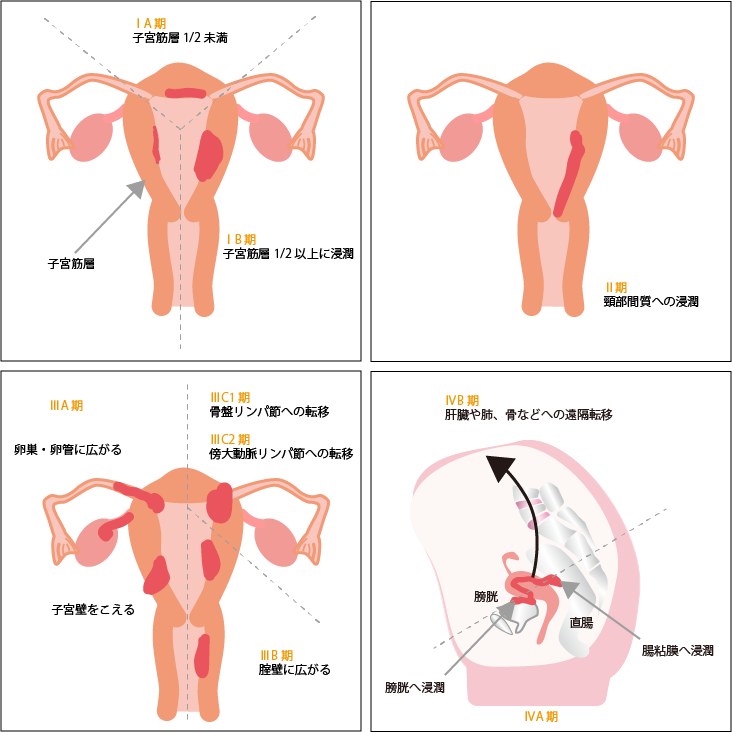
ステージは、1~4で分類され、ステージ1はAとBに、ステージ3は、A、B、Cの3つにステージ3Cはさらに、3C1と3C2に詳細に分類されます。ステージ4は、遠隔転移の状況によりAとBに分類されます。
子宮体がんの手術進行期分類
| ステージ1 | ||
|---|---|---|
| がんが子宮体部に限局するもの | ||
| 1A | がんが子宮筋層1/2未満のもの | |
| 1B | がんが子宮筋層1/2以上のもの | |
| ステージ2 | ||
| がんが頸部間質に浸潤するが、子宮を超えていないもの※ | ||
| ステージ3 | ||
| がんが子宮外に広がるが、骨盤腔を超えていないもの、または骨盤内や傍大動脈周辺のリンパ節へ広がるもの | ||
| 3A | 子宮漿膜ならびに/あるいは付属器を侵すもの | |
| 3B | 腟ならびに/あるいは子宮傍組織へ広がるもの | |
| 3C | 骨盤リンパ節ならびに/あるいは傍大動脈リンパ節転移のあるもの | |
| 3C1 | 骨盤リンパ節転移があるもの | |
| 3C2 | 骨盤リンパ節への転移の有無にかかわらず、傍大動脈リンパ節転移があるもの | |
| ステージ4 | ||
| がんが骨盤腔を超えているか、明らかに膀胱ならびに/あるいは腸粘膜を侵すもの、ならびに/あるいは遠隔転移のあるもの | ||
| 4A | 膀胱ならびに/あるいは腸粘膜浸潤のあるもの | |
| 4B | 腹腔内ならびに/あるいは足の付け根(鼠径部)リンパ節転移を含む遠隔転移のあるもの | |
※頸管腺浸潤のみはステージ2ではなくステージ1とする
出典:日本産科婦人科学会・日本病理学会編「子宮体癌取扱い規約 病理編 第5版(2022年)6.進行期分類(日産婦 2011,FIGO2008)より作成
子宮体がんの再発リスク分類
手術後の治療方針は、がん細胞の組織型や悪性度、がんの広がりにより決定される再発リスクを予測して決められます。
組織型は。「類内膜がん」「漿液性がん」「明細胞がん」の3つに分類されます。類内膜がんは、「高分化型」「中分化型」「低分化型」の3つのタイプで分けられ、それぞれの悪性度は高分化型「低(G1)」、中分化型「中(G2)」低分化型「高(G3)」です。
がんの浸潤の程度は、筋層への浸潤の有無、脈管侵襲の有無、子宮頸部への浸潤、子宮外への進展などで区別されます。
がんの組織型・悪性度、がんの広がりにより、再発リスクを予測し、治療方針が決定されます。
子宮体がん術後再発リスク分類
| 筋層浸潤 なし | 筋層浸潤 あり(<1/2) | 脈管侵襲 あり | 筋層浸潤 あり(1/2≦) | 頸部間質 浸潤あり | 子宮外病変※ あり | |
|---|---|---|---|---|---|---|
| 類内膜がん G1/G2 | ||||||
| 類内膜がん G3 | ||||||
| 漿液性がん 明細胞がん G1/G2 |
■再発低リスク
■再発中リスク
■再発高リスク
※付属器,腟壁,基靱帯,リンパ節,膀胱,直腸,腹腔内・遠隔転移(子宮漿膜進展含む)
出典:日本婦人科腫瘍学会編.子宮体がん治療ガイドライン2023年版.フローチャート4.子宮体癌術後再発リスク分類より作成
参考文献
日本婦人科腫瘍学会編.子宮体がん治療ガイドライン2023年版.金原出版
日本産科婦人科学会・日本病理学会編.子宮体癌取扱い規約 病理編 2022年12月第5版. 金原出版
日本臨床検査医学会ガイドライン作成委員会 臨床検査のガイドライン2018

