直腸がんの「術前化学放射線療法」治療の進め方は?治療後の経過は?

- 渡邉聡明(わたなべ・としあき)先生
- 東京大学医学部附属病院 副院長 大腸・肛門外科科長・教授
1957年長野県生まれ。85年東京大学医学部医学科卒業。同年、同大附属病院第一外科医員、93年国立がんセンター中央病院大腸外科チーフレジデントなどを経て、97年東京大学医学部腫瘍外科助手、98年同講師、99年同助教授。2006年より帝京大学医学部外科教授に就任、11年同主任教授。12年1月より東京大学腫瘍外科客員教授、同年4月より現職。主な役職に、日本外科学会代議員・専門医、日本消化器外科学会評議員・専門医・消化器がん外科治療認定医、日本大腸肛門病学会評議員・専門医ほか。
本記事は、株式会社法研が2012年6月26日に発行した「名医が語る最新・最良の治療 大腸がん」より許諾を得て転載しています。
大腸がんの治療に関する最新情報は、「大腸がんを知る」をご参照ください。
抗がん薬と放射線で根治と機能温存の可能性を高める
手術の前に抗がん薬と放射線を用いて、直腸がんの局所再発を予防する方法です。骨盤内臓器にかかわる神経を損なわずに根治率を高めます。対象となるのはステージII~IIIの直腸がんの患者さんです。
直腸がんにおける化学放射線療法の位置づけ
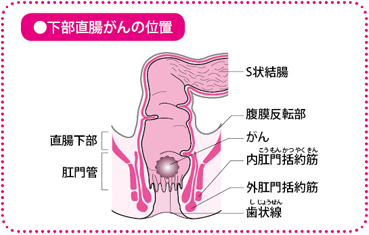
抗がん薬と放射線を組み合わせて手術前に行う集学的治療を、「術前化学放射線療法(CRT)」といいます。肛門(こうもん)に近い下部直腸の進行がんに対して実施します。
直腸がんの根治を狙うには、手術が基本となります。現在、手術単独で行うのが、わが国の標準治療になっています。
これに対し、術前化学放射線療法は、直腸がんで最も問題となる骨盤内の局所再発の予防と、後述する機能温存、その両方が期待できる治療として、取り入れる医療機関が増えてきています。
●化学放射線療法の特徴
| ・化学療法と放射線療法を組み合わせた治療法 |
| ・直腸進行がん(特に下部直腸)が対象 |
| ・骨盤内の局所再発を抑える |
| ・がんを小さくし手術しやすくする |
| ・欧米では標準治療だが、日本で行っているところはまだ多くない |
手術による側方郭清は機能障害のリスクが高い
わが国で一般的に行われている直腸がん手術は、「直腸間膜全切除術(TME)」+「側方郭清」です。わかりやすくいうと、がんのある直腸と、周辺にあるリンパ節と脂肪を含む腸間膜を一緒に切除するのが直腸固有間膜全切除術、付属リンパ節だけでなく腸間膜の外にある側方リンパ節も根こそぎ取ってしまうのが、側方郭清です。
リンパ節を徹底的に切除するのは、直腸がんは結腸がんと比べて局所再発のリスクが高いためです。その割合をみると、結腸がんの局所再発のリスクは1.9%なのに対し、直腸がんの局所再発リスクは7.6%と実に4倍にもなります。
大腸は1.5~2mと長い臓器ですが、大半が結腸で、直腸は約15cmしかありません。また結腸が腸間膜にぶら下がった広い腹腔(ふくくう)内にあり、付属リンパ節を取るだけでがんの取り残しが少なくなるのに比べ、直腸は狭い骨盤の中にあって、膀胱(ぼうこう)や生殖器に隣接しており、さらに排尿、排便、性機能(射精や勃起(ぼっき)など)にかかわる自律神経系や排便機能をつかさどる肛門括約筋(かつやくきん)なども密接して存在しています。がんを取り残してしまう可能性があるうえ、手術で自律神経系が損傷を受けると、重い合併症(排尿障害・排便障害・勃起障害・射精障害など)がおこってしまいます。
側方郭清によって根治率は高まりますが、がんが根治しても、重い合併症によってQOL(生活の質)が低下したまま生活を続けるのは、患者さんにとってはとてもつらいことです。
だからこそ、外科医は機能温存とがんの完全切除の両立を試みるわけですが、神経を傷つけずに残して、かつ、リンパ節を残さず切除するには高度な技術が必要です。機能を温存しようとするとリンパ節の切除が甘くなり、奥まで切除しようとすると神経を傷つけかねない――。このジレンマはほとんどの外科医が感じていることです。
術前化学放射線療法の有効性は確認されている
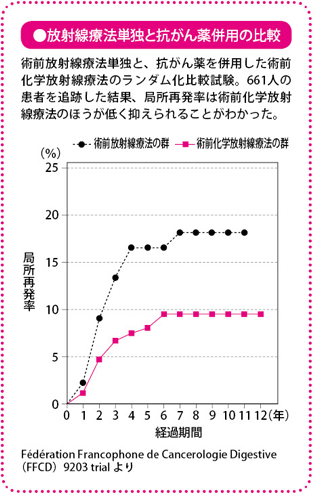
術前化学放射線療法では、側方郭清を行わずに、手術前に抗がん薬による化学療法と放射線照射をすることで、見えないがん細胞を攻撃し、リンパ節転移を防ぎます。抗がん薬と放射線との作用が側方郭清と同等の効果をもたらすため、手術は直腸固有間膜全切除術だけで済みます。
こうした方法は欧米ではスタンダードな治療として行われています(アメリカでは主に手術後に化学放射線療法を行う)。欧米は日本より手術成績がよくないこともあって、補助的な療法が発達してきました。
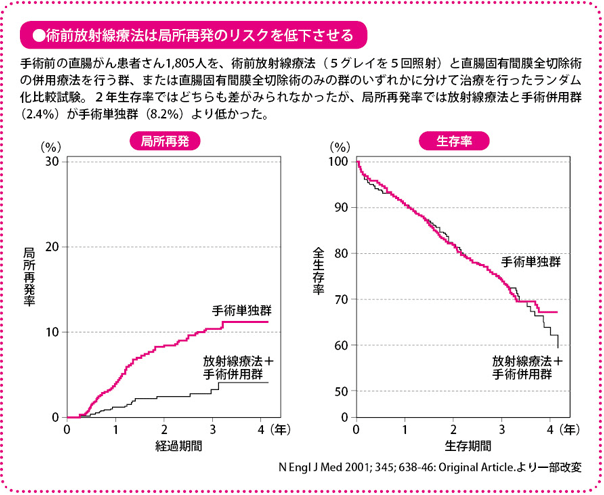
術前化学放射線療法の有効性については、スウェーデンやオランダで大規模な臨床試験により検証されており、手術+放射線併用群は手術単独に比べて局所再発を抑えることが確かめられています。この試験では放射線療法だけが対象でしたが、放射線単独と抗がん薬を併用したグループで検証したフランスの研究では、抗がん薬を併用したグループで局所再発率が低下していました。
腹腔鏡下手術の普及で採用する医療機関が増加
こうした結果を踏まえ、日本でも手術の精度の高さはそのままに、術前化学放射線療法を取り入れる医療機関が出はじめ、特に2000年代に入って増えています。
わが国の場合、術前化学放射線療法が増えてきた背景には、腹腔鏡下手術の普及が挙げられます。腹腔鏡下手術はおなかにあけた小さな孔(あな)(ポート)から手術器具を入れて、おなかの中で治療します。この手術で側方郭清まで行うのは手技的に難しいとされ、時間もかかるため、これを行っている医療機関はそれほど多くありません。その代わりに術前化学放射線療法を取り入れようという動きが増えはじめました。それによって、進行直腸がんに対して腹腔鏡下手術を行っても、より確実に神経を温存でき、QOLの維持とともに根治率を確保できるようになってきています。
術前に行うことで合併症を軽減する
また、最近では放射線の照射範囲をピンポイントで狙えるようになってきたことも、術前の放射線療法が普及してきた一因でしょう。以前は直腸の周囲だけに照射するのが難しく、まわりの小腸や膀胱などにも放射線が当たってしまい、それにより機能障害などの合併症が出る例も少なくありませんでした。今はCTやX線の画像による、照射前の治療計画も細かくなされるようになり、ピンポイントでの照射が可能になりました。そのため重い合併症をおこすことなく放射線療法を行えるようになりました。
放射線療法を手術後ではなく手術前に行うのは、局所再発の予防に加え、がんが小さくなる効果も期待されるので、手術の切除範囲が狭められるという可能性もあるからです。
術前化学放射線療法のメリットとデメリット
こうした局所再発を抑えることと、自律神経を損なわずに、排尿・性機能などを温存できることが、術前化学放射線療法の何より大きなメリットといえます。
また、患者さんによっては肛門を残せるようになったという報告もみられます。昨今は肛門温存手術の進展が著しいですが、それでも場所によっては永久人工肛門を造設する必要が出てきます。手術前に放射線を照射することでがんが小さくなり、それにより肛門が残せる可能性が出てくる場合もあります。
私自身もそうした患者さんをみてきています。ただ、この治療をしたからといって100%肛門を残せるというわけではなく、それを目的とする治療ではないことはあらかじめ患者さんに理解いただいています。
一方のデメリットですが、一つは手術前の治療に時間をとられてしまうこと、費用が余計にかかることです。抗がん薬や放射線の副作用もあります。放射線では照射中はまったく痛みも熱さも感じませんが、しばらくすると合併症が出てくることがあります。
放射線を照射した部分の組織は引きつったり、癒着(組織どうしがくっつくこと)をおこしたりするため、がんを切除するときに剥離(はくり)しにくくなることがあります。通常より手術が難しくなるといわれており、術前化学放射線療法を行う場合、その療法に慣れ、手術に習熟した外科医が担当する必要があります。
●メリットとデメリット
メリット| 骨盤内局所再発を予防 |
| 肛門(こうもん)機能の温存 |
| 手術まで時間がかかる |
| 抗がん薬や放射線による副作用 |
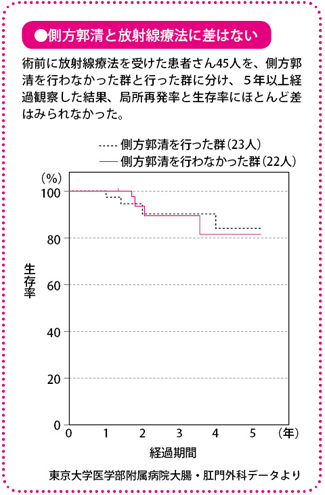
側方郭清の意味について正しく検証を
実はわが国では直腸がんの治療について、完全には標準化されておらず、さまざまな試みが医療機関ごとに行われています。術前化学放射線療法もその一つです。
何より、日本においては側方郭清、つまり側方のリンパ節を切除することのよしあし(生存率の延び)については、いまだに結論が出ていません。
だからこそ、合併症のリスクも、体への負担も側方郭清に比べて少ない術前化学放射線療法は、わが国ではもっと普及していくべきと考える人もいます。
さらに、その患者さんに放射線療法が必要かどうか、どんな薬が最も有効なのかなどが、もう少し具体的になれば、排尿・排便機能、性機能に余計なダメージを受けることなく効果的な治療を行うことができます。
今後はこうした個別化治療も含めて、術前化学放射線療法のあり方を考えていくことが必要です。
治療の進め方は?
まず放射線照射と抗がん薬治療を同じタイミングで行います。
この治療を28回行ったら、約6週間の期間をあけたあと腹腔鏡下手術をします。
ステージIIかIIIの肛門に近い下部直腸の進行がんが対象
手術に対する補助療法を昔から取り入れていたヨーロッパでは、1990年代から2000年代初期にかけて、放射線療法が単独で行われ、その後、抗がん薬を加えた化学放射線療法へ移行しています。
当施設では20年以上前から術前の補助療法を行っていますが、当初は放射線照射のみで、2000年初頭から抗がん薬を組み合わせた化学放射線療法を始めました。放射線はリニアックという治療装置を用いて照射しており、抗がん薬は基本的に内服のものを用いています。
大腸がんの抗がん薬については昨今、次々と新しいものが登場しています。そのため、手術前に使う抗がん薬について、より効果が高く副作用の少ないものを使うための臨床試験が始まっています。
現在進んでいるのは、SOX(ソックス)療法の臨床試験です。SOX療法とは、テガフール・ギメラシル・オテラシルカリウム配合剤とオキサリプラチンの併用療法のことで、現在は第二相試験といって、どのくらいの量を使うのがいいのかを検証している最中です。
治療の対象となる患者さんは、『大腸癌(がん)治療ガイドライン(2010年版)』では、「深達度が漿膜(しょうまく)下層や外膜よりがんが広がっている場合、あるいはリンパ節転移が疑われる場合」となっています。
当施設では、ほかの臓器への浸潤(しんじゅん)や、遠隔転移がみられない肛門に近い下部直腸の進行がんの患者さんを対象としています。具体的にはステージII、IIIの患者さんです。
放射線と抗がん薬から始め約6週間後に手術
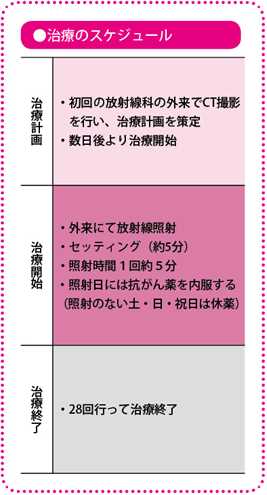
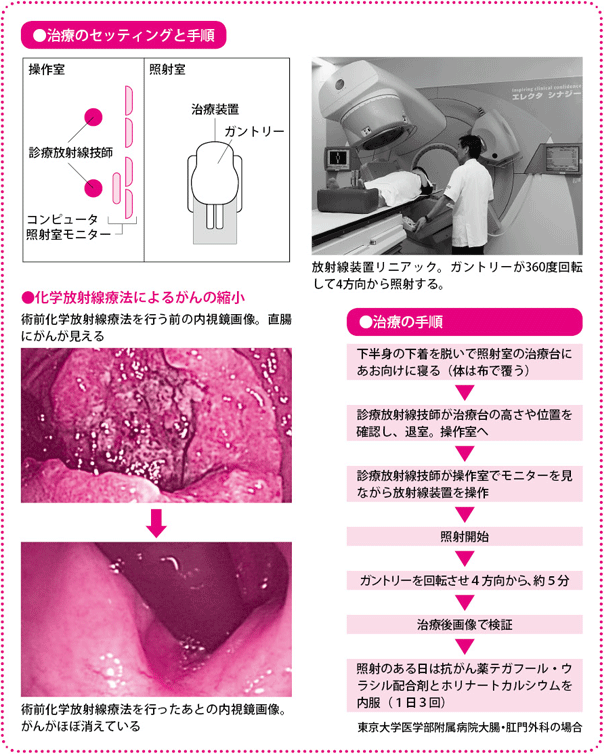
具体的な治療の流れとしては、患者さんの全身状態やがんの進行度などを詳しく検査したうえで治療計画を立て、まず放射線療法と抗がん薬による化学療法を始めます。それが終わった段階で、手術をすることになります。当施設では、手術は基本的に腹腔鏡下手術で行っています。
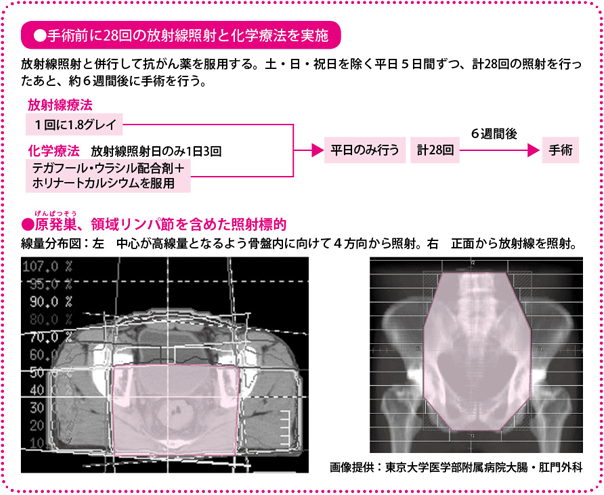
放射線療法は1回1.8グレイ(人体が受ける放射線のエネルギー量の単位:線量)の照射を、原則、月曜日から金曜日の週に5回行います。土・日と祝日は、照射を行いません。照射回数は合計28回、50.4グレイを照射し、治療は終了となります。
照射場所は直腸間膜のほか、内腸骨リンパ節、閉鎖リンパ節、仙骨前リンパ節といった側方リンパ節です。事前に撮影したX線やCTで得られた画像をもとに放射線を照射する場所を確認し、体表に印をつけて(マーキング)照射します。照射時間は5分程度と短いのですが、事前のセッティングに時間がかかり、あわせて10分ほどになります。
抗がん薬は、内服薬のテガフール・ウラシル配合剤とホリナートカルシウムの2剤を用います。放射線の照射を行う日だけ1日3回服用します。照射のない土・日・祝日は休薬します。
術前化学放射線療法が終わると、その約6週間後に低位前方切除術、あるいは超低位前方切除術をします。このタイミングがいちばん放射線の効果が出ているときだと考えられ、この時期に手術を行っています。
抗がん薬の種類や投与法 治療の個別化に期待
現在、化学放射線療法で世界中が関心をもっているのは、放射線と組み合わせる抗がん薬の種類です。オキサリプラチンのような切れ味のある抗がん薬、あるいは、分子標的薬など新しいタイプの抗がん薬、それらのどの薬が最も効果が高いのか。また、複数の抗がん薬を組み合わせたほうが、効果が高まるのか。いろいろな検討が試みられています。
同時に、患者さんの年齢や体質によっても効果の程度が変わってくるかもしれないとの推論もあり、患者さんごとに有効性が得られる治療法は違ってくる可能性もあります。
術前化学放射線療法も含め、大腸がんの治療法は、今後、ますます個別化の方向に進んでいくのではないかと考えています。
治療後の経過は?
放射線照射の影響で、手術の傷口の治りが悪くなることがあります。
時間を経て現れる放射線の合併症があるため、定期的な検査が必要です。
200人以上に治療 治療効果も高い
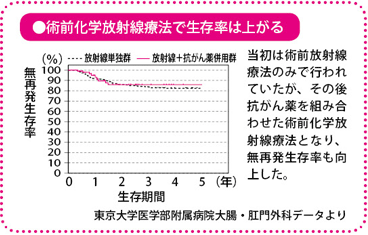
当施設では、20年以上前から、術前化学放射線療法を進行直腸がんの治療に取り入れていて、すでに200人以上の人がこの治療を受けています。
前にも述べたように、手術前に化学放射線療法をするということは、約3カ月間、手術までの時間が先送りになります。また、放射線を照射したことにより、組織がダメージを受けているため、傷の治りが通常の手術よりも遅くなることがあります。
ただ、そうしたリスクをもってしても、機能温存と局所再発予防というメリットを考えれば、有用性の高い治療です。
生存率でみると、術前化学放射線療法を行うと局所再発率は下がりますが、今のところ生存率が上がっているという研究は一つしかありません。局所再発がなくなるわけですから、根治率が向上するとは考えられるのですが、先のヨーロッパの比較試験などでは、手術単独と比較した場合、生存率では治療成績に差が出ていないのです。
私としては、生存率を改善する可能性はあるけれど、それを十分に検証するだけの臨床試験がいまだに行われていないことが問題ではないかと思っています。
仮に長期的な成績が手術と変わらないとしても、患者さんのQOLが損なわれないという意味からすれば、日本でもさらに普及することが望まれる治療だと考えています。
副作用は放射線と薬によるものがある
合併症(副作用)は放射線によるものと、抗がん薬によるものがあります。
放射線療法の合併症としては、肛門や下肢の症状が挙げられます。ただ、照射する部位や線量、照射時間、患者さんの年齢や全身状態によって出方や程度は変わります。
おこりやすいのは、肛門痛や下血、血尿、頻尿、排尿時痛、皮膚炎などで、食欲不振や倦怠(けんたい)感、白血球減少などもおこることがあります。治療中におこる皮膚炎は、かいたり、こすったりしないように注意します。
普通はこうした合併症は治療が終了すると2~4週間で改善しますが、数カ月、数年たってから腸管や膀胱に出血や炎症がおこることもあるので、定期的な検査が大切です。
一方、抗がん薬の副作用としては、全身倦怠感や貧血、白血球減少、吐き気・嘔吐(おうと)、食欲不振、下痢などが挙げられます。これも治療中や治療後しばらく続きますが、やがておさまります。
●放射線療法に伴う合併症
| 肛門痛 | 皮膚炎 |
| 下血 | 食欲不振 |
| 血尿 | 倦怠(けんたい)感 |
| 頻尿 | 白血球減少 |
| 排尿時痛 | 期間をおいての出血や炎症など |
放射線療法が効きやすい人と効きにくい人がいる

術前化学放射線療法について、最近、特に注目していることがあります。それは放射線の有効性が高い(感受性の高い)患者さんと、そうでない患者さんがいるということです。
そこで、私たちは放射線療法の前に遺伝子検査で有効性を予測できないかという検討を始めています。がん細胞にある約5万種類の遺伝子のうち、放射線に対する感受性に関連する遺伝子が33種類あることがわかってきました。内視鏡検査のときに採取したがんの組織を用いて、約5万種類の遺伝子を検査し、感受性があるかどうかを調べます。その結果から効く人を予測します。まだ研究段階ですが、今後も検討を続けることで、一般的な検査として患者さんが受けられるようにできればと思っています。
そのほか、放射線療法の効果を予測する方法として、患者さんの体質や生理的特徴などがかかわっているのではないかという考え方もあります。これが解明されれば、かなり画期的な発見といえます。そこで、私たちは、その一つの具体的なアプローチとして、患者さんの血液のリンパ球数や白血球数から予測できるのではないかという研究を進めているところです。
がん細胞の側の遺伝子という条件のうえに、さらに患者さんのもつ条件を加えて、効果の予測がより正確にできるようになれば、今よりもきめの細かい治療戦略が立てられるようになります。個別化治療を推進する研究として、期待をもって取り組んでいます。

