小細胞肺がんの治療、限局型の治療の進め方は?進展型の治療の進め方は?

- 大江裕一郎(おおえ・ゆういちろう)先生
- 国立がん研究センター東病院
副院長 呼吸器内科 呼吸器内科長
1959年東京都生まれ。84年東京慈恵会医科大学卒業。同大第二内科入局、87~88年国立がんセンター病院および同研究所にて研修。89年国立がんセンター病院外来部、同センター東病院外来部、同センター中央病院特殊病棟部などを経て、2010年より現職、11年副院長併任。
本記事は、株式会社法研が2012年3月24日に発行した「名医が語る最新・最良の治療 肺がん」より許諾を得て転載しています。
肺がんの治療に関する最新情報は、「肺がんを知る」をご参照ください。
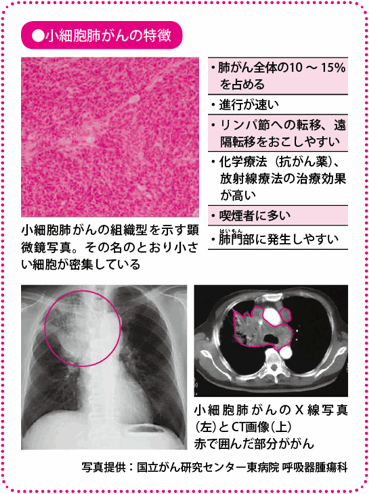
肺がん全体の10~15%を占めるがん。抗がん薬による全身療法が治療の中心
小細胞肺がんは、肺がんのなかでも進行が速く、転移しやすいものの、抗がん薬や放射線療法による治療効果が高いがんです。
大きく2つの病期に分けて治療方針が決定されます。
一連の検査・診断により組織型・病期を確定する
肺がんが疑われたら、がんであることの確定と、病気の進行程度(病期)やがんのタイプ(組織型)を調べるために、画像検査をはじめとするいくつかの検査を行います。
それらの検査で得られた情報を基に、肺がんは、小細胞肺がんと非小細胞肺がん(腺(せん)がん、扁平上皮(へんぺいじょうひ)がん、大細胞がんなど)の組織型に分類されます。組織型に加えて、がんの広がりぐあい・進行度(病期)を判定、考慮し、治療法が検討されます。
小細胞肺がんは、肺がん全体のおよそ10~15%を占めるがんで、喫煙とのかかわりが非常に強くみられます。また、進行するスピードが速いために、早期の発見がなかなか難しいがんです。タバコとの密接な関連が指摘されているだけに、喫煙歴が長いなどリスクの高い人は、ただちに禁煙することが勧められます。
進行が速く厄介ながん、しかし治療の効果は大きい
小細胞肺がんは、細胞分裂のスピードが非常に速いのが特徴で、進行が速く、転移しやすいがんです。みつかったときには、病気がかなり進んでいるということが少なくありません。
しかし、一方で、細胞分裂が活発であるという性格は、抗がん薬や放射線に対する反応がよいということにつながります。これは、抗がん薬や放射線が、活発に分裂を繰り返す細胞に対してより強く働きかけるためです。
そこで、幸いにも早い時期にみつかった小細胞肺がんの場合、初期に適切な治療を行えば、ほかのタイプの肺がんより、むしろ高い効果が得られ(治療感受性が高いといいます)、がんが縮小するだけでなく、なかにはがんがほとんど消えてしまう患者さんもいます。
治療の柱は抗がん薬による全身療法
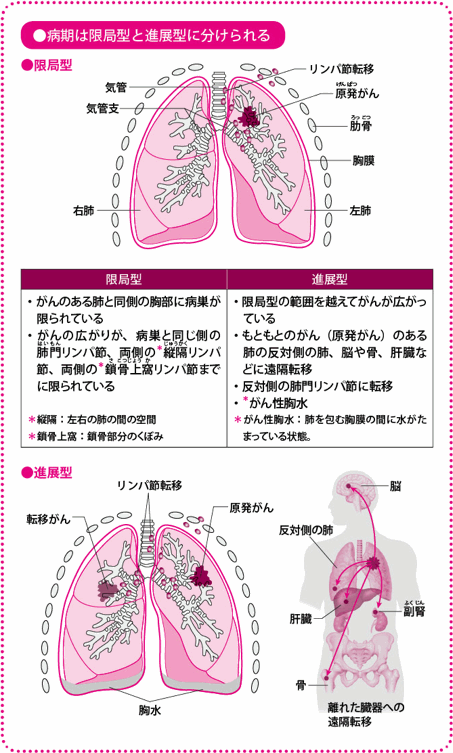
小細胞肺がんの場合、治療方針を決めるにあたっては、病期を限局型と進展型の2つに分けます(非小細胞肺がん同様、I~IV期の分類を用いることもあります)。

2つの病期を簡単に説明すると、限局型は、がんが一方の肺にとどまっているもの、進展型はもう一方の肺や、遠くの臓器に転移がみられるものです。
ただし、進行が速いがんであるだけに、画像検査などでは局所にとどまっている限局型であっても、目に見えない転移が全身のどこかに隠れている可能性は否定できません。そこで、小細胞肺がんに対する治療の柱は、化学療法(抗がん薬による全身療法)になります。
化学療法を基本に、限局型であれば、放射線療法を組み合わせます。
進展型では、照射範囲が広くなり正常な肺への影響が大きすぎるため、放射線療法を行うことはできず、化学療法のみで治療します。
また、肺がんがごく早期(I期)にみつかった場合には、まず手術を行い、その後に化学療法を加えます。近年、CTによる画像検査の精度が上がってきたことで、かなり小さくてもあやしい影をみつけられるようになっています。その結果、画像上、がんであることが非常に強く疑われるときには、組織型を判別する検査を経ずに、まず、手術を行うことがあります。この場合は手術後に、摘出した病巣に対して病理検査を行い、組織型を確定させることになります。
このように、小細胞肺がんが手術可能な場合というのには、事前に小細胞肺がんであるかどうか確認されていたわけではなく、手術後に小細胞肺がんであることがわかったという例も多くあります。
では、それぞれの具体的な治療の進め方をみてみましょう。
限局型の治療の進め方は?
シスプラチンとエトポシドによる化学療法に、放射線療法を組み合わせます。
その後、予防的全脳照射を加えるのが、限局型に対する標準治療です。
肺の状態などから可能であれば放射線照射も
限局型の小細胞肺がんに対しては、2種類の抗がん薬の併用療法に放射線療法を組み合わせます。ただし、放射線療法を行えるかどうかは、患者さんの肺の状態やがんの広がりぐあいを見極めて判断します。
小細胞肺がんは、喫煙者に多いという特徴があります。そのため、タバコの影響によって、肺が非常に傷んでおり、肺線維(せんい)症や間質性肺炎(肺が線維化してかたく縮み、呼吸機能が損なわれる肺炎)をおこしている患者さんも多くみられます。そうした状態の患者さんの肺に放射線を当てると、肺の損傷がさらに進んで症状が悪化し、命にかかわることもあります。放射線照射を加えれば、がんに対しての効果が確実に高まることは期待できますが、肺や全身状態を考慮し、患者さん本人へのダメージが大きすぎると判断される場合は、放射線療法は行わず、化学療法だけを行うことになります。
放射線療法との相性により抗がん薬を選択

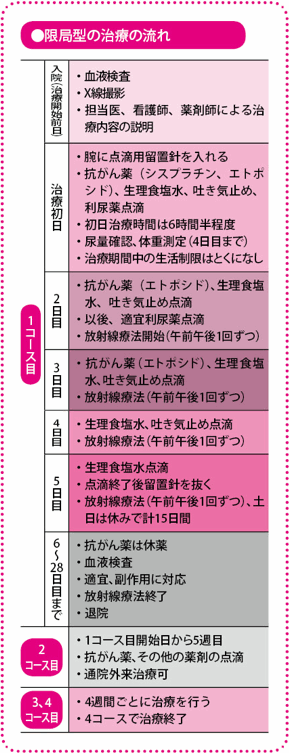
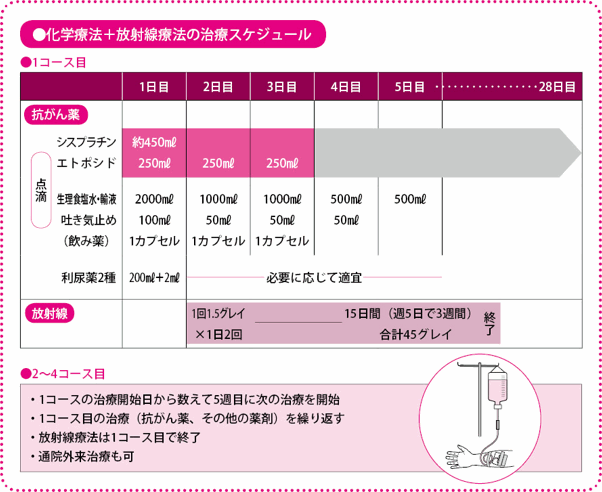
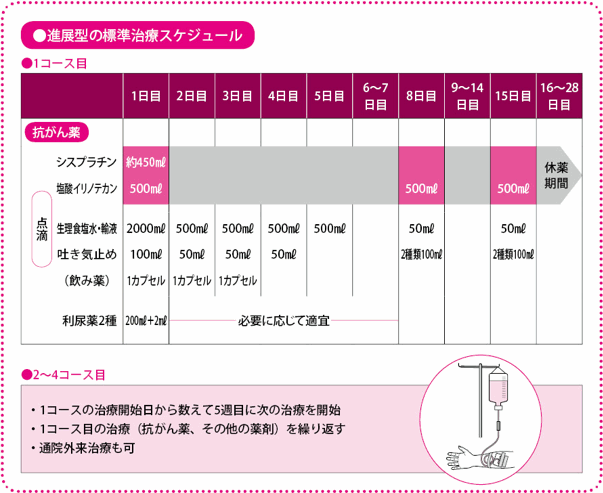
抗がん薬は、2剤を併用しますが、放射線療法を加える場合は、より副作用が強く出てしまう可能性が大きいため、できるだけ、それがおこりにくい抗がん薬を選びます。シスプラチン(商品名ブリプラチン、ランダなど)とエトポシド(商品名ラステット、ベプシドなど)の組み合わせが一般に行われています。4週間ごとに1コースのスケジュールとなっており、それを4コース行って終了です。
1コースの内容は、シスプラチンの点滴(コースの1日目)、エトポシドの点滴(コース1~3日目)に、適宜、副作用である吐き気を止めるための点滴や飲み薬、シスプラチンで注意が必要となる腎臓(じんぞう)への負担を軽減するための生理食塩水などの点滴(コース1~5日目)が行われます。その後、休薬期間をとって、5週目に次のコースを開始する、という流れを4コース繰り返します。
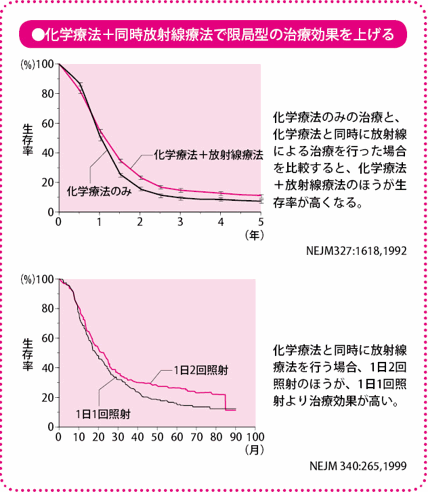
放射線療法は化学療法と同時に行います。化学療法が終わってから放射線療法を行う方法と、化学療法を行いながら同時に放射線療法を行う方法を比較した結果、同時に行うほうが、効果が高いことが明らかになっています。
放射線療法は2日目から 照射回数は全身状態を考慮
放射線の照射量、照射回数は、より高い効果を求め、いろいろな方法が試みられていますが、標準的な方法は、1回につき1.5グレイ(人体が受ける放射線のエネルギー量の単位:線量)を1日2回照射、それを15日間(週5日で3週間)行い、総線量は45グレイという方法です。
化学療法1コース目の開始初日は、点滴の種類も多く、副作用の出かたなども確認する必要があるので、放射線療法は2日目から始めます。
照射回数は1日1回より2回のほうが効果的です。ただし、患者さんの肺の状態が非常に悪い場合は、1日2回では負担が大きくなりすぎます。また、がんの位置や広がりぐあいによって照射する範囲が広がると、正常な肺への影響が大きくなり、合併症の危険が高まるため、1日1回の照射になることもあります。その際の照射量は確立されていませんが、1回2グレイで25回(5週間で総線量50グレイ)、1回1.8グレイで25回(5週間で総線量45グレイ)など、1日2回照射の場合の総線量とほぼ同等になるような照射法がとられています。
放射線の照射そのものにかかる時間は数分であり、痛みもありません。
限局型の場合、この治療によって95%以上の患者さんでがんを半分以下に縮小でき、30~40%の患者さんではX線写真で影がほぼ消え、がんがほとんど消失した状態になります。
副作用については、あとで述べますが、とくに深刻な事態を招きかねないのが、抗がん薬の骨髄への影響による白血球の減少、およびそれに伴う感染症と、放射線療法による肺障害です。肺障害が重症化すると命にかかわる場合もあります。
ごく早期に発見されれば手術と化学療法を組み合わせる
すでに述べたように、数は多くありませんが、ごく早期にみつかった小細胞肺がんには、手術が行われる場合もあります。この場合は、手術後に化学療法を行います。ただし、いつ、どんな抗がん薬を用いるかといったことについては、必ずしも十分な検討が行われているとはいえません。それはそうした例がまだ少ないからです。われわれの施設でも年間数例程度といった状況です。
一般には、手術後体力が十分回復した時期(1~2カ月後)に、シスプラチンとエトポシドまたは、シスプラチンと塩酸イリノテカン(商品名カンプト、トポテシンなど)を組み合わせた化学療法が行われています。
I期であれば、この治療によって5年生存率は70~80%に達します。
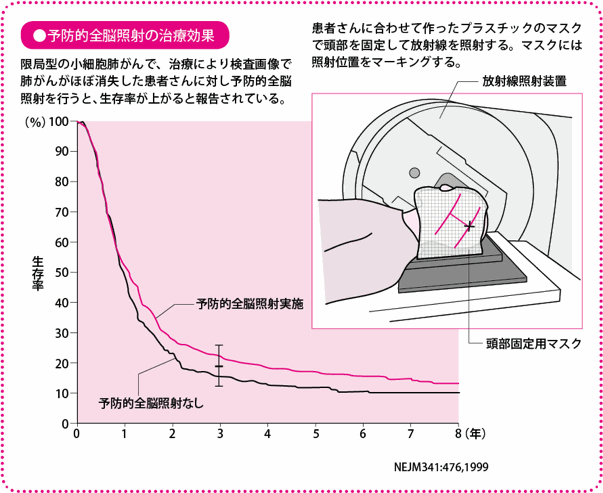
脳転移予防のために全脳照射を行う
抗がん薬と放射線療法を組み合わせた治療でがんがほぼ消失したら、脳転移予防のために脳全体への放射線照射を行います。
小細胞肺がんにおける脳への転移は頻度が高く、しばしば問題になっています。
脳は、血液脳関門という異物の侵入などを防ぐバリアによって、守られています。抗がん薬は、血流に乗って全身に運ばれるはずですが、このバリアがあることで、脳には抗がん薬が到達しにくくなっており、転移の予防効果があまり期待できません。
そこで、限局型では、脳全体に放射線を照射し、脳転移を予防することが標準的に行われるようになっています。これを予防的全脳照射といいます。
実際の手順としては、化学療法の4コースが終了し、副作用が回復してから、1日1回2.5グレイを10日間(2週間で総線量25グレイ)行うのが一般的です。
海外では、進展型の初期治療後にも、全脳照射を追加したほうがよいとの報告が出ていますが、日本ではまだ研究段階です。患者さんの状態をよく吟味し、場合によっては考慮することもあります。
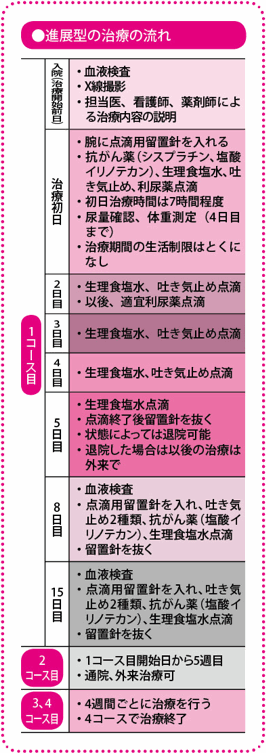
進展型の治療の進め方は?
2種類の抗がん薬を組み合わせる化学療法を行います。
患者さんの体力や持病、年齢などによって組み合わせる抗がん薬を選択します。
塩酸イリノテカン+シスプラチンが標準的な組み合わせ
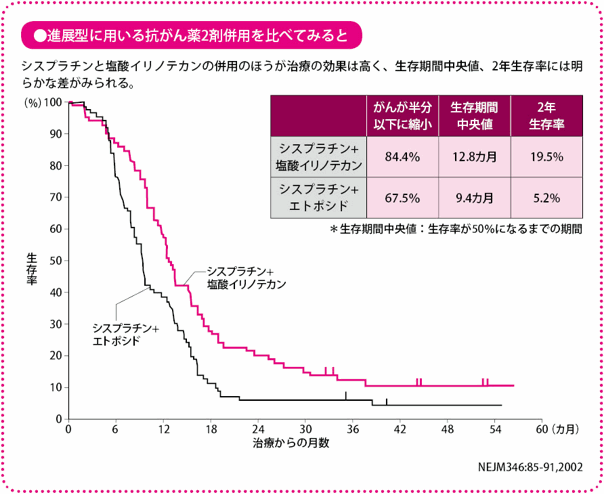
進展型の小細胞肺がんに対しては、いくつかの抗がん薬を組み合わせた(多剤併用)化学療法を行います。1種類の抗がん薬(単剤)で治療するよりも、多剤併用療法のほうが治療効果が高く、生存期間を延長できることが明らかになっています。
比較的年齢が若く、体力がある患者さんに対しては、シスプラチンと塩酸イリノテカンを組み合わせます。この療法は日本で開発されたものであり、現在標準的な治療となっています。
塩酸イリノテカンは、ある遺伝子のタイプをもった患者さんに対しては、副作用である下痢の症状がより強く現れることが予測されます。そこで、投与前に遺伝子の診断を行うこともあります。変異があれば、投与を控える、あるいは量を減らすなどして、副作用に備えます。
塩酸イリノテカンを用いるのが難しいときには、エトポシドにかえ、シスプラチンと組み合わせます。

腎臓への影響が心配な高齢ではカルボプラチン+エトポシド

高齢の患者さんでは、カルボプラチン(商品名パラプラチンなど)とエトポシドを組み合わせる方法が用いられます。
シスプラチンは腎臓への影響が大きく、それを抑えるために、生理食塩水など点滴の量を多くしなければなりません。高齢の患者さんには、かなり負担の大きい治療となります。点滴中は、心機能の異常や不整脈に注意が必要です。そこで、高齢の患者さんには腎臓への負担が小さいカルボプラチンのほうが使いやすいといえます。
抗がん薬の組み合わせによって、投与スケジュールは若干変わりますが、どれも3~4週間で1コースとなり、それを4コース行います。1コース目は副作用の管理のために入院治療となります。
これらの化学療法によって、およそ70~80%の患者さんでがんの大きさを半分以下に縮小する効果が認められています。
また、10~20%の患者さんでは、X線写真で影がほとんどわからなくなり、がんがほぼ消えた状態になります。
治療後の経過は?
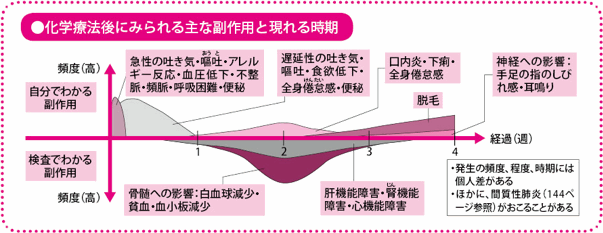
副作用に備え、事前に予防のための薬を処方し、早期の対応によって体調を管理します。
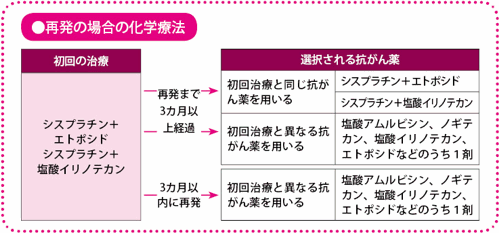
再発しやすいがんであり、再発時にはいくつかの抗がん薬を組み合わせて対応します。
分裂の活発な細胞に影響 異常や苦痛はがまんしない
抗がん薬による治療では、残念ながら副作用は避けられませんが、その出かたは、患者さんによって差があることも事実です。血液検査などで客観的に異常がわかる副作用もありますが、患者さん本人がつらいと思うことは、がまんせずに伝えることが大切です。
最近は、あらかじめ出やすい症状、注意すべき症状がわかってきています。そのため、たとえば吐き気や嘔吐(おうと)が出やすい抗がん薬であれば、吐き気止めの服用や点滴をするなど、できるだけ体調を保ちながら治療を続けられるような副作用の対策、管理が進んできています。
抗がん薬は、活発に分裂や増殖を繰り返すがん細胞に効果を発揮します。そのため、正常な細胞のなかでも細胞分裂が盛んな、血液をつくる骨髄の造血細胞、口のなかや、胃腸などの粘膜細胞、髪の毛の毛根細胞などは、抗がん薬の影響を受けやすく、症状が出やすくなります。
再発時の治療薬は初回治療を検討して選択
小細胞肺がんの場合、抗がん薬でがんが小さくなったり、消えたようにみえたりしても、その後、再びがんが大きくなる、ほかの臓器に転移するといった経過を防ぐことは、なかなか難しいのが現状です。その際には、基本的に抗がん薬単剤による治療を行います。臨床試験の段階では、多剤併用も試みられています。再発の時期が、初回の治療からしばらく間があいており(一般には3カ月以上)、その治療に効果が認められていたときは、同じ抗がん薬を再度用いるか、別の抗がん薬に変更するかを検討します。
一方、もともと初回の治療で効果が認められなかった、あるいは、すぐに再発した(3カ月以内)場合には、別の抗がん薬を用います。
選択される抗がん薬としては、塩酸アムルビシン(商品名カルセド)、ノギテカン(商品名ハイカムチン)、塩酸イリノテカン、エトポシドなどがあります。塩酸アムルビシンは日本で開発された抗がん薬で、小細胞肺がんに対する治療効果が高いとされています。
再発に対する標準的な化学療法は定まっていませんが、再発後の化学療法が生存期間を延長させ、生活の質(QOL)の改善に役立つという報告もなされています。全身状態がよく、体力が維持されている場合には、積極的な治療が行われます。
ただし、全身状態が低下していると、抗がん薬の効果より副作用が強く出ることになりかねません。このような場合は緩和ケアを考慮した治療への切りかえが、生活の質を保ちつつ、かえって寿命をのばす可能性もあると考えられています。
脳や骨などへの転移がある場合には、症状を緩和させるために放射線の照射を行うこともあります。