大腸がんの性質は?必要な検査・診断は?

- 山口茂樹(やまぐち・しげき)先生
- 埼玉医科大学国際医療センター 包括的がんセンター 消化器病センター長・下部消化管外科教授
1961年神奈川県生まれ。86年、横浜市立大学医学部卒。92年、同大学院修了、医学博士。99年よりニューヨークのマウント・サイナイ病院留学。帰国後、静岡県立静岡がんセンター大腸外科部長、埼玉医科大学消化器・一般外科教授を経て2007年より現職。主な役職に、日本大腸肛門病学会理事、日本消化器外科学会、日本臨床外科学会、日本内視鏡外科学会、米国大腸外科学会評議員、大腸癌研究会世話人ほか多数。大腸肛門病学会指導医、内視鏡外科の技術認定医など消化器外科の専門医として後進の指導にもあたり忙しい日々を送る。
本記事は、株式会社法研が2012年6月26日に発行した「名医が語る最新・最良の治療 大腸がん」より許諾を得て転載しています。
大腸がんの治療に関する最新情報は、「大腸がんを知る」をご参照ください。
発生場所や進行度から治療方針を決定
早期なら90%以上、リンパ節転移があっても70%以上が根治する大腸がん。高度な検査と診断技術が日本の治療水準を支える。
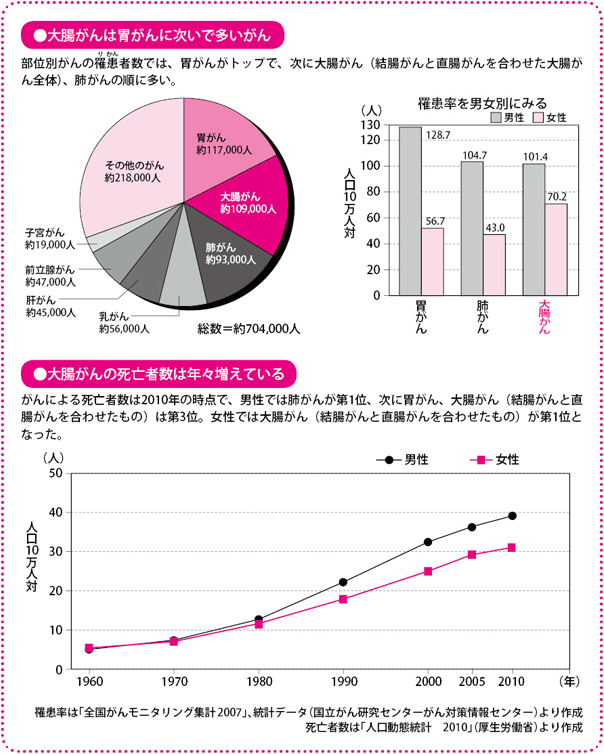
年々増加する大腸がん、罹患者数では第2位
大腸がんになる人は、男女とも年々、増えており、20年前の2倍以上にも上ります。現在では毎年、約10万人以上の人が大腸がんと診断され、4万人以上の人が命を落としています。
がんの種類ごとの罹患(りかん)率を男女別にみると、男性は胃がん、肺がんに次いで3位、女性は乳がんに次いで2位になっています。死亡率は、男性で3位(1位は肺がん、2位が胃がん)、女性では1位です。男女比は、男性に多く、男性の罹患率は女性の約1.4倍に上ります。
大腸がんの発症は40~50歳代から増えはじめ、年齢が上がるとともに発症率は高くなっていきます。
ただ、最近は20歳代、30歳代という若さで発症するケースもみられるようになり、また、女性の患者さんも増えてきているので、若いから、あるいは女性だからといって安心はできません。
検診率の低さが発見の遅れ、死亡率の増加につながっている
大腸がんは根治率の高いがんであるにもかかわらず、死亡率が高くなっています。その理由は、ひとえに発見の遅れにあります。あとで詳述しますが、がんはある程度進行しないと症状が現れないことに加え、大腸がん検診や、検診で異常があった場合の精密検査の受診率の低さによるところも大きいでしょう。
特に女性は、肛門(こうもん)から内視鏡を入れる内視鏡検査は恥ずかしいとためらいがちです。そのため、症状があっても検査を受けず、発見が遅れるケースもあります。
大腸がん予防にはアルコールを控え、運動を
わが国で大腸がんの患者が増えてきた背景に、「食の欧米化」があるということは、以前から指摘されていました。しかし、実際に、どの要素が関係しているのかについては、なかなか特定されませんでした。
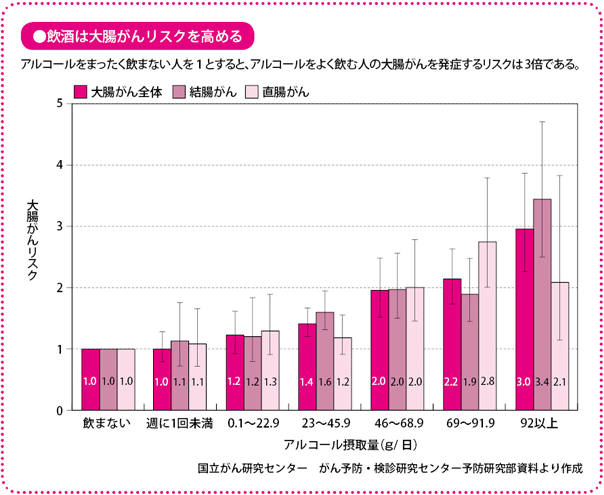
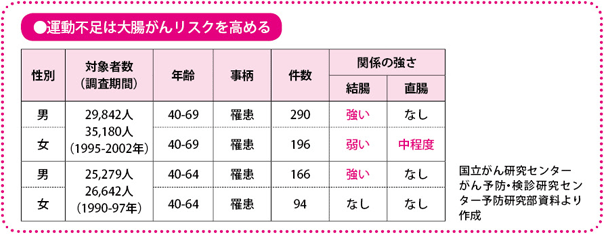
最近、その根拠となる食生活や運動と大腸がんの関連について、いくつかの調査研究が報告されています。それらから、アルコールの摂取は、大腸がんの危険因子で、運動が大腸がんの予防につながるということがわかってきました。
特に飲酒は、まったく飲まない人より、毎日一定量以上飲む人のほうがリスクが3倍になるというデータがあります。1日ワイン2杯、あるいはビール大びん1本を超えると、大腸がんのリスクが高まるという報告もあります。これは女性より男性のほうが顕著です。太り過ぎや脂肪の過剰摂取も、注意が必要であるとする報告もあります。
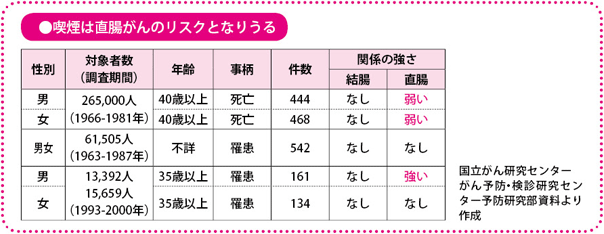
また、喫煙については、直腸がんで、特に男性で発症リスクが高まることがわかってきました。
一方、便秘については、今のところ因果関係を示すデータが出ていません。
このほか、家族に大腸がんの人がいると、リスクが高くなります。まれに家族性の大腸がん(家族性大腸腺腫(せんしゅ)症・遺伝性非ポリポーシス大腸がん。)もあるので、心当たりのある方は、定期的に検診を受けることが大切です。
また、潰瘍(かいよう)性大腸炎やクローン病などといった炎症性腸疾患を患っている人も大腸がんのリスクが高くなります。
| 飲酒 |
| 喫煙 |
| 運動不足 |
| 肥満(過体重) |
| 遺伝(大腸がんの家族歴がある) |
| 炎症性腸疾患の既往歴がある |
遺伝性・家族性の大腸がんは定期的な検診が不可欠
大腸がんには、生まれつきの遺伝子の変異が発がんに関係するタイプがあり、その代表的なものが、家族性大腸腺腫症と遺伝性非ポリポーシス大腸がんです。
家族性大腸腺腫症は、ポリープを多発するタイプで、通常、若年(10~20歳代)から大腸に100個以上のポリープがみつかった場合にこの病気と診断されます。これらのポリープの一部は、放置するとほぼ全例ががん化するため、予防的に大腸全摘術を行うのが一般的です。
一方、遺伝性非ポリポーシス大腸がんは、がんそのものの性質は通常の大腸がんと大きな差はみられず、家族に大腸がんの人がいる(家族歴がある)かどうかや発症年齢(50歳より若年で発症する)、がんの部位(右側に多い)、ほかの関連するがん(子宮体がん、小腸がん、腎(じん)うがんなど)が重複していないか、などから診断されます。
家族歴がある人は、内視鏡検査を定期的に行い、治療のタイミングを逃さないことが大切です。
大腸がんの特徴
大腸がんには、大きく分けて結腸がんと直腸がんがあります。悪性度が高くないがんであることが多く、手術で切除できれば進行がんでも根治が可能です。
主に水分の吸収を行う1.5mほどの大きな臓器
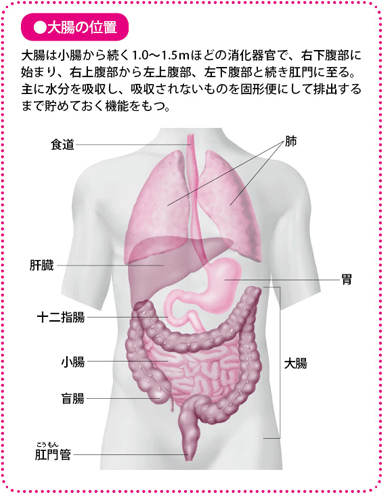
大腸は食べ物の消化や吸収を行う消化管の最終部分で、小腸(回腸)側から盲腸、上行(じょうこう)結腸、横行(おうこう)結腸、下行(かこう)結腸、S状結腸、直腸S状部、直腸へと続き、肛門(肛門管)に至ります。
大腸の長さは個人差がありますが、大人でおよそ1.0~1.5mで、柔らかくのび縮みします。横行結腸とS状結腸は固定されていないので動きますが、そのほかの部分は背中側の後腹膜に固定されていて、動きは制限されています。大腸が重力で下に垂れてこないのは、横行結腸とS状結腸以外の部分が後腹膜に固定されているからです。
大腸の役割は主に水分の吸収で、そのほかにナトリウムやカリウムを少量、吸収します。小腸から送られた液状の便は、大腸を通る間に水分が吸収され、固形の便となります。
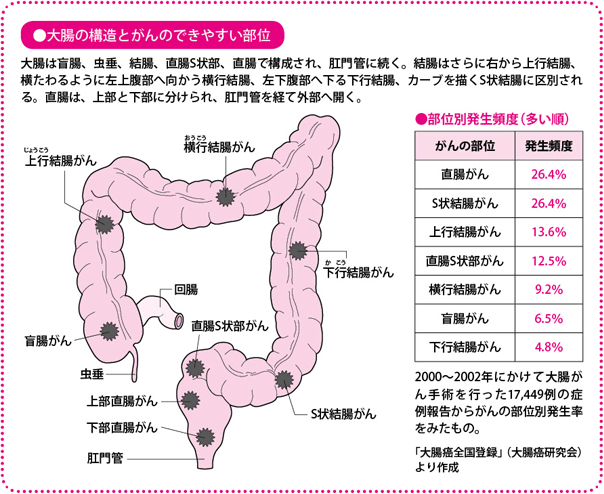
最も多いのは直腸がんとS状結腸がん
大腸がんとは、大腸にできた悪性腫瘍(しゅよう)のことで、大きく「結腸がん」と「直腸がん」に分かれます。
大腸がんで最も多いのは、直腸がんとS状結腸がん。この二つで全体の半分近くを占めています。あとは上行結腸がん、直腸S状部がん、横行結腸がん、盲腸がん、下行結腸がんの順に続きます。欧米では、大腸の右側(上行結腸や横行結腸)にできるがんが多いので、日本人の傾向と違っていましたが、最近では大腸の右側にできる日本人も増えています。その意味では、大腸がん自体も「欧米化」してきているのかもしれません。
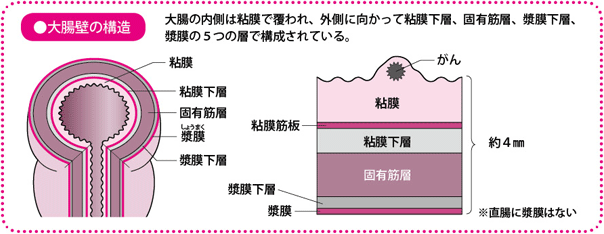
大腸の壁は5層からなり粘膜にがんができる
大腸の壁は薄い層がいくつか重なってできています。いちばん内側(腸管内壁)にあるのは粘膜で、厚さは1mm程度です。その外側にはリンパ管や血管が入り込んでいる粘膜下層があり、さらにその外側に筋肉でできた固有筋層、漿膜(しょうまく)下層、腸を包む薄い漿膜があります。直腸の下部には、漿膜はありません。
大腸がんの多くは表面の粘膜で発生する「腺がん」で、粘膜下層、固有筋層へと広がっていきます。
一般に、粘膜や粘膜下層にとどまっているがんを「早期(大腸)がん」、それより深い層に達しているがんを「進行(大腸)がん」といいます。
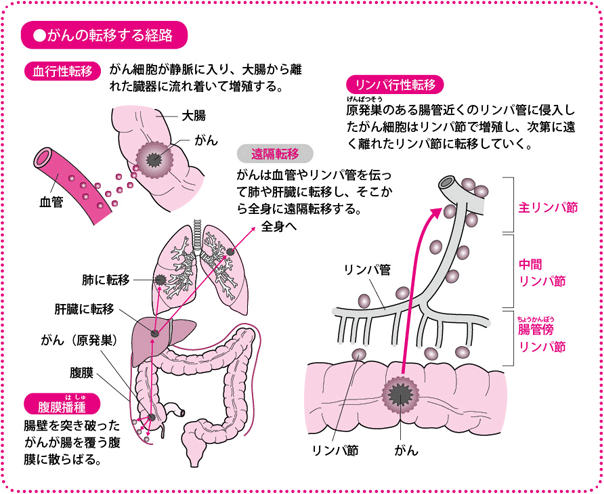
粘膜でできたがんは、粘膜下層に達すると、リンパ節や血管からほかの臓器に転移しはじめます。がんが血管を通って広がる経路を「血行性転移」、リンパ管を通って広がる経路を「リンパ行性転移」と呼びます。進行すると、大腸の壁を突き破ったがんが、腹膜(腹部の主要な臓器を覆う膜)に転移する「腹膜転移(腹膜播種(はしゅ))」をおこすこともあります。
大腸がんの特徴は悪性度が低く、切除しやすいこと
大腸がんの大きな特徴は、「根治する可能性の高いがん」ということです。
たとえば、こんな数字があります。「大腸がんの患者数は死亡者数の約2.5倍」。この倍数が1なら、患者数と死亡者数が同じということを示し、治りにくいがんとなりますが、幸い、大腸がんは2倍以上です。これはほかのがんと比べて良い数字となっており、治りやすいがんであることがわかります。
実際、早期がんならもちろんのこと、ある程度進行したがん、肝臓や肺などの他臓器に遠隔転移したがんでも、取り残しなく切除することができれば、根治する可能性も少なくありません。
大腸がんが治りやすいがんである、その理由は大きく二つあります。一つは「おとなしい(悪性度の高くない)性質をもつがん」ということ、もう一つは、「大腸は切除しやすい臓器」であるということです。
大腸がんのがん細胞の性質をみると、その多くは正常な細胞に似た形態で、悪性度の比較的低い高分化や中分化のがん細胞の割合が高いのです。がんと正常組織の境界も明瞭なことが多く、認識しやすいがんといえます。
また、大腸は大きな臓器ですが、大腸に酸素や栄養を供給している動脈(支配動脈)は限られています。具体的には、盲腸や上行結腸、横行結腸の右側は上腸間膜動脈から、下行結腸やS状結腸、直腸S状部、直腸は下腸間膜動脈から酸素や栄養をもらっています。特に下腸間膜動脈は、腹部大動脈から直接枝分かれした血管なので、分岐もとを切離してしまえば、比較的容易に必要な範囲を切除することができます。
リンパ行性転移はしばしばみられるので、転移しやすいリンパ節は切除します。大腸がんの転移しやすいリンパ節(大腸所属リンパ節)は、前出の動脈の周辺に存在しています。腸壁にいちばん近いリンパ節を「腸管傍(ちょうかんぼう)リンパ節」、真ん中のリンパ節を「中間リンパ節」、いちばん遠いリンパ節を「主リンパ節」と呼び、リンパ節転移は、腸管傍リンパ節、中間リンパ節、主リンパ節という順番でおこっていきます。直腸では側方リンパ節にも転移がおこります。つまり、がんの進行度によって決められた範囲のリンパ節を切除(郭清(かくせい))すれば、リンパ行性転移も切除できるのです。
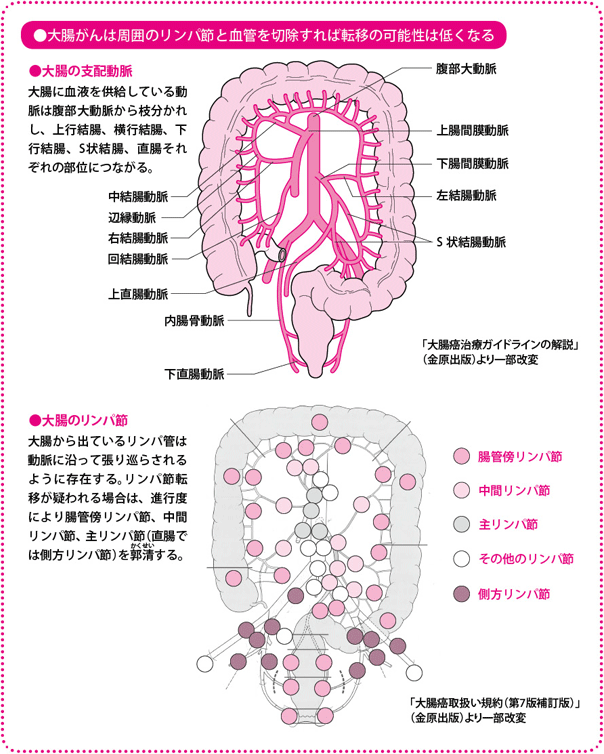
このように、大腸は血管やリンパ管との関係がとてもシンプルなので、がんの位置や進行度によってどこをどう切除すればよいか、あらかじめ決まっています。当然ながら、治療を担当する医師が経験と解剖学的知識に支えられた、確かな手術を行える技術をもっているからこそいえることですが、日本の手術成績は欧米など諸外国に比べて良好なことが知られています。
転移しやすい臓器は肝臓と肺切除できれば根治も可能
血液やリンパの流れがある方向へと限られていれば、その流れに乗ってがんが最初に辿(たど)りつく臓器も決まってきます。
結腸の場合、結腸から出て行く血液(静脈血)は、細い静脈を通って門脈という太い静脈になり、肝臓につながります。そのため血行性転移が最初におこるのは肝臓になります。直腸は結腸より少し複雑で、門脈だけでなく、下大静脈にもつながっていて、その血液は心臓から肺に流れます。そのため、肝臓のほかに肺にも転移しやすくなります。つまり、結腸がんでは肝臓、直腸がんでは肺と肝臓の転移にまず注意を払うべきということになるわけです。
ポリープの一種から変わるがんもある
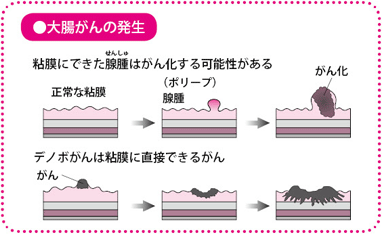
大腸がんにはもう一つ大きな特徴があります。それは、ポリープからがんになる経路と、直接、がん細胞が作られる経路の二つがあることです。前者を「アデノーマ・カルチノーマシークエンス(腺腫・がん関連)」、後者を「デノボがん」と呼びます。デノボとは「初めに・新たに」という意味です。
そもそもポリープとは、胃や腸などの粘膜の表面にできる突起物の総称です。形の上ではきのこのように茎がある「有茎性(ゆうけいせい)」、茎がなく丸くこんもり盛り上がっている「無茎性」、その中間の「亜有茎性」があります。
これらポリープと呼ばれるもののなかには、ほとんどがんになる心配はないもの(炎症性ポリープ、過形成ポリープ)と、がんになる可能性があるもの、それと、早期のがんが含まれています。がんになる可能性があるものは腺腫と呼ばれます。
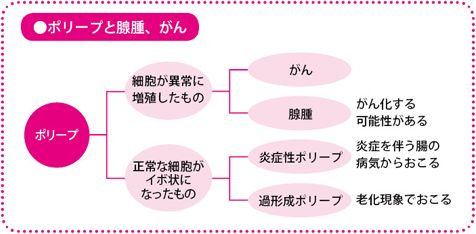
大腸の内視鏡検査をすると、多くの人にポリープがみつかりますが、その8割程度が腺腫で、残りがそのほかのポリープです。そこで大腸がんで注意が必要なポリープは腺腫ということになります。腺腫ががん化する理由は、はっきりとは解明されていませんが、なんらかの発がん物質の刺激を受けて遺伝子に異変がおこり、がん細胞になるということや、そこに特定の遺伝子が関係していることなどがわかってきています。
また1cmを超える大きな腺腫ではがん化しやすいことが知られています。そのため、現在では5mm以上の腺腫がみつかったときは、内視鏡治療で摘出するのが一般的です。
内視鏡検査であやしい腺腫を採取して顕微鏡で見ると、その中にがん細胞が含まれていることがあります。これを「腺腫内がん」といい、大腸がんの最も初期の状態です。
分子標的薬の登場で、再発がんでも5年以上生存が可能に
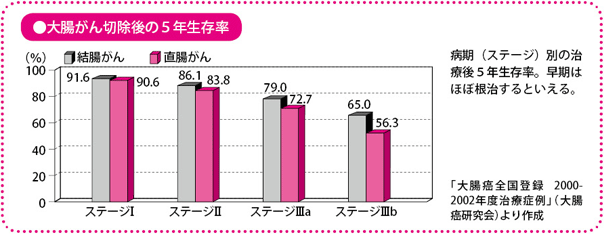
大腸がんの治りやすさを表す指標に、「5年生存率」があります。これは、がんの治療が行われてから5年後に生存している人の割合をみたものです。大腸がんの病期(ステージ)別にみた2000~2002年の5年生存率(大腸癌(がん)研究会の集計)では、結腸がんのI期では91.6%、II期では86.1%、IIIa期では79.0%、IIIb期でも65.0%。直腸がんではI期90.6%、II期83.8%、IIIa期72.7%、IIIb期56.3%です。
直腸がんのほうが成績はやや悪いですが、それでもIIIb期であっても半数以上の人が5年以上生存しています。
5年生存率が高い理由は、大腸がんの性質や治療の有効性によるところが大きいのですが、そのほかにも理由があります。
特に注目したいのは、近年、急速に発展した化学療法です。一般的に、大腸がんの場合は、治療してから3年後までに再発することが多いのですが、分子標的薬など新しい治療薬が続々と使えるようになったことで、再発しても5年以上生存できる患者さんが増えてきました。
これはとてもよいことなのですが、一方で、従来のように「5年生存=根治」とみなせなくなっているという事実を示しています。そのため、大腸がんの治療成績が成功したかどうかの目安として、最近、「3年無病生存率(治療後3年間、再発しなかった率)」を使うようになってきています。
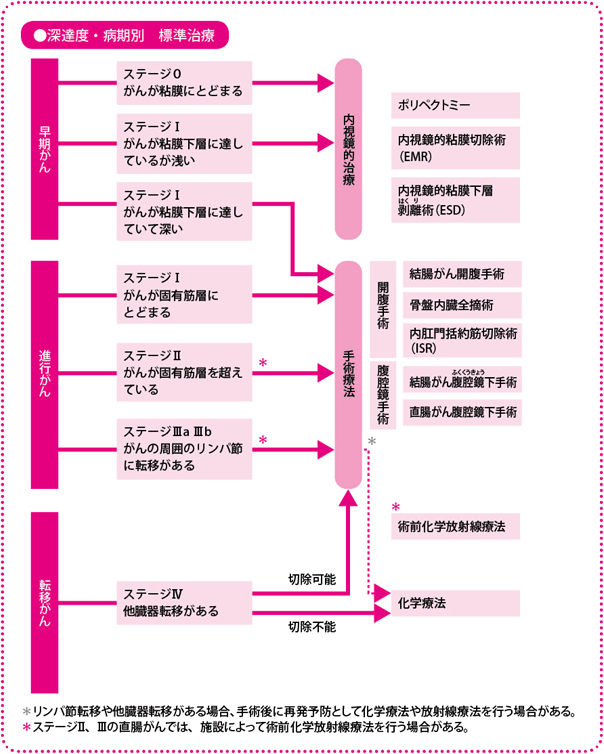
病期と治療法の選択
がんの深さを示す深達度やリンパ節転移などをもとに病期を判定します。
その病期に基づいて、治療法が選択されます。
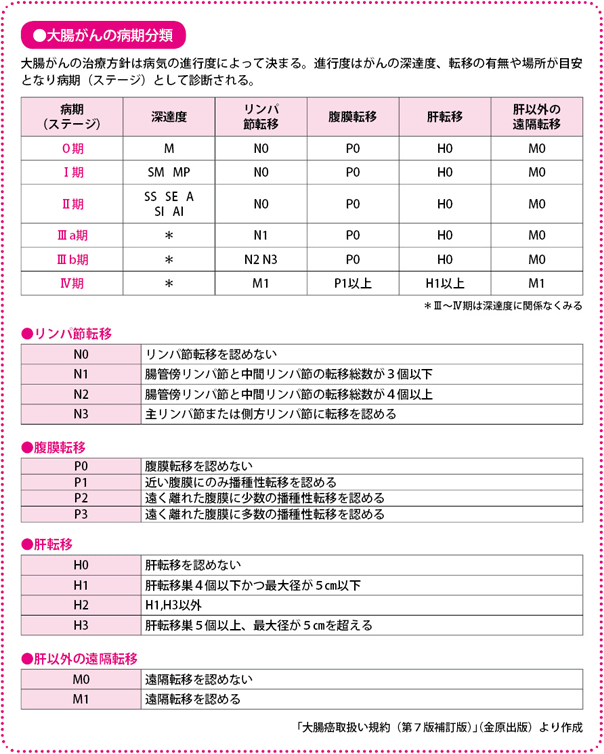
病期は深達度とリンパ節転移・遠隔転移の有無で決まる
一般的に、がんでは進行の程度をI~IVの四つの病期(ステージ)に分類します。数が多くなるほどがんが進行していることを示します。
大腸がんでは、がんがどの程度の深さまで進んでいるかをみる「深達度」と、「リンパ節転移の程度」、肝臓や肺など「遠隔臓器転移の程度」から、病期を決定します。決定の際には、『大腸癌取扱い規約』(大腸癌研究会編、金原出版)による病期分類が用いられます(現在は、第7版補訂版まで出版されている)。このほかに、国際的にはTMN分類、デュークス(Dukes)分類が使われていますが、日本の分類と大きな違いはありません。
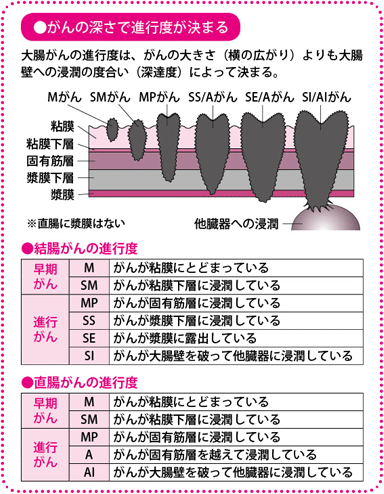
深達度は結腸がんではM、SM、MP、SS、SE、SIの順に示されます。Mはがんが粘膜内にとどまるもの、SMは粘膜下層まで及ぶもので、ここまでが早期がんです。さらに固有筋層に及ぶとMP、漿膜下層でSS、漿膜から露出するとSEとなり、SIまでくると、がんが直接、他臓器に浸潤している状態です。直腸がんでは、M、SM、MPまでは同じですが、固有筋層を超えるとA、AIとなります。これは、直腸には漿膜がなく、周囲が脂肪に覆われているためです。
リンパ節転移については、腸管傍リンパ節、中間リンパ節、主リンパ節、直腸ではさらに側方リンパ節への転移をみます。リンパ節転移がないものがN0、腸管傍リンパ節と中間リンパ節の転移総数が3個以下ならN1、4個以上ならN2、主リンパ節や側方リンパ節に転移を認めるものをN3とします。
病期は深達度MPまでをI期、それ以上深いものをII期、リンパ節転移があるものをIII期、遠隔転移があるものをIV期としています。病期の診断によって生存率が推測されます。
正確な診断は治療後の病理検査でわかる
今では、内視鏡検査の機器の目覚ましい発達で、大腸のようすが細かく観察できるようになりました。それにより、従来はなかなかわからなかったがんの特徴なども知られてきました。
ただ、内視鏡で観察できるのは、あくまでも大腸の表面の粘膜だけです。
そこで、内視鏡で拡大して確認したがんの表面の状態から、深達度を予測する方法が考え出されました。これを「ピットパターン」といい、これでがんの状態を分類し、特に早期がんの深達度を予測します。
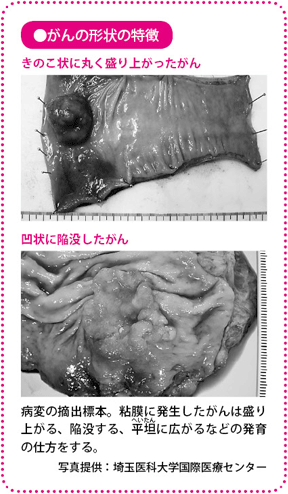
がんと一口でいっても、その形態はさまざまで、きのこ状になるものや、丸くふくらんでいるものもあれば、平坦(へいたん)なものやくぼんでいるものもあります。その形態を内視鏡で観察して、ピットパターンに照らし合わせます。これにより実際に測らなくても、9割以上の精度で早期がんの深達度を推測することができます。
ただし、深達度やリンパ節転移の有無の最終的な診断は、実際にがんを切り取って顕微鏡で確認する病理検査を行ったうえで確定します。
早期なら内視鏡治療で進行していたら手術を選択
大腸がんも、ほかのがん同様、進行の程度で治療法が異なります。
粘膜または粘膜下の浅い層にとどまっていて、リンパ節転移の危険性がほとんどなく、一括で取れる大きさのステージ0やIの早期がんの場合は、内視鏡を肛門から挿入して、腸内でがんを切除する内視鏡治療が行われます。
2012年4月からは、ESD(内視鏡的粘膜下層剥離(はくり)術)という新しい内視鏡治療法で健康保険が使えるようになり、従来の内視鏡治療であるEMR(内視鏡的粘膜切除術)では難しいとされていた大きさ(広がり)でも、切除できるようになりました。ここまでは内科での治療として行われます。
ステージI以上で、粘膜下層の深くまでがんが浸潤している場合は、手術療法(外科治療)となります。手術療法ではがんとその周辺を血管ごと切除し、関係しているリンパ節を切除(郭清)します。ステージIIIでは、手術のあとに抗がん薬などを用いる術後補助化学療法を行います。医療機関によっては、ステージIIの一部に化学療法を行うこともあります。
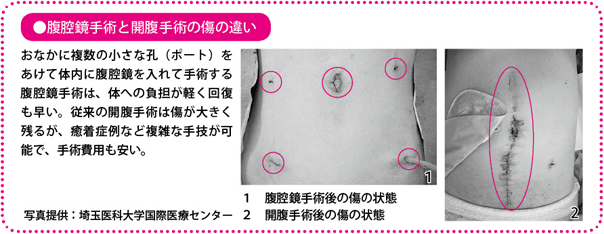
手術療法では、従来のおなかをあけて行う開腹手術だけでなく、腹腔鏡(ふくくうきょう)という特殊なカメラや鉗子(かんし)をおなかの中に挿入し、モニターに映った画像を見ながら手術をする腹腔鏡手術も広く行われています。傷が小さく体に優しい(低侵襲(しんしゅう))治療として、注目されています。
この腹腔鏡手術の適応について、『大腸癌治療ガイドライン2010年版』(大腸癌研究会編、金原出版)では、ステージ0~Iの結腸がんに適していると明記されていて、ステージII以上については医師の技術力などを考慮して適応を決定することが勧められています。このため、多くの医療機関ではガイドラインの範囲で腹腔鏡手術を行っていますが、技術に習熟した外科医がいる医療機関では、すでにステージII以上の進行がんや、直腸がんにも腹腔鏡手術を応用しています。
遠隔転移があるステージIVでは、切除が可能であれば、まずそれを試みて、そのあと化学療法を行います。肝臓や肺など大腸から離れたほかの臓器に転移していても、原発巣(もともと大腸に発生したがん)および転移巣(転移したがん)をともに取りきれると判断できれば、手術するというのが、今の考え方です。実際、取り残しなく切除ができれば根治も期待できます。
再発がんでも同様に、まずは手術療法を検討し、それが難しいようなら化学療法を実施します。
直腸がんでは肛門を残せるかどうかが大きな問題に
直腸がんの手術は、結腸がんのそれより難しいといわれています。
進行した直腸がんでは、側方リンパ節を周囲の脂肪ごと切除する側方郭清も行われています。さらに、直腸の周囲にがんが飛び出して、膀胱(ぼうこう)や前立腺、子宮などにがんが及んでしまったときは、それらの臓器もあわせて切除する拡大手術(骨盤内臓全摘術・仙骨合併骨盤内臓全摘術など)が行われます。
直腸がんの手術が難しいのは、直腸が骨盤の奥深くにあり、そばに排便や排尿、性機能をつかさどる自律神経、太い血管などが密集しているからです。
かつては、がんを含め周辺組織を完全に取ることが優先されていたため、結果的には神経を傷つけ、機能が損なわれてしまうことが少なくありませんでした。
現在は、自律神経をできるだけ残して排尿や性機能を温存する自律神経温存術が主流です。また、がんの取り残しによる局所再発を予防するため、手術前に放射線と抗がん薬による「術前化学放射線療法」を実施して手術を補う医療機関もあります。
直腸がんに対してはまた、肛門を残せるか、残せないかが大きな問題となっています。従来は、肛門近くの直腸がんでは肛門ごと切除して人工肛門(ストーマ)をつけることがほとんどでした。がんがある場所や広がり具合にもよりますが、最近では、多くの方に肛門にある括約筋(かつやくきん)を温存して、肛門を残す「肛門温存手術」が行われています。
このように直腸がんの手術は、患者さんのQOL(生活の質)を大きく左右する機能の温存とかかわってきます。そこで、がんを過不足なく取ることと、血管や神経をできるだけ傷つけないことを両立させるところに外科医としての技量が問われる治療となります。
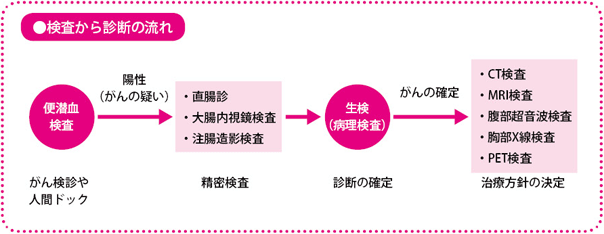
検査と診断
便潜血検査は、大腸がんの発見に有用性が示されています。内視鏡検査や画像診断などで、がんの病期を特定します。
早期がんや大腸の右側にできたがんは症状が乏しい

多くのがんと同様、大腸がんも早期では症状がほとんどありません。また、進行してもがんのある場所によっては、症状が出にくいことがあります。
特に、上行結腸や盲腸など大腸の右側にがんができた場合は通過する便がまだ軟らかく、がんで腸が狭くなっていたとしても、便が出にくくなることはありません。便に血が混じっても、ごくわずかだと気づきません。このように症状がわかりにくいため、出血が長引いて貧血になったり、おなかにしこり(腹部腫瘤(しゅりゅう))が触れたりして検査を受けたら進行がんがみつかるケースが少なくありません。
一方、S状結腸や直腸のがんでは、下血や血便などの出血症状が出やすいため、比較的、早い段階でみつかることがあります。しかし進行すると便が細くなる(細切れになる)、残便感(便が残っている気がする)、下痢と便秘をくり返す、といった症状が出ます。排便を済ませたあと、紙や便器に血液がついていないか、日常的に確認すると血便に気づきやすくなります。
いずれにしても、多くの早期がんでは自覚症状がありません。定期的に検診を受けて、早期がんの発見に努めることが大事です。ほとんどの早期大腸がんは治ることがその理由です。
便潜血検査はとても有効受診率の低さが課題
大腸がんの多くは「便潜血検査」、いわゆる検便をきっかけにみつかります。便潜血検査とは、便の中に血液の成分が混ざっているかどうかを調べて、肉眼では判別できないような消化管からのミクロの出血の有無(陽性・陰性)を確認する検査です。通常は2日間の便を採取して調べる「2日法」が行われ、どちらか一つに血液成分がみつかったら、「陽性」と判定されます。
ある程度進行した大腸がんでは表面の組織がもろく、ちょっと便でこすれただけでも出血するので、こうした便潜血検査でみつかることが多くなります。実際、大腸がんになった人の4分の3程度は、この検査が陽性です。
便潜血検査によってがんが発見されると、治療、そして治癒に結びつく率が高く、非常に有用な検査です。便潜血検査により7~8%の人が陽性になり、その中で大腸がんがみつかるのは3~5%、腺腫などポリープがみつかるのが約30%です。つまり、便潜血検査では1、000人中約2~4人の大腸がんをみつけることができるのです。実際、検診でみつかるがんは早期がんの割合が高く、毎年の検診により大腸がんの死亡率が60%減るとも推測されています(「大腸がん検診ガイドライン」より)。
何より、この検査は専用の容器に採取した自分の便を入れ、それを医療機関に提出するだけなので簡単ですし、食事制限も必要なく、大量の下剤を飲んだりすることもないので、苦痛もありません。簡便で有効性の高い検査の一つです。
便潜血検査は、がん検診や人間ドックで受けることができます。がん検診は自治体や企業の健康診断の一部として行われていて、40歳以上を対象にしているところが多いようです。年1回の検査が推奨されていて、自治体によっては無料のクーポン券などが配られています。
検査で陽性という判定が出たら、大腸内視鏡検査や注腸造影検査などの精密検査を必ず受けることが大切です。
便潜血検査は簡単で安全な検査ですが、早期がんでは、がんがあっても出血しないことがあり、見逃されやすいことが問題点です。陰性だからといって絶対「がんがない」というわけではないのです。
また、何よりがん検診の受診率の低さは大きな課題です。大腸がんは治りやすいがんであるにもかかわらず、亡くなる人は年間4万人以上にも上ります。症状があって受診したら、すでに手遅れになっていたという、残念なケースがまだ少なくないのです。国民生活基礎調査から推測される大腸がん検診の受診率は、2010年では男性で27・4%、女性では22・6%にとどまっています。アメリカの受診率は52%、アジアの男性では大腸がんが最も多い韓国でも34%で、これらの国々と比較しても、低いことがわかります。
さまざまな大腸の画像検査でがんの詳細をつかむ
大腸内視鏡検査
大腸がん発見の有効な検査法として、まず大腸内視鏡検査があります。肛門から直径1cmほどの細い管(内視鏡)を挿入し、大腸内部をモニターに映して観察します。粘膜表面の微細な病変まで発見でき、病理検査のために病変の一部を採取することもできます。便潜血検査で陽性となった人が次に受ける検査ですが、大腸がんリスクの高い人などは、2~3年に一度定期検査として受けたほうがいいでしょう。
内視鏡検査以外にも、大腸がんをみつけたり、広がりや転移の有無を調べたりする検査があります。ここでは大腸がんの精密検査の際によく行われる、直腸診、注腸造影検査、そして病期診断のためのCT検査、MRI検査、超音波(エコー)検査、胸部X線検査、PET検査について解説します。
その他のがんをみつける検査
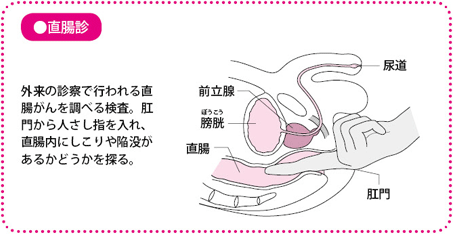
直腸診
手袋をはめた人さし指を肛門に挿入し、しこりや陥没がないか直腸壁の状態を確認します。直腸がんの約半数はこの方法でみつかります。
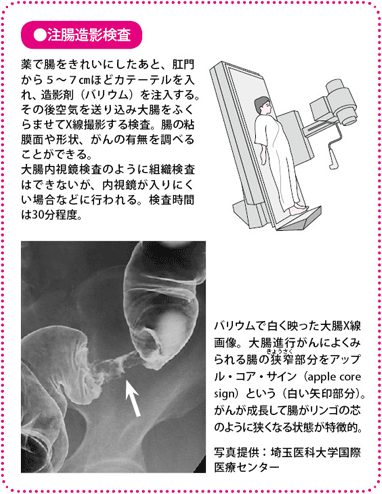
注腸造影検査
腸の動きを止める薬を注射したあと、肛門から細い管で造影剤のバリウムと空気を入れ、大腸のようすをX線撮影します。腸の壁の凹凸(おうとつ)や腸の形などから、がんの位置や大きさ、形などがわかります。
注腸造影検査では早期がんがみつかりにくいことや、内視鏡検査の普及で、この検査を受ける人は減っていますが、内視鏡検査がつらいという人、過去に手術などをしていて、内視鏡が奥にある盲腸まで届きにくいという人は、この検査が適している場合があります。
がんの広がり・転移の有無などを調べる検査
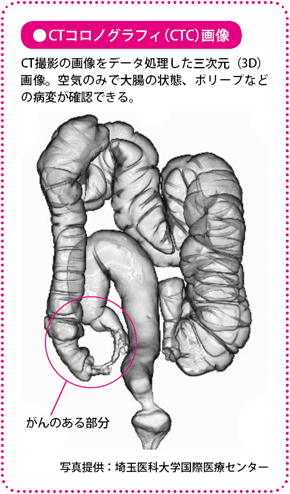
腹部CT(コンピュータ断層撮影)検査
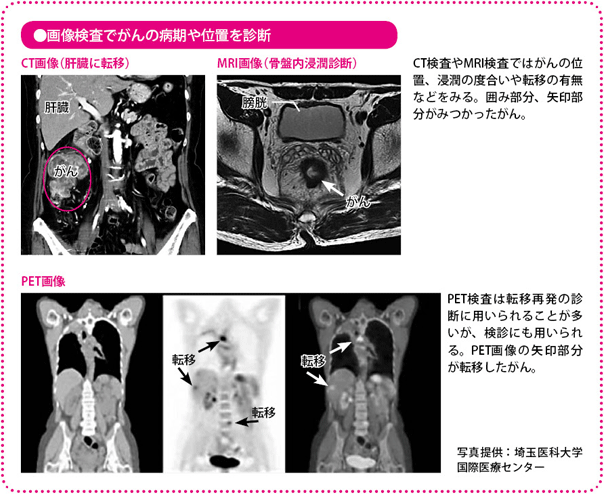
X線で人体を輪切り状に細かく撮影して、体の構造を画像化する検査です。がんと周囲の臓器の位置関係や、肝転移、リンパ節転移、周囲の臓器にがんが広がっていないかなどがわかります。
CT検査では、CTで撮影した画像をコンピュータでデータ処理した三次元(3D)画像やバーチャルな内視鏡画像が得られる「CTコロノグラフィ(CTC)」も行われるようになっています。バリウムを使う注腸造影検査と同様の画像が作られ、ポリープなどの病変の確認ができ、内視鏡検査を受けにくい人に勧められます。
MRI(磁気共鳴画像法)検査
電磁波を照射することで、体の構造を画像化します。目的はCT検査とほぼ同じですが、特に骨盤内の状態を詳しく確認することができるので、直腸がんがあるときに周囲への広がりをみるために用いられます。
超音波検査
超音波をおなかに当てて、そのはね返りのようすから、臓器の状態を確認します。肝転移の有無を調べることができます。
胸部X線検査
大腸がんでは、肺転移の有無を調べるときに用いられます。
PET(ポジトロンCT、陽電子放射断層撮影法)検査
通常の細胞より多くのブドウ糖を消費するがん細胞の性質を利用した検査です。ブドウ糖にポジトロンという放射性同位元素を結合させたFDGという薬を静脈に注射し、その状況をCTで画像化します。FDGの集まった場所を観察すれば、がんの大きさや位置などがわかります。主に遠隔転移を調べるときに用いられますが、最近は検診にも使われています。
治療後の経過観察は画像検査と血液検査で
治療後の再発の有無は、定期的にCTなどの画像検査や自覚症状、血液検査で確認します。
具体的には、3カ月おきに、腫瘍マーカー(がんが増えると作られるたんぱく質、酵素、ホルモンなど)の一つであるCEAを調べ、6カ月おきにCT検査を行います(『大腸癌治療ガイドライン2010年版』より)。CEAは大腸がん特有の腫瘍マーカーではなく、すい臓がんや肺がん、甲状腺がん、乳がんなどでも用いられています。

