肺がんの「定位放射線照射」治療の進め方は?治療後の経過は?

- 永田 靖(ながた・やすし)先生
- 広島大学病院 放射線治療科教授
1958年京都生まれ。82年京都大学医学部卒業。同大附属病院放射線科、北野病院放射線科などを経て、2008年より現職。広島県における高精度放射線センター構想を進めるほか、数多くの臨床試験に参加。質の高い放射線療法の開発と実践に取り組んでいる。
本記事は、株式会社法研が2012年3月24日に発行した「名医が語る最新・最良の治療 肺がん」より許諾を得て転載しています。
肺がんの治療に関する最新情報は、「肺がんを知る」をご参照ください。
効果は最大に、ダメージは最小限に ピンポイントにがんを攻撃
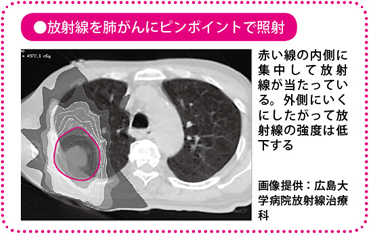
標的となるがんに向かって、8~10の多方向から放射線を照射する方法です。正常細胞への影響を最小限に抑えて、がんだけを集中的に攻撃。
ピンポイント照射とも呼ばれます。
技術的な進歩により放射線療法で根治をめざせる
がんに対する放射線療法は、最新科学の手法の応用などによって、劇的に進歩を遂げています。かつては、緩和治療を中心に用いられることが多かった放射線療法ですが、今日では、適切な病期や患者さんの全身状態を考慮したうえで選択すれば、根治をめざすこともできます。手術と同様の局所療法として位置づけられますが、麻酔や傷の痛みはなく、治療中の負担はほとんどないため、持病があるなど必ずしも全身状態が万全でなくても受けられる、体に優しい治療といえます。高齢化が進むなか、がんの治療に際して、放射線療法を選ぶ患者さんは増加傾向にあります。
ピンポイントに標的を狙い合併症は最小限、効果は最大に

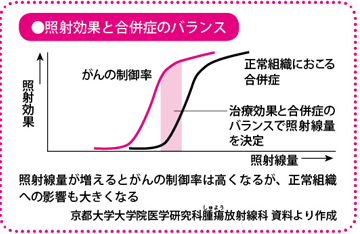
放射線療法は、がん細胞の遺伝子を破壊し、分裂・増殖を止め、がんを死滅させようという治療法です。ただし、放射線を当てると、がん細胞だけではなく、正常な細胞にも影響が出てしまいます。がんを破壊するのに十分な線量を照射しようとすると、周辺の臓器にも大きなダメージを与えてしまい、深刻な合併症をもたらします。これでは、がんが治ったとしても、患者さんにとって意味があるとはいえません。とくに肺がんでは、心臓や気管、食道など重要な臓器、さらに肺そのものの機能が損なわれる危険性があります。そこで、放射線療法では、周辺の正常細胞を避け、いかにがん細胞だけに集中させて照射するかが長年の課題でした。
その課題を克服しようと開発された技術の1つが、定位放射線照射と呼ばれるものです。もともとは脳腫瘍(しゅよう)に対して開発され、ガンマナイフ、ラジオサージャリーとして知られています。これを体幹部、つまり、胴体部分の腫瘍にも応用できないかと、スウェーデンで研究が開始されました。その後、世界に先駆けて、日本でも精力的に研究が進められ、日本の医師たちはこの分野の治療の実用化に大きく貢献しています。私も、当初より研究に参加し、多くの臨床試験などを通して、実績と経験を積んできています。
定位放射線照射は早期の非小細胞肺がんに効果大
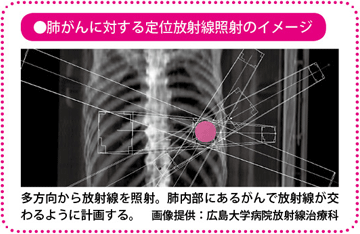
2004年には、肺がんに対する定位放射線照射は健康保険適用となり、年々実施する施設が増えて、今では国内のがん治療施設の約20%にあたるおよそ130施設で行われるようになり、右肩上がりに普及が進んでいるところです。
この照射法の真骨頂は、なんといっても標的を狙う精度にあります。脳腫瘍では1mm以内とされていますが、呼吸や臓器の運動による動きがあるため体幹部ではやや低く、5mm以内といわれています。
この照射法が、一般的な放射線療法と大きく違う点は、8~10の多方向からがんを狙うところにあります。一般的な放射線療法は、2~3方向からの照射です。つまり、同じ線量を照射するにしても、1方向当たりの線量は一般の照射よりも分割され、少なくてすむので、放射線の通り道である体表面や、正常な細胞への影響を抑えることができます。しかも、最終的には、各方向からの放射線が、標的であるがん病巣に集まり、その総和の線量が照射されるため、破壊力は増します。
たとえば、8グレイ(人体が受ける放射線のエネルギー量の単位:線量)の放射線を照射するとして、2方向からであれば、1方向につき4グレイですが、8方向から分割して当てれば、1方向につき1グレイとなります。がんには同量の放射線が照射されても、周囲への影響は軽減されることになります。
このような考え方に基づき、定位放射線照射の最適な放射線の総線量や、1回当たりの線量、治療期間(照射回数)などが検討されてきました。がんに対する破壊力、つまり放射線の治療効果をできるだけ大きく引き出せる方法として、現在、肺がんの根治をめざす場合に、日本でもっとも多く用いられているのは、12グレイを4回照射する方法です(12×4回で総線量48グレイ)。この方法による臨床試験の結果をみると、I期非小細胞肺がんの局所制御率(放射線照射を施した部分に再発がみられない確率)は、およそ8~9割と報告されています。この結果をみても、手術と遜色(そんしょく)のない効果があるといえます。
| ・5cm以内の単発のがんで、リンパ節転移や遠隔転移がない(病期はI期とII期の一部) |
| ・手術ができない、または手術を受けたくない |
| ・がんの位置が左右の肺の間の縦隔(じゅうかく)に近接していない(縦隔には心臓、主要な動静脈、気管や食道など重要な器官が集まっている) |
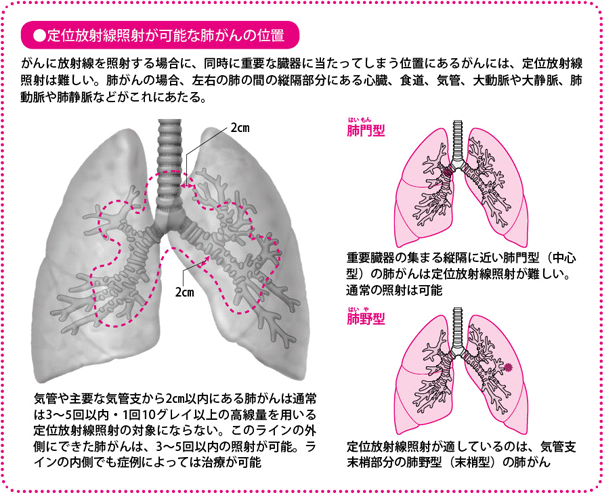
| ・肺野(はいや)型(末梢(まっしょう)型)肺がんが適している |
| ・間質性肺炎をおこしていない |
| ・一定以上の呼吸機能を保っている(治療後、呼吸機能が維持できる) |
気管支末梢部のがんに最適照射が難しい場合もある
一般に非小細胞肺がんに対する放射線療法の目的は次の3つになります。
(1)手術が可能であると考えられる早期(I~II期)のがんに対して根治を目的として行う、(2)手術ができないと判断されるIII期のがんについて局所を制御する目的で行う(この場合は同時に抗がん薬を用いる化学療法を行います)、(3)転移したがんの縮小や転移による症状の緩和を目的とする場合です。
さらに、もともとのがん(原発巣(げんぱつそう))は治ったものの、転移がみつかり、その個数が3個以内の場合、また、体力や肺機能の低下などによってがんの組織型を確定する手術を行うのが難しい場合などにも行われます。
逆に、定位放射線照射を避けなければならないのは、早期であっても、食道や気管など重要な臓器に重なるように位置している肺門(はいもん)型(中心型)のがんです。その位置では、どうしても臓器に病巣と同程度の線量が照射されてしまい、深刻な合併症を招くことがあるからです。現在、1回当たりの線量を低くした照射法での臨床試験が進行中です。
また、間質性肺炎(肺が線維(せんい)化してかたくなり、機能しなくなっていく肺炎)がある患者さんも、重症の放射線性肺炎を引きおこす可能性があるため慎重にならざるをえません。
治療の進め方は?
患者さんごとに作成する固定具を装着して、CTを撮影、がんの位置を確認し、具体的な治療計画を策定します。治療開始までの準備期間が約1週間、実際の照射は4日間で終了します。
固定具により常に同じ位置への照射を確保
肺がんの診断が確定し、組織型や病期が定位放射線照射に適切であると判断され、患者さんの意思が確認できれば、治療開始のための準備を進めることになります。大まかには、固定具の作成や呼吸の練習を行うといった準備段階、実際の治療と同様の姿勢でCT撮影を行い、がんの位置や広がりを確認し、線量や照射方向などを検討する治療計画の策定段階を経て、治療に臨みます。
定位放射線照射の利点である高い精度を確保するために重要なのが、体幹部の固定です。定位、つまり位置を定めて正確に標的に狙いをつけるためには、標的が静止しており、治療にあたっては、常に同じ状態で照射されなければなりません。当初、脳腫瘍に対して用いられていた定位放射線照射ですが、頭部は比較的かたく、マスクとボルトなどを使ってしっかりと固定することが可能です。1mm以内の精度が保たれるのもこのためです。
ところが、体幹部は頭部に比べてやわらかく、呼吸や腸の蠕動(ぜんどう)など内臓の動きがあるため、標的となるがんが移動しやすく、確実に固定するのが頭部よりも難しくなります。そこで、治療のたびに体や病巣の位置がずれないような準備が必要です。
まず、体が治療台の上で動かないようにするため、患者さんごとに固定具を作成します。プラスチック製のフレームのなかに、発泡スチロールが入った袋を入れ込み、そこに横になってもらって空気を抜き、患者さんの体の線に沿った型を作ります。この固定具を常に治療台の決まった位置に置き、そこに横になれば、治療に際して毎回ずれがなく同じ姿勢が保たれます。

呼吸による動きのずれをいかにコントロールするか

さらに、肺がんで注意が必要なのは、呼吸による胸部・腹部の上下動です。この管理を適切に行わなければ、正確な照射はできません。そこで、呼吸管理にはいろいろな工夫がなされており、主に3種類の方法が用いられています。
1つは、おなかを押さえて呼吸を小さくさせる方法です。以前勤務していた京都大学医学部附属病院では、この方法を採用していました。
次に、アブチェスという簡易呼吸換気量インジケーターを用いる方法があります。アブチェスは、山梨大学医学部附属病院放射線科の大西洋(おおにしひろし)先生が開発したもので、シンプルながら、非常に有用性が高く、患者さんが自分の目で呼吸(換気量)を針の位置で確認しながら調節できる点が実用的です。患者さんには、15~20秒以上自発的に呼吸を止めてもらうことになります。
そして、呼吸による標的の上下動を制御する最先端の方法が、動きの変化を赤外線でモニターして呼吸に合わせる、または追跡しながら照射できる装置を用いる方法です。患者さんは自然な呼吸を続けたままで照射できます。
現在、当施設では、7~8割の患者さんに対して、アブチェスを用いる方法をとっています。
治療を受けるときには、患者さんに緊張せず、リラックスしてもらうことも非常に大切です。患者さんには、照射のタイミングに合わせて息を止めたり(基本的には軽く吐いたところで止める)、小さい呼吸にしたりする練習をしてもらいますが、なかには緊張のため、うまくできない患者さんもいます。練習のようすを見て、息止めが苦手そうな患者さんには、おなかを押さえるなど、ほかの方法を考えることになります。
固定具、呼吸の管理法が決まったら、息を吸ったとき、吐いたときなど呼吸の状態ごとにCT画像を撮影し、標的となるがんの位置や大きさ、微妙な動きを正確に把握します。この画像を計画用のコンピュータに取り込み、どの方向からどれだけの線量で狙うのがもっとも効果的かを検討し、放射線ががんにできるだけ集中するように具体的な治療計画を立てます。こうした治療の準備に約1週間かけます。
1日1回12グレイを4回照射 痛みはまったくなし
治療に最適な放射線量と回数を割り出すには、放射線の性質、がん細胞と正常な細胞が受ける影響の違いをはじめ、放射線によるダメージからの細胞の回復力・回復に要する時間など、さまざまな要素を考慮する必要があります。臨床試験の結果を踏まえて、早期の肺がんに対し、現在日本でもっとも多く採用されているのは、1日1回12グレイを1週間以内に4回照射する方法で、総線量は48グレイです。
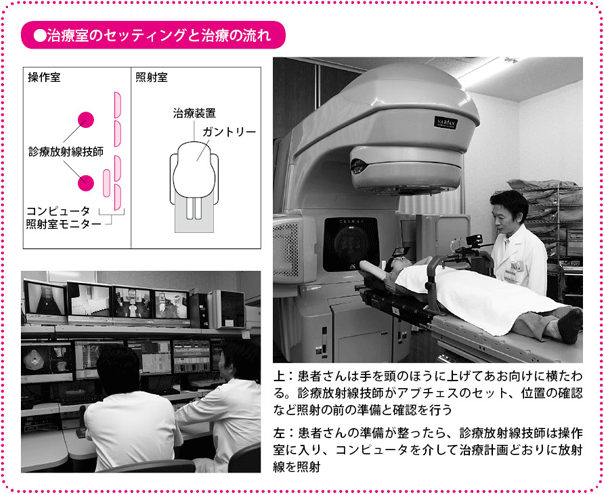
治療は、患者さんの日常生活の管理のため、通常は入院で行っています。1回の治療は、30分から1時間で終わります。照射そのものは5分程度ですが、照射を始めるまでの確認作業は、念入りに進めなければなりません。精度をいかに保つかは、この確認作業にかかっているといっても過言ではありません。
固定具を置く位置や、患者さんの姿勢をしっかり確認して、計画のために撮影した画像とがんの位置を照合します。それらにずれがないことが確かめられたら、照射に移ります。
患者さんには練習したとおりに呼吸のコントロールをお願いして、照射を開始、そこからは数分で終了です。照射中に痛みは一切なく、じっとしている、呼吸を止めるといったこと以外に、体に特別な負担をかけることはありません。
治療後の経過は?
早期では、手術とほぼ同等に局所再発を抑えることができます。
深刻な合併症はまれですが、数カ月以降に現れる場合もあるので、定期的な診察は欠かせません。
再発チェック、効果判定のため定期的に経過を確認
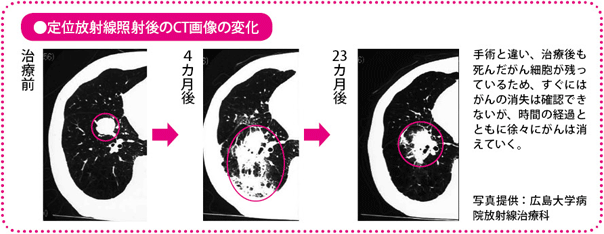
実際の治療は1週間以内に終わりますが、手術と違って、治療直後の画像を見ても、がんの消失は確認できません。これは、がんの燃えカスとでもいうべきものが残っているからです。すでにがん細胞は死んでいるのですが、画像にはその死骸(しがい)が映っているわけです。死骸(燃えカス)は患者さん自身の免疫機能によって処理され、徐々に消えていきます。


また、がんをピンポイントに狙いますが、周辺数mm部分の正常細胞には放射線の影響が出てしまうので、やけどを負った状態、つまり炎症をおこした状態となります。そこで、息苦しさなど軽い肺炎のような症状が現れることがありますが、通常は治療が必要になることはありません。ただし、喫煙歴が長いなど、もともと肺の機能が低下している場合には、まれに放射線性肺炎という深刻な合併症が生じることもあります。間質性肺炎の患者さんが放射線療法の対象とならないのはこのためです。治療後、なんらかの異常が現れた場合は、すぐに担当医に連絡をとるようにします。
治療後は、経過を確認するための定期的な診察が不可欠であり、一般には、1カ月に1度受診、CTは隔月の頻度で撮り、再発のチェックをはじめ、合併症の確認をします。5年以上の経過観察が望ましいと考えられています。
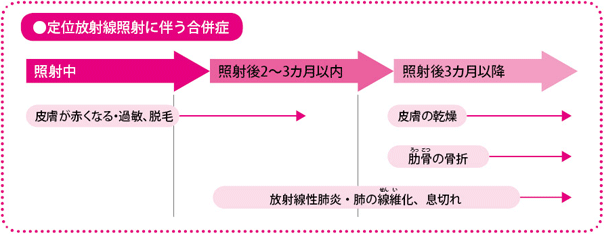
合併症も少なく安全で手術とほぼ同等の効果
放射線療法後の合併症は、一種のやけどといえますが、どの臓器がやけどを負ったかによって出る症状が違ってきます。また、治療後3カ月以内に出やすい症状と、3カ月以降に注意すべき症状があるといわれています。合併症の頻度は約6%、深刻なものは0.6%にとどまり、非常に低くなっています。主な合併症を下の図にまとめました。
国内外の報告から、定位放射線照射による局所制御率は8~9割とされています。これは手術とほぼ同等の効果です。合併症の頻度もきわめて低く、安全な治療といえます。
手術ができる病期であっても、手術の負担に耐えられない患者さん、また、手術を受けたくないという患者さんにとって、定位放射線照射はメリットのある治療法であるといえるでしょう。
転移したがんにも効果を発揮
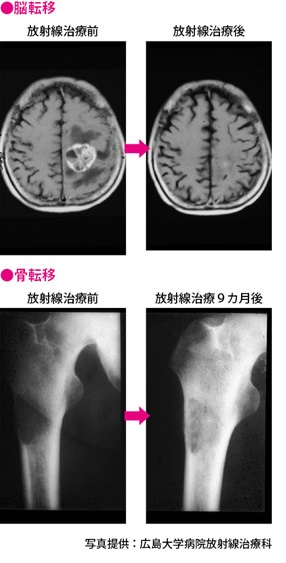
放射線照射の目的の1つに、転移したがんの進行予防や症状の緩和があります。対象となるのは、主として脳転移、骨転移です。
脳は肺がんの転移がおこりやすい部位です。脳には異物を脳に入れないための血液脳関門という防御システムが備わっているため、抗がん薬が届きにくくなります。
脳転移の場合、がんの個数が3個以内なら、脳定位放射線照射の適応もあります。照射の際には、患者さんの状態、がんの大きさを考慮しながら、線量を調節します。
骨も転移のおこりやすい部位で、転移した場合は痛みの緩和、骨折予防、腰の椎体(ついたい)圧迫による神経まひの予防を目的として照射が行われます。患者さんの活動範囲を保ち、QOL(生活の質)を維持するうえで、とても大切な治療となります。
そのほか上半身の血液を心臓に戻す上大静脈が、がんによって圧迫されると、呼吸困難などをおこすことがあるため、緊急に放射線による治療が行われる場合があります。
こうした治療によって、転移後の生存期間が延長されるとともに、患者さんが自分らしく生活を続けることが可能になっています。


